Apesar de apresentarem elevadas prevalências de hipertensão (HT) e hipercolesterolemia – colesterol total (CT)>190mg/dl – a maioria dos doentes (dts) idosos internados para cirurgia valvular por doença fibrocalcificante valvular aórtica (DFCVA) não tem doença coronária significativa (DCS).
ObjetivoAvaliação do perfil lipidémico (PL) de dts operados por DFCVA e sua correlação com os dados coronariográficos e o perfil de fatores de risco (FR) prévio.
Material e métodosEstudo observacional prospetivo, de coorte, de 264 dts com DFCVA, 126 homens (dts M) e 138 mulheres (dts F), com idade > 59 anos (idade média de 72), consecutivamente internados. PL: determinação (na admissão, em jejum) de CT, HDL, triglicéridos (TG), LDL e lipoproteína (a) (Lp(a)). Conforme a presença angiográfica (irregularidades, lesões moderadas ou graves) ou a ausência (coronárias normais) de DCS, os dts foram respetivamente divididos em 2 grupos (Gr): GrA (127 dts – 48% do total) e GrB (137 dts – 52%). FR clássicos (média): 3,5 nos dts M, 2,6 nos dts F.
Resultados1) Com exceção do género masculino, diabetes e HDL, os restantes fatores (tabagismo, HT, CT, TG, LDL – tanto nos dts medicados com estatina como nos dts não medicados – e Lp(a)) não permitem discriminar os dts-GrA dos dts-GrB; LDL(mg/dl)- GrA 116 ± 40 versus GrB 123 ± 38, nos dts não medicados com estatina. 2) DCS: 64 dts M versus 26% dts F (p<0,001); diabetes – 43 no GrA versus 27% no GrB (p<0,01); HDL (mg/dl) – 49 ± 14 no GrA versus 59 ± 16 no GrB (p<0,001). 3) HDL (mg/dl) no GrA – 49 ± 14 nos dts M versus 49 ± 13 nos dts F (NS); 45 ± 13 em dts diabéticos versus 52 ± 14 em dts não diabéticos (p<0,02). 4) HDL (mg/dl) no GrB-diabéticos – 54 ± 17 nos dts M versus 56 ± 18 nos dts F (NS); HDL (mg/dl) no GrB-não diabéticos – 55 ± 13 nos dts M versus 63 ± 17 nos dts F (p<0,02). 5) Análise multivariada: revelou que apenas o HDL baixo e a diabetes (nos dts F) são FR independentes para o desenvolvimento de DCS. O papel do género masculino como FR parece exercer-se fundamentalmente por via da redução dos valores de HDL.
ConclusõesUm valor alto de HDL é o principal fator protetor contra a DCS no idoso com DFCVA, com risco elevado, mas com dislipidemia ligeira/moderada. O HDL não parece desempenhar qualquer ação protetora na etiopatogénese da DFCVA. Em intervenção a longo prazo, no futuro, a prevenção primária da DCS deverá tornar-se híbrida, focando-se fundamentalmente na melhoria da função do HDL, mas em associação com a redução do LDL.
In spite of high prevalences of hypertension and hypercholesterolemia, the majority of elderly patients admitted for aortic valve surgery due to calcific aortic valve disease (CAVD) do not have significant coronary artery disease (CAD).
ObjectiveTo evaluate the lipid profile (LP) of patients undergoing surgery for CAVD and to correlate this with coronary angiographic data and prior cardiovascular risk factor profile.
MethodsThis was a prospective observational cohort study of 264 consecutive patients aged >59 years (mean 72), 126 men (48%) and 138 women (52%). According to the angiographic presence (irregularities, moderate or significant lesions) or absence (normal angiogram) of significant CAD respectively, patients were divided into two groups: A (n=127, 48%) and B (n=137, 52%). A mean of 3.5 classical risk factors were identified in men and 2.6 in women. LP (obtained on admission, in the fasting state) included total cholesterol (TC), HDL, triglycerides (TG), LDL, and lipoprotein(a).
ResultsWith the exception of male gender, diabetes and HDL, the other factors studied – smoking, hypertension, TC, TG, LDL (in both statin-treated and non-statin-treated patients) and lipoprotein(a) – did not show significant differences between groups A and B; LDL was 116±40mg/dl in group A vs. 123±38mg/dl in group B, in non-statin-treated patients; significant CAD was identified in 64% of men vs. 26% of women (p<0.001); 43% of group A had diabetes vs. 27% of group B (p<0.01); HDL was 49±14mg/dl in group A vs. 59±16mg/dl in group B (p<0.001); HDL in group A was 49±14mg/dl in men vs. 49±13mg/dl in women (NS) and 45±13mg/dl in diabetic patients vs. 52±14mg/dl in non-diabetics (p<0.02); HDL in group B diabetic patients was 54±17mg/dl in men vs. 56±18mg/dl in women (NS), and HDL in group B non-diabetic patients was 55±13mg/dl in men vs. 63±17mg/dl in women (p<0.02). Multivariate analysis showed that only low HDL and diabetes (in women) were independent risk factors for significant CAD. The effect of male gender as a risk factor appears to be exerted mainly through lower HDL levels.
ConclusionsElevated HDL is the main negative risk factor for significant CAD in elderly high-risk but mildly dyslipidemic CAVD patients. HDL does not appear to have any protective effect in the pathophysiology of CAVD. In terms of long-term intervention, primary prevention of significant CAD should in the future be hybrid, focusing mainly on improving HDL function, but also on lowering LDL.
A doença fibrocalcificante valvular, nomeadamente a doença fibrocalcificante valvular aórtica (DFCVA), tem um processo de desenvolvimento fisiopatológico semelhante ao da doença aterosclerótica vascular1. A lesão patogénica inicial da DFCVA é uma lesão aterosclerótica1 e o processo evolutivo tem claramente uma matriz inflamatória1,2. A DFCVA compartilha com a doença aterosclerótica vascular, nomeadamente com a doença aterosclerótica coronária, os mesmos fatores de risco principais – hipertensão arterial, dislipidemia, diabetes, género masculino, tabagismo, idade avançada1,3–5.Todavia, apesar de apresentarem elevadas prevalências de hipertensão arterial e dislipidemia, a maioria dos doentes idosos internados para serem submetidos a cirurgia valvular por DFCVA não tem doença coronária significativa3,6. Que fatores explicam que indivíduos com múltiplos fatores de risco cardiovascular possam atingir ou ultrapassar a sétima década de vida sem apresentarem qualquer evidência de doença coronária significativa (DCS)? A atual «epidemia» de DFCVA no idoso possibilita que a população especial com esta doença (coorte) possa, de algum modo, constituir um laboratório «natural» para o estudo do desenvolvimento da doença coronária no idoso, em particular, no doente com DFCVA, permitindo uma análise diferencial dos diversos fatores de risco cardiovascular.
ObjetivoO objetivo deste estudo foi a avaliação do perfil lipidémico de doentes propostos para cirurgia por DFCVA e a sua correlação com os dados coronariográficos (que definem a presença ou ausência de DCS epicárdica) e o perfil global de fatores de risco apresentado pelos doentes. O estudo angiográfico representa como que uma avaliação retrospetiva, por corte transversal, das consequências vasculares (a nível coronário) da exposição crónica, porventura muito prolongada, a uma série variada de fatores de risco.
Material e métodosTrata-se de um estudo observacional, de coorte, com o recrutamento realizado de forma prospetiva (ao longo de 17 meses – de fevereiro de 2006 a julho de 2007), abrangendo 264 doentes ambulatórios com DFCVA, de idade superior a 59 anos, consecutivamente propostos para cirurgia e portadores de coronariografia recente: foram incluídos 126 homens e 138 mulheres, com idade média de 72 ± 6 anos (72 ± 6 nos homens e 73 ± 6 nas mulheres).
A DFCVA foi considerada assintomática em 7% dos doentes.
Perfil dos fatores de risco clássicos: foram considerados a idade (> 59 anos), o género masculino, o tabagismo (definindo-se a sua presença perante um doente fumador ativo ou ex-fumador com menos de 12 anos de evolução), a diabetes, a hipertensão arterial e a hipercolesterolemia (evidência prévia ou atual de uma taxa de colesterol total superior a 190mg/dl). A obesidade foi excluída como fator de risco independente, devido às suas características etiopatogénicas multifacetadas e variáveis (muito frequentemente, não é independente da dislipidemia, hipertensão arterial ou diabetes).
Perfil lipidémico (avaliado a partir de colheitas efetuadas na admissão, com o doente em jejum de mais de 12 horas e sentado há pelo menos 30 minutos): era constituído pela determinação do colesterol total (colorimetria enzimática), colesterol-HDL (colorimetria enzimática), triglicéridos (colorimetria enzimática), colesterol-LDL (medição indireta pela equação de Friedewald) e lipoproteína (a) (nefelometria). Não foi possível determinar o valor de colesterol-LDL em 2 doentes por apresentarem taxas muito elevadas de triglicéridos (> 350mg/dl).
Dados coronariográficos: a evidência angiográfica de irregularidades, lesões moderadas (estenoses não ultrapassando 50% do diâmetro do vaso) ou graves (estenoses com valor > 50%) implicava o diagnóstico de DCS; a documentação de coronárias angiograficamente «normais» significava ausência de DCS, já que a probabilidade de um doente apresentar exclusivamente lesões com remodelagem positiva (isto é, lesões importantes com expansão parietal centrífuga e diâmetros luminais conservados)7 é muito baixa.
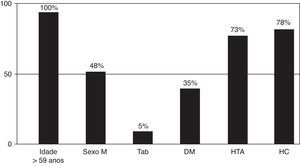
As características de base da população global, em termos de prevalência dos fatores de risco clássicos, são apresentadas na Figura 1. O número médio de fatores de risco por doente era de 3,5 nos homens (leque de variação de 2 a 6) e de 2,6 nas mulheres (leque de variação de 1 a 5).
Os doentes foram divididos em 2 grupos: grupo A (com DCS presente) e grupo B (DCS ausente, com coronárias ditas normais). O grupo A era constituído por 127 doentes (48% do total) e o grupo B por 137 doentes (52% do total). Em 60% dos indivíduos do grupo A, a doença coronária foi considerada como subclínica, representando um achado angiográfico.
Cinquenta e seis por cento dos doentes estavam cronicamente medicados (com mais de 4 semanas de duração) com fármacos hipolipemiantes (55% com estatinas), correspondendo a 68% dos doentes do grupo A (com uma dose média de 22mg por dia; rácio sinvastatina/rosuvastatina/atorvastatina de 9:3:2) e 42% dos membros do grupo B (com uma dose média de 20mg diários; rácio sinvastatina/rosuvastatina/atorvastatina de 8:2:1).
Considerou-se que o perfil lipidémico obtido na admissão do doente representava como que uma «fotografia» do status lipidémico presente ao longo de largos anos e considerado relativamente estável (pelo menos, em termos de colesterol-HDL), mas sem deixar de se tomar em consideração as correções a introduzir perante os efeitos estimados da terapêutica com estatinas, nos últimos meses ou anos, num número importante de doentes. As eventuais variações sazonais dos parâmetros lipidémicos8 foram consideradas como não tendo repercussão significativa nos resultados globais, dado que atingiriam igualmente os doentes com e sem DCS e o estudo se prolongou ao longo de cerca de 18 meses. As eventuais influências medicamentosas, sobretudo sobre as taxas de colesterol-HDL (nomeadamente pela ação de betabloqueantes e benzodiazepinas)8, foram consideradas negligenciáveis, dado o número relativamente baixo de doentes medicados com aqueles fármacos e o facto de estarem similarmente distribuídos pelos grupos A e B.
Métodos estatísticos: foram usados o teste t de Student (amostras não emparelhadas) para o estudo das variáveis quantitativas e o teste do qui quadrado com correção de Yates para a análise das variáveis qualitativas; efetuou-se a análise multivariada através de regressão logística, utilizando o software SPSS (versão 15.0). Os valores de p iguais a ou menores do que 0,05 foram considerados como atingindo o significado estatístico.
ResultadosA Figura 1 apresenta as características clínicas da população global, sendo de realçar o ligeiro predomínio de doentes do sexo feminino (52% do total) e as elevadas prevalências de diabetes (mais de um terço do total de doentes), hipertensão arterial (mais de 70% dos indivíduos) e hipercolesterolemia (mais de 3 quartos dos doentes).
A Tabela 1 apresenta as diferenças entre os grupos A e B, no que se refere às prevalências dos fatores de risco. A associação de DCS com a DFCVA é significativamente mais frequente nos doentes do sexo masculino (p<0,001) e nos doentes diabéticos (p<0,01). O tabagismo (de prevalência baixa nesta população idosa) e a hipercolesterolemia ocorrem também mais frequentemente nos doentes com DCS, mas as diferenças não são significativas; quanto à idade, não há quaisquer diferenças entre os doentes com DCS e os que têm coronárias normais (Tabelas 1 e 2).
Doença coronária e prevalência dos fatores de risco
| Grupo A | Grupo B | p | |
| Idade (anos)* | 73±6 | 72±6 | NS |
| Género | |||
| Homens | 62% | 38% | < 0,001 |
| Mulheres | 36% | 64% | < 0,001 |
| Tabagismo | 9% | 3% | NS |
| Diabetes | 43% | 27% | < 0,01 |
| Hipertensão Arterial | 76% | 69% | NS |
| Hipercolesterolemia | 83% | 74% | NS |
(*) Média±DP. Grupo A: doentes com doença coronária significativa; Grupo B: doentes sem lesões coronárias.
A Tabela 2 mostra os resultados relativos ao perfil lipidémico, comparando genericamente o grupo A ao grupo B. Não há quaisquer diferenças entre os 2 grupos, no que se refere ao colesterol-LDL, quer nos doentes tratados com estatinas quer nos indivíduos sem terapêutica hipolipemiante. Em contraste, o colesterol-HDL apresenta valores significativamente mais baixos (p<0,001) nos doentes com DCS (49 ± 19mg/dl versus 59 ± 16mg/dl). Atendendo ao efeito modesto ou nulo das estatinas, em dose baixa, sobre o colesterol-HDL (com exceção da rosuvastatina), e considerando as doses médias utilizadas e a fraca expressão do uso de rosuvastatina, o colesterol-HDL não foi avaliado separadamente nos doentes medicados e não medicados com estatinas. Quanto aos valores médios do colesterol total e dos triglicéridos, não há quaisquer diferenças entre os doentes dos 2 grupos. A lipoproteína (a) apresenta tendência para valores mais elevados no grupo A (valores médios de 45 ± 41mg/dl contra 36 ± 34mg/dl no grupo B), com 52% dos indivíduos excedendo os 30mg/dl (versus 40%, no grupo B), mas as diferenças não são significativas.
Doença coronária e perfil lipidémico
| Grupo A | Grupo B | p | |
| Colesterol Total | 186±47 | 195±43 | NS |
| Colesterol-LDL | |||
| Com estatinas | 110±44 | 98±31 | NS |
| Sem estatinas | 116±40 | 123±38 | NS |
| Colesterol-HDL | 49±14 | 59±16 | < 0,001 |
| Triglicéridos | 134±73 | 112±60 | NS |
| Lipoproteína (a) | 45±41 | 36±34 | NS |
Valores em mg/dl (média±DP). Grupo A: doentes com doença coronária significativa; Grupo B: doentes sem lesões coronárias.
A análise multivariada dos fatores que, na análise univariada, se salientavam como fatores de risco para o desenvolvimento de DCS nos doentes com DFCVA – género masculino, diabetes e valores baixos de colesterol-HDL – sugere fortemente que apenas a diabetes e os valores baixos de colesterol-HDL são fatores de risco independentes. A influência do género masculino parece ser fundamentalmente explicada pelo perfil de comportamento do colesterol-HDL nos homens. As Tabelas 3 a 6 apresentam aspetos diversos das relações entre, por um lado, o género, o colesterol-HDL e a diabetes, e, por outro, a ocorrência ou ausência de DCS, nos doentes com DFCVA. A diabetes potencia o desenvolvimento de DCS, de forma significativa (p<0,05), nos doentes do sexo feminino, com um aumento do risco relativo superior a 70% (Tabela 3). Nos indivíduos com coronárias normais, as mulheres apresentam valores de colesterol-HDL significativamente mais altos (p<0,02) do que os homens, mas a presença de diabetes reduz essa diferença (Tabela 4). Por outro lado, nos doentes com DCS, as taxas de colesterol-HDL são significativamente mais baixas do que nos indivíduos sem lesões coronárias, mas não há qualquer diferença entre os 2 sexos, comportando-se as mulheres com DCS (em termos de perfil evolutivo do colesterol-HDL) exatamente como os homens. Os doentes diabéticos com DCS mostram valores ainda mais baixos de colesterol-HDL, sendo a diferença significativa em relação aos não diabéticos com DCS (Tabela 5). 40% dos doentes diabéticos com DFCVA apresentaram artérias coronárias angiograficamente normais, a par de taxas de colesterol-HDL relativamente elevadas (Tabela 6).
Perfil do colesterol-HDL: comparação entre doentes coronários e indivíduos com coronárias normais
| Doentes | Grupo A | Grupo B | p |
| População geral | 49±14 | 59±16 | < 0,001 |
| Homens | 49±14 | 55±14 | < 0,05 |
| Mulheres | 49±13 | 61±17 | < 0,001 |
| Diabéticos | 45±13 | 55±17 | < 0,01 |
| Não diabéticos | 52±14 | 59±18 | < 0,01 |
Valores em mg/dl (média±DP). Grupo A: doentes com doença coronária significativa; Grupo B: doentes sem lesões coronárias.
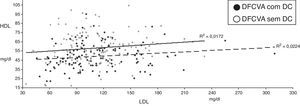
A associação linear entre colesterol-LDL e colesterol-HDL é fraca (r=0,126, p=0,04). Não há qualquer correlação (negativa) significativa entre os valores de colesterol-LDL e colesterol-HDL, tanto nos doentes com DCS (r=0,150, p=0,10) como nos indivíduos com coronárias normais (r=0,131, p=0,14), como é facilmente percetível pela análise da Figura 2.
DiscussãoApesar de o género masculino ser um fator de risco para o desenvolvimento da DFCVA e de estar referido um rácio de 2:1 na relação entre homens e mulheres em séries de doentes com estenose aórtica sintomática9,10, nas populações com idades médias acima dos 70 anos esta diferença tende a anular-se e inverter-se, mesmo quando se estudam doentes com idade acima dos 75 anos11,12. A população por nós estudada, com uma idade média de 72 anos, na sua grande maioria com DFCVA sintomática e apresentando um ligeiro excesso de doentes do sexo feminino (52 contra 48%), aproxima-se assim do perfil esperado. A maior esperança de vida das mulheres – oferecendo mais tempo para o desenvolvimento de DFCVA grave e incrementando o número absoluto de mulheres idosas – tem sido apontada como a principal explicação para a inversão do rácio homens: mulheres nas populações de doentes idosos com estenose aórtica sintomática10,12. Porém, o perfil etário dos nossos doentes e as características demográficas da população portuguesa (com um rácio mulheres: homens de 1,4:1 nos indivíduos com mais de 65 anos de idade) permitem retirar uma parte significativa do peso deste fator, aliás indiscutível. Uma maior prevalência de comorbilidades graves (nomeadamente a nível cardíaco, cerebrovascular, respiratório ou renal) nos homens idosos com DFCVA sintomática – reduzindo as probabilidades de serem efetivamente propostos para cirurgia valvular – tem sido também apontada como um outro fator explicativo do predomínio de doentes do sexo feminino nas séries de doentes idosos com DFCVA. Todavia, se se admitir que, nas décadas finais do século xx, a percentagem de doentes idosos com DFCVA grave submetidos a cirurgia não atingia 60% dos indivíduos elegíveis e poderia ser tão baixa como 20%3, hoje em dia, com a redução marcada (mesmo nos idosos) dos riscos cirúrgicos da cirurgia valvular aórtica (isolada ou combinada), um número muito importante de homens idosos portadores de comorbilidades graves é efetivamente operado; em contrapartida, um número crescente de mulheres portuguesas idosas apresenta-se com comorbilidades graves (nomeadamente, com obesidade major, doença respiratória crónica grave, alterações músculo-esqueléticas sérias ou diabetes complicada) que se traduzem por um risco muito elevado para a cirurgia valvular. Apesar destas várias evoluções, o panorama do predomínio feminino nas séries cirúrgicas de doentes idosos ou muito idosos com DFCVA não se modificou, o que sugere que possíveis enviesamentos (com expressão sobre o género) no recrutamento de doentes para cirurgia continuarão a não ter influência significativa. Na realidade, 2 outros fatores parecem ser mais importantes para explicar o referido predomínio: o aumento da velocidade de desenvolvimento da DFCVA na mulher idosa e a maior facilidade com que a DFCVA da mulher se torna sintomática. Estudos europeus e americanos documentaram que a prevalência da DFCVA na mulher idosa aumenta rapidamente a partir dos 70 anos, atingindo e ultrapassando os valores para o sexo masculino por altura dos 75-80 anos11,13; as alterações senescentes «fisiológicas» da válvula aórtica, atribuíveis à usura (fenómeno de wear and tear), são bem conhecidas14, sendo admissível que, no sexo feminino, este processo tenha uma sensibilidade maior à ação conjunta dos fatores de risco da DFCVA. Os resultados deste nosso trabalho permitem sugerir que, nas mulheres portuguesas, o rápido incremento na progressão da DFCVA se poderá iniciar mais cedo do que nas doentes finlandesas11 ou americanas13. Por outro lado, em comparação com o sexo masculino, a resposta do ventrículo esquerdo da mulher à sobrecarga de pressão constituída pela estenose aórtica mostra um tipo diferente de remodelagem: na mulher, o ventrículo esquerdo responde com um maior grau de hipertrofia parietal e maior resistência à dilatação (conservando frequentemente uma cavidade pequena), desenvolvendo um maior grau de disfunção diastólica, mas conservando uma fração de ejeção normal ou elevada12,15; embora tenha sido sugerido que grande parte destas diferenças de remodelagem ventricular entre os 2 sexos deixam de se fazer sentir quando se fazem correções em função da área corporal (menor na mulher)12, é certo que uma maior espessura parietal, um maior desenvolvimento da pressão intraventricular com maior gradiente transvalvular durante o esforço e um maior grau de disfunção diastólica12,15 contribuirão para um mais fácil e rápido desenvolvimento de sintomas (nomeadamente, angina e manifestações paroxísticas de insuficiência ventricular esquerda moderada); neste contexto, sendo o diagnóstico de DFCVA sintomática uma forte razão para se enviar o doente para cirurgia, surgirá uma tendência para dirigir mais precocemente e em maior número os doentes do sexo feminino para correção cirúrgica. Por mais complexos e variados que sejam os motivos que explicam o predomínio de mulheres nas séries cirúrgicas de DFCVA (como é o caso presente), eles não parecem influenciar minimamente as relações etiopatogénicas que existem entre os fatores de risco de doença coronária e o desenvolvimento de DCS nos doentes com DFCVA.
A diabetes, a hipertensão arterial, o tabagismo e a hipercolesterolemia são fatores de risco tanto para a DFCVA como para a doença coronária aterosclerótica. Porém, só a diabetes apresenta uma prevalência significativamente mais elevada nos doentes com DCS associada à DFCVA. Este resultado reforça o conceito da diabetes como fator de risco major para a DCS. Por outro lado, no nosso estudo, a associação entre a diabetes e a etiopatogénese da DFCVA revela-se perante a prevalência mais elevada da doença nos doentes com DCS – 43% versus os cerca de 30% registados nos estudos de populações não selecionadas com síndromas coronários agudos16 – mas já não é evidente nos indivíduos com coronárias angiograficamente normais (que apresentam uma prevalência de diabetes sobreponível à registada na população geral portuguesa com idade acima dos 60 anos, como nos revelam os estudos VALSIM17 e PREVADIAB18). Porém, o papel muito importante da diabetes como o principal cofator de risco da DFCVA foi recentemente confirmado19.
Há semelhanças entre a DFCVA das válvulas nativas e o processo degenerativo das biopróteses valvulares, nomeadamente em posição aórtica20,21. O fato de a diabetes (particularmente quando combinada com a presença de síndroma metabólica) estar significativamente associada a uma progressão mais rápida do processo de deterioração das biopróteses21 está em sintonia com a noção de que existe uma relação causal entre a diabetes e a etiopatogénese da DFCVA.
Quando se analisa o perfil lipidémico da população do presente estudo, verifica-se que o colesterol-HDL é o único fator lipidémico que discrimina os doentes do grupo A em relação aos do grupo B: os doentes com DCS apresentaram valores significativamente mais baixos do que os indivíduos sem lesões coronárias, e frequentemente abaixo de 50mg/dl. Em termos de colesterol-LDL, os doentes mostraram geralmente uma dislipidemia ligeira a moderada, com valores médios entre 115 e 125mg/dl nos indivíduos não previamente tratados com fármacos hipolipemiantes. Este perfil de colesterol-LDL era relativamente expectável numa população portuguesa idosa com um significativo contingente oriundo do interior rural (Beira Interior e Alentejo), com taxas de tabagismo muito baixas e um comportamento alimentar ainda fortemente marcado pelo que se convencionou chamar de «dieta de tipo mediterrânico», apesar de uma prevalência de excesso de peso ou obesidade acima dos 50%6. Trata-se de uma população com DCS sintomática em apenas cerca de 20% dos indivíduos e com uma taxa muito baixa (2%) de DCS precoce (manifestações clínicas antes dos 60 anos). Nestas pessoas – observadas enquanto coorte populacional – a evolução patogénica das artérias coronárias, quando ocorreu no sentido do desenvolvimento de DCS ao longo da segunda metade da sua vida, não parece ter sido marcadamente afetada pelo perfil do colesterol-LDL. Por outro lado, a hipertrigliceridemia (valores > 150mg/dl) ocorria em cerca de um quarto (23%) dos doentes, mas a hipertrigliceridemia significativa (> 200mg/dl) manifestou-se raramente (10% dos indivíduos, sendo metade diabéticos), com prevalências de 12% no grupo com DCS e 8% nos doentes sem lesões coronárias; não constituía nesta população um fator de risco relevante de DCS. No que se refere à lipoproteína (a), que é considerada um fator de risco, tanto para a doença coronária como para a DFCVA, o conjunto de resultados obtidos não é inesperado: a tendência não significativa para uma maior prevalência de valores altos (> 30mg/dl) nos indivíduos com DCS revela que a lipoproteína (a) não representou nesta população um fator de risco decisivo para o desenvolvimento de DCS.
A ausência de correlação entre os valores de colesterol-HDL e colesterol-LDL não é minimamente explicável pela ação da terapêutica hipolipemiante (presente em mais de metade dos doentes) e deverá refletir, mas não só, a complexidade das interações entre os diversos fatores pró-aterogénicos e antiaterogénicos, numa população com múltiplos fatores de risco, na qual o colesterol-LDL parece desempenhar um papel claramente secundário perante a influência relevante do colesterol-HDL.
O papel antiaterogénico e vasculoprotetor do colesterol-HDL é multifacetado e assenta em vários efeitos: promoção do transporte reverso do colesterol (com consequente mediação do efluxo de colesterol dos macrófagos e inibição da formação de células esponjosas), inibição da oxidação do colesterol-LDL, inibição da disfunção endotelial e ação anti-inflamatória22–24. O metabolismo do colesterol-HDL é regulado por uma rede complexa de proteínas e enzimas22,23 e desequilíbrios deste sistema regulador, com influência pró-aterogénica ou pró-vasculoprotetora, podem surgir em múltiplos pontos da rede22,23. Por outro lado, mais do que o valor absoluto do colesterol-HDL – que mede essencialmente o conteúdo em colesterol das partículas que se designam por HDL, e que são estrutural e funcionalmente muito heterogéneas, com múltiplas subpopulações24 – interessa o rácio das suas diversas subclasses (muito raramente quantificadas laboratorialmente), na medida em que a sua ação protetora está, por exemplo, ligada à presença e ao predomínio da subclasse HDL-2 (e nomeadamente a fração HDL-2b)22,25. A determinação laboratorial de rotina do colesterol-HDL poderá provavelmente traduzir, em termos clínicos, apenas uma das funções do HDL – a capacidade de transporte de colesterol24. Embora seja geralmente aceite que os valores do colesterol-HDL são um bom indicador da eficiência do transporte reverso de colesterol, o papel antiaterogénico das partículas de HDL depende também muito da ação de diversas proteínas e lípidos associados às moléculas de HDL24; valores altos de colesterol-HDL poderão não refletir uma capacidade protetora elevada e o inverso poderá também ser verdadeiro.
A heterogeneidade de composição do HDL da população do nosso estudo poderá ser uma das razões que explicam o facto de 6% dos doentes com DCS apresentarem valores de colesterol-HDL acima de 70mg/dl e de 7% dos indivíduos com coronárias normais mostrarem valores inferiores a 40mg/dl, e poderá também contribuir para explicar a ausência de correlação entre os valores de colesterol-LDL e colesterol-HDL. É de referir, a propósito, que um terço dos doentes sem lesões coronárias que apresentava taxas baixas de colesterol-HDL exibia caquexia cardíaca esboçada ou evidente (com valores muito baixos de colesterol-HDL e baixos de colesterol-LDL); nestes doentes, o componente de doença consumptiva seria o principal fator causal da hipocolesterolemia-HDL.
No nosso estudo, ser do sexo masculino, sofrer de diabetes ou apresentar um valor de colesterol-HDL baixo, são as características clínicas que apontam significativamente para que um doente idoso com DFCVA seja também portador de DCS. Uma análise multivariada revelou que apenas o colesterol-HDL e a diabetes (particularmente no sexo feminino) são fatores de risco independentes para o desenvolvimento de DCS nos doentes com DFCVA. A ação do género masculino como fator de risco parece exercer-se fundamentalmente por via de uma redução dos valores de colesterol-HDL e, consequentemente, uma redução do potencial antiaterogénico. O facto de as mulheres idosas com coronárias angiograficamente normais conservarem taxas de colesterol-HDL significativamente mais altas do que as registadas nos indivíduos do sexo masculino, cerca de 20 anos ou mais após a menopausa, sugere que a ação do género masculino como fator de risco terá uma base geneticamente determinada mais profunda e complexa do que a simplesmente relacionada com o perfil hormonal gonadal26.
O papel mais agressivo da diabetes, como fator de risco de doença coronária, nos indivíduos do sexo feminino da nossa população é compatível com os dados epidemiológicos já conhecidos: a diabetes aumenta mais o risco de eventos isquémicos e de mortalidade de causa coronária nas mulheres do que nos homens, mesmo na fase pré-menopáusica26. Os mecanismos de desenvolvimento da doença coronária nos doentes diabéticos são multifatoriais e complexos: além de envolverem os outros fatores de risco clássicos (e particularmente com agravamento do perfil dislipidémico), incluem uma constelação de múltiplas alterações metabólicas, bioquímicas e estruturais diretamente relacionadas com a doença diabética – hiperglicemia, resistência à insulina, excesso de produção de produtos de glicação avançada (PGA), stress oxidativo aumentado, disfunção endotelial, processo inflamatório crónico, fibrose, estado pró-trombótico, hiper-homocisteinemia, ativação neuro-hormonal27. Entre várias outras interações, a combinação de um processo de intensificação da oxidação do colesterol-LDL − pela ação combinada do stress oxidativo aumentado com o excesso de PGA27 − com uma redução importante do colesterol-HDL, poderá ter um papel nuclear na formação e aceleração das lesões ateromatosas. Sendo assim, a constatação, na população deste estudo, de que 40% dos diabéticos idosos com DFCVA não tinham evidência angiográfica de DCS ao mesmo tempo que apresentavam (ou mantinham) valores elevados de colesterol-HDL, sugere que estes doentes – que não se distinguiam, em termos de idade e de duração da doença diabética, dos diabéticos com DCS – foram fundamentalmente protegidos contra o desenvolvimento de DCS pela presença e persistência de valores elevados de colesterol-HDL. Esta aparente resistência à redução do colesterol-HDL, na presença das múltiplas alterações metabólicas desencadeadas pela doença diabética, poderá ter uma base geneticamente determinada (embora também um eventual componente ambiental).
Tem sido apontada a existência de um aparente paradoxo na associação entre a DFCVA e a doença coronária13: embora as 2 doenças compartilhem os mesmos fatores de risco e as lesões patogénicas iniciais tenham muitas semelhanças, a maioria dos doentes com DFCVA grave não apresenta DCS e, mesmo nas regiões com maior incidência de doença coronária, a prevalência de lesões coronárias suficientemente graves para justificarem a associação de revascularização miocárdica à substituição valvular aórtica não ultrapassa 50% dos doentes13. Perante esta discrepância no desenvolvimento das 2 patologias, foi aventado que o processo comum às 2 doenças seria, não uma lesão aterosclerótica, mas um processo de disfunção endotelial, com modulação ulterior da sua evolução por ação de outros fatores, genéticos ou ambientais, e com diferentes consequências patológicas e clínicas28. Por outro lado, têm sido identificados vários fatores genéticos que predispõem para o desenvolvimento de DFCVA1, e foi igualmente identificado, de forma clara, um processo conducente à diferenciação ectópica de tecido ósseo na válvula aórtica nos doentes com DFCVA, sendo este processo provavelmente ativado por via lipídica1. Todavia, na população de DFCVA por nós estudada, a diferença fundamental entre os doentes com e sem DCS parece resultar de um diferente comportamento do colesterol-HDL. Nestes doentes, valores suficientemente elevados de colesterol-HDL contribuirão decisivamente para bloquear o desenvolvimento de DCS, mas aparentemente não intervirão sobre os processos fisiopatológicos que – desencadeados ou modulados pelos mesmos fatores de risco – decorrem nas estruturas valvulares, sujeitas a um longo processo de usura. Apesar das semelhanças histofisiopatológicas e, por razões que permanecem obscuras, o processo degenerativo valvular – de forte cariz inflamatório e aparentemente induzido pela hipercolesterolemia1 – não é alvo de qualquer reação ou modulação negativa por parte do colesterol-HDL (que parece comportar-se como um bystander, mesmo nos indivíduos com níveis plasmáticos elevados). Ensaios clínicos preliminares com estatinas em doentes com DFCVA demonstraram que uma ação redutora do colesterol-LDL suficientemente forte, em indivíduos com calcificação da válvula aórtica não demasiado avançada, é capaz de frenar a progressão da estenose aórtica1. A crescente confirmação do papel da dislipidemia na etiopatogénese da DFCVA torna o aparente alheamento do colesterol-HDL neste processo ainda mais peculiar, tanto mais que foi recentemente demonstrada a presença de colesterol-LDL oxidado na válvula aórtica de doentes com DFCVA (com os indivíduos com o score de colesterol-LDL oxidado intravalvular mais elevado a apresentarem índices de inflamação valvular mais altos e mais rápida progressão hemodinâmica da estenose aórtica)29. Por consequência, esta situação merece ser estudada em profundidade. Uma das hipóteses que aventamos é a de os macrófagos ativos no processo inflamatório valvular aórtico (que parecem ter uma origem celular diferente da dos macrófagos habitualmente presentes nos processos ateromatosos vasculares30) apresentarem diferenças ou anomalias, envolvendo os transportadores celulares ABCA1 e/ou ABCG1, que limitariam especificamente o transporte reverso de colesterol a partir da válvula aórtica.
Os valores elevados de colesterol-HDL serão essencialmente modulados por fatores genéticos, mas também por fatores ambientais. Neste contexto, e mudando agora para uma perspetiva de prevenção primária a longo prazo da doença coronária, os resultados do nosso trabalho sugerem que medidas dirigidas à elevação do colesterol-HDL poderão ser um passo fundamental na estratégia profiláctica a aplicar a indivíduos com múltiplos fatores de risco e que apresentam valores de colesterol-HDL baixos ou não elevados.
Até agora, em termos de prevenção primária da doença coronária, tem estado consagrado o uso de medidas não farmacológicas (modificadoras do estilo de vida) e farmacológicas (na prática, o uso de estatinas, em associação ou não com o ezetimibe), dirigidas à modulação de vários fatores de risco e à redução significativa do colesterol-LDL31. Por outro lado, os diversos meios de intervenção terapêutica com o fim de elevar o colesterol-HDL que existem à disposição dos clínicos, têm, isoladamente ou em uso combinado, efeitos positivos apenas ligeiros ou moderados. Atualmente, o fármaco mais potente para elevar o colesterol-HDL ainda é o ácido nicotínico (utilizado na sua formulação moderna, sustained-release), que consegue obter elevações moderadas do colesterol-HDL em doses altas, mas à custa de um esquema terapêutico que – a fim de reduzir significativamente os efeitos colaterais, essencialmente o fenómeno de flushing – se tornava algo complexo e perturbador da rotina diária. A associação desta formulação de niacina com o laropiprant (um inibidor seletivo do recetor DP1 de prostaglandinas vasodilatadoras – primariamente a PGD2 – localizado na parede dos vasos cutâneos) permite hoje em dia o uso de doses altas de ácido nicotínico com uma redução muito substancial do flushing32. Em doses altas, a niacina tem mostrado interessantes efeitos antiaterogénicos22,23, mas o seu uso em larga escala nos doentes diabéticos (considerados o seu alvo preferencial) tem sido apenas lenta e cautelosamente iniciado33.
Novos e mais potentes fármacos com ação positiva sobre o colesterol-HDL estão a ser investigados, com base em diferentes tipos de intervenção sobre o metabolismo do colesterol-HDL22,23. O fármaco, na altura, mais avançado na investigação, o torcetrapib (inibidor da proteína CETP e promotor de subidas de 40 a 100% dos valores do colesterol-HDL)23,25, viu há 4 anos ser suspenso um grande ensaio clínico aleatorizado de fase III (ILLUMINATE trial), devido a um excesso de mortalidade e de eventos cardiovasculares no braço torcetrapib23. Este excesso de mortalidade e de eventos cardiovasculares, precedido por uma elevação da pressão arterial, parece hoje cabalmente explicado por uma ação estimuladora da produção de aldosterona exercida pelo torcetrapib (e independente do seu efeito sobre a proteína CETP)32. Esta ação estimuladora da libertação de aldosterona (que não é partilhada por outros inibidores da CETP estruturalmente diferentes do torcetrapib, como o dalcetrapib34, usa uma via diferente da utilizada pela angiotensina ii, parece ser mediada por canais de cálcio do tipo L e pode ser inibida pela nifedipina34. Apesar de uma elevação do colesterol-HDL superior a 70%, estes efeitos cardiovasculares adversos impediam aparentemente o bloqueio ou a desaceleração da progressão ateromatosa na generalidade dos doentes, apesar de serem os doentes com uma elevação mais robusta do colesterol-HDL os que revelaram as taxas mais baixas de eventos cardiovasculares adversos32.
Este incidente levanta uma questão-chave: mais do que aumentar os valores absolutos do colesterol-HDL, interessa potenciar os efeitos das subclasses mais protetoras, sem ações contraditórias e, no final, multiplicar o efeito antiaterogénico. Se o ácido nicotínico demonstrou ter um papel antiateromatoso – mediante uma elevação do colesterol-HDL à custa da subida da fracção HDL-2, em combinação com uma modificação favorável do perfil do colesterol-LDL (com redução franca das frações pequenas e densas de LDL)25 – o torcetrapib não mostrou resultados clínicos positivos apesar de o seu uso se associar a um aumento do tamanho médio das partículas do colesterol-HDL25. Por outro lado, indivíduos portadores de uma mutação da apolipoproteína A-I (a ApoA-I Milano), que é acompanhada de níveis muito baixos de colesterol-HDL, mostram uma grande resistência ao desenvolvimento de DCS22; estudos experimentais e um pequeno ensaio clínico com a administração parentérica de ApoA-I Milano recombinante revelaram efeitos antiaterogénicos muito positivos22,23,27. Entretanto, prosseguem outras investigações, sobre o uso de péptidos miméticos da apolipoproteína A-I, com o objetivo de melhorar a função do HDL sem necessariamente aumentar os níveis plasmáticos do colesterol-HDL23,32. A investigação focada no objetivo de melhorar as funções do HDL prossegue também noutras áreas, abordando o desenvolvimento de agonistas seletivos do recetor hepático x e de agonistas PPAR-alfa mais potentes do que os fibratos atualmente existentes32.
Esperamos assim, num futuro próximo, ter à disposição da prática clínica fármacos que permitam melhorar substancialmente a função do HDL. Então e, numa perspetiva de intervenção a longo prazo, a estratégia terapêutica de prevenção primária (e secundária) da doença coronária deverá sofrer uma inflexão radical e passar a ser híbrida–focando-se fundamentalmente na melhoria da função do HDL e em associação com as medidas redutoras do colesterol-LDL. A melhoria da função do HDL passará provavelmente (mas não necessariamente) por uma subida eficiente mas apropriada dos níveis plasmáticos do colesterol-HDL24.
ConclusõesUm valor elevado de colesterol-HDL é o principal fator protetor (fator de risco negativo) contra a doença coronária no idoso que desenvolveu DFCVA.
Apesar da participação da dislipidemia no processo degenerativo valvular, o colesterol-HDL não parece desempenhar qualquer ação protetora na etiopatogénese da doença fibrocalcificante valvular aórtica.
De um modo geral, no idoso com alto risco mas com dislipidemia ligeira a moderada, um valor elevado de colesterol-HDL parece ser o principal fator protetor contra o aparecimento de doença coronária. Sendo assim, numa perspetiva de intervenção a longo prazo, a estratégia terapêutica de prevenção primária da doença coronária deverá sofrer, num futuro próximo, uma inflexão radical e passar a ser híbrida – focando-se fundamentalmente na melhoria da função do HDL (através da subida eficiente mas apropriada dos níveis plasmáticos do colesterol-HDL), mas em associação com as medidas redutoras do colesterol-LDL.
Conflito de interessesO Dr. A.D.B. Bordalo fez palestras não remuneradas patrocinadas pelos Laboratórios Pfizer, Abbott, Merck Sharp & Dohme, Merck Serono, Novartis, Medinfar. Restantes co-autores: nada a declarar.
Agradecemos penhoradamente à senhora Dr.a Nilza Gonçalves (KeyPoint, Consultoria Científica) a colaboração dada à realização do estudo estatístico.
Agradecemos a Merck Serono a concessão de uma bolsa que permitiu suportar os custos do estudo estatístico.