O enfarte agudo do miocárdio com elevação de ST (EAMcST) constitui uma emergência médica, beneficiando de um acesso rápido a cuidados diferenciados. O objetivo deste estudo foi avaliar a evolução do transporte através da emergência pré‐hospitalar (EPH) e o seu impacto nos eventos clínicos.
MétodosEstudo retrospetivo de doentes com EAMcST, submetidos a intervenção coronária percutânea primária entre janeiro de 2008 e julho de 2015. Os doentes foram divididos de acordo com o modo de transporte/admissão. Para cada grupo foi analisado tempo isquémico total (TIT), tempo porta‐balão (TPB) e eventos intra‐hospitalares e a um ano.
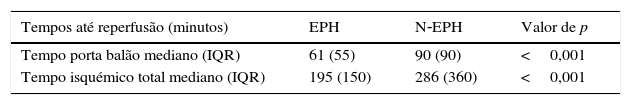
ResultadosDe um total de 764 doentes, 33,5% foram transportados pela EPH, 45,8% chegaram por meios próprios, 13,7% transferidos de outra instituição e 6,9% pelos bombeiros. Nos últimos oito anos, verificou‐se uma tendência para uma utilização crescente da EPH. O grupo EPH, comparado com os restantes (não‐EPH), englobou uma percentagem maior de doentes com enfarte prévio, em classe III/IVKillip e apresentou uma redução significativa do TIT e TPB (195 versus 286 minutos p<0,001 e 61 versus 90 minutos p<0,001), mas não se verificaram diferenças significativas na taxa de eventos hospitalares ou a um ano. Os doentes que se apresentaram mais precocemente obtiveram taxas mais elevadas de reperfusão eficaz e menor mortalidade intra‐hospitalar (6,9 versus 33,9% p<0,001).
ConclusãoVerificou‐se um impacto significativo da ativação da EPH na redução dos tempos de isquemia. Apesar de essa melhoria não se ter associado de forma direta a diferenças significativas na taxa de eventos, associou‐se a taxas mais elevadas de reperfusão eficaz, que se refletiram numa redução da mortalidade intra‐hospitalar.
ST‐elevation myocardial infarction (STEMI) is a medical emergency that benefits from rapid access to specialized care. The objective of this study was to describe developments in patient transport via the pre‐hospital emergency medical system (EMS) and its impact on clinical outcomes.
MethodsWe retrospectively studied STEMI patients who underwent primary percutaneous coronary intervention between January 2008 and July 2015. Patients were divided according to type of admission. Total ischemic time (TIT), door‐to‐balloon time (DBT) and in‐hospital and one‐year clinical outcomes were assessed for each group.
ResultsA total of 764 patients were included, of whom 33.5% were transported by the EMS and 45.8% by their own means, 13.7% were transferred from another institution and 6.9% were transported by non‐EMS ambulance. There was a trend for more frequent recourse to the EMS over the eight‐year period. There was a higher percentage of patients with prior myocardial infarction and Killip class III/IV in the EMS group compared to the non‐EMS group. Significant differences were seen between groups in reperfusion times, EMS patients having the shortest TIT and DBT (195 vs. 286 min, p<0.001 and 61 vs. 90 min, p<0.001, respectively), but no significant difference in event rates was observed. Patients presenting to the hospital early had higher rates of effective reperfusion and lower in‐hospital mortality (6.9% vs. 33.9%, p<0.001).
ConclusionsRecourse to the EMS significantly reduced ischemic times. Although this improvement was not directly associated with significant differences in event rates, it was associated with higher rates of effective reperfusion that were reflected in lower in‐hospital mortality.
O enfarte agudo do miocárdio com elevação do segmento ST (EAMcST) é considerado uma emergência médica de elevada morbimortalidade se não for adequada e atempadamente tratado. Sabendo‐se que a mortalidade por enfarte é maior nas primeiras horas, e que a reperfusão precoce se associa a uma melhoria prognóstica (idealmente por intervenção coronária percutânea primária [ICPP]), é crítico que o transporte até ao laboratório de hemodinâmica se proceda em condições máximas de segurança e com a celeridade necessária1,2.
Baseado no conceito «tempo é miocárdio», as guidelines atuais propõem um tempo porta‐balão (TPB)≤90 minutos como o alvo a atingir (idealmente≤60 minutos, especialmente em doentes de alto risco com enfarte em território anterior que se apresentem precocemente com menos de duas horas de início de sintomas, ou que recorrem a uma instituição com capacidade de ICPP 24 horas), sendo considerado atualmente uma medida de qualidade na prestação de cuidados hospitalares aos doentes com EAMcST2,3. Para cumprir tal objetivo, várias medidas têm sido propostas e diversos programas implementados, de forma a melhorar a qualidade de cuidados e reduzir os atrasos no acesso à ICPP. O recurso à emergência pré‐hospitalar (EPH) é considerado um elo fundamental da cadeia de sobrevivência no tratamento do EAMcST, pois permite um diagnóstico e orientação para a ICPP mais rápidos, transportando diretamente o doente para um centro capaz de realizar reperfusão mecânica e acompanhado de equipas devidamente treinadas em suporte avançado de vida4–6. O diagnóstico, triagem e tratamento inicial pré‐hospitalar através dos serviços de emergência médica mostraram estar associados a um maior uso de terapêutica de reperfusão, à redução dos atrasos e uma consequente melhoria dos resultados clínicos no EAMcST7,8. No entanto, alguns estudos mostram que a EPH ainda é subutilizada e que muitos doentes continuam a chegar aos hospitais por meios próprios4,9,10. O registo português de cardiologia de intervenção mostra que, apesar do grande avanço dos últimos anos no acesso e crescimento da ICPP, apenas 38% dos doentes com enfarte ativam os serviços de EPH5.
O objetivo deste estudo foi conhecer a evolução do transporte pré‐hospitalar nos últimos oito anos, caracterizar esta população e avaliar o impacto do recurso à EPH nos resultados clínicos intra‐hospitalares e a um ano, numa série de doentes com EAMcST submetidos a ICPP.
MétodosPopulação estudada e definiçõesEstudo retrospetivo e unicêntrico, de uma série consecutiva de doentes admitidos por EAMcST e submetidos a ICPP, no período decorrido entre janeiro de 2008 a julho de 2015. Para cada doente foi aferido o modo de admissão hospitalar e, de acordo com esta variável, foram classificados inicialmente em quatro grupos: admissão através do sistema de EPH (composto por equipas médicas treinadas capazes de realizar eletrocardiograma [ECG] e desta forma estabelecer o diagnóstico de EAMcST, instituir terapêutica inicial e realizar suporte avançado de vida), meios próprios (doentes que se deslocaram até ao hospital através de carro, táxi ou transportes públicos), transporte pelos bombeiros e doentes transferidos de outra unidade de saúde (pública ou privada sem capacidade de ICPP). Excluíram‐se os doentes que já se encontravam internados por outro motivo aquando do início de sintomas. Posteriormente, para efeitos de comparação e análise, os doentes foram divididos em grupo EPH (doentes admitidos através do sistema de emergência médica) e grupo não EPH ([N‐EPH] todos os restantes). Variáveis clínicas, laboratoriais e relacionadas com o procedimento, desde a admissão até à alta hospitalar, foram compiladas através da consulta da base eletrónica de dados hospitalares.
O diagnóstico de EAMcST baseou‐se em critérios clínicos, suportados pelas seguintes alterações no ECG: elevação de segmento ST≥0,15mV em V2‐V3 ou≥0,1mV nas outras derivações e em pelo menos duas derivações consecutivas, depressão de ST em V2‐V3≥0,15mm com onda T positiva ou bloqueio completo de ramo esquerdo «de novo». O tempo isquémico total (TIT) foi definido como o tempo decorrido desde o início dos sintomas (altura em que as queixas se tornaram intensas e persistentes) até à passagem do fio guia durante a ICPP. Como TPB considerou‐se o tempo decorrido entre o primeiro registo de contacto no hospital até à passagem do fio guia durante a ICPP. O fenómeno de no‐reflow foi considerado se após a angioplastia não se obtivesse fluxo coronário distal TIMI (thrombolysis in myocardial infarction)≥2 ou fluxo TIMI 2‐3, mas com impossibilidade do contraste perfundir território capilar miocárdico (grau de perfusão miocárdica=0), ou se após a perfusão houvesse estagnação de contraste (grau de perfusão miocárdica=1), na ausência de espasmo, disseção, ou de trombo coronário epicárdico, que persistissem após administração intracoronária de nitroglicerina e adenosina. Considerou‐se obtenção de reperfusão eficaz nos doentes com ausência de fenómeno de no‐reflow. A clearance da creatinina foi calculada através da fórmula de Cockroft‐Gault. A estratificação do risco através dos scores GRACE (Global Registry of Acute Coronary Events) (pontuação para mortalidade hospitalar/seis meses) e TIMI (para EAMcST) foi determinada para todos os doentes, assim como a classificação anatómica através do score SYNTAX (Synergy between PCI with Taxus drug‐eluting stent and cardiac surgery) v2.11. A fração de ejeção ventricular esquerda (FEVE) na fase hospitalar foi calculada por ecocardiografia 2D pelo método de Simpson biplano. Para efeitos de análise estatística, dicotomizou‐se a FEVE em dois grupos: função sistólica ventricular esquerda preservada/disfunção ligeira (FEVE>45%) e disfunção ventricular esquerda moderada/severa (FEVE≤45%). Os eventos adversos cardíacos major cumulativos (intra‐hospitalares e no seguimento a 12 meses) foram definidos como: mortalidade cumulativa global (cardíaca e não cardíaca), novo enfarte agudo do miocárdio (com ou sem supradesnivelamento do segmento ST), revascularização de vaso alvo ou acidente vascular cerebral. A aferição dos eventos clínicos foi efetuada através da consulta do processo clínico eletrónico, ou através do contacto do doente, médico assistente ou familiares.
Procedimento e medicaçãoPara a ICPP, o calibre do introdutor arterial usado foi seis ou sete French. Durante o procedimento, foi administrada heparina não fracionada (70UI/kg). O uso de trombectomia aspirativa, inibidores da glicoproteína 2b/3a, tipo de stent, e outros dispositivos adjuvantes na angioplastia foram deixados ao critério do operador. Todos os doentes se encontravam medicados com aspirina 300mg e clopidogrel 600mg ou ticagrelor 180mg, antes da ICPP.
Após o procedimento, todos os doentes foram admitidos na unidade de cuidados intensivos cardíacos, onde permaneceram por um período mínimo de 48 horas. Foi efetuada seriação de marcadores de necrose miocárdica, nomeadamente troponina T e creatina kinase às seis, 12, 24 e 48 horas após reperfusão. Todos os doentes foram medicados à data de alta com antiagregação plaquetária dupla (aspirina 100mg/dia e clopidogrel 75mg/dia, ou ticagrelor 90mg duas vezes/dia), bem como restante medicação considerada apropriada pelo médico assistente e de acordo com as recomendações atuais.
Análise estatísticaAs variáveis contínuas foram expressas em média/mediana±desvio‐padrão (SD) ou intervalo interquartil (IQR), respetivamente, para variáveis de distribuição normal ou não normal. Variáveis contínuas de distribuição normal foram comparadas pelo teste t‐Student para amostras independentes; variáveis contínuas de distribuição não normal foram comparadas pelo teste Mann‐Whitney. As variáveis categóricas foram expressas em número e percentagens, e comparadas pelo teste do quiquadrado ou pelo teste exato de Fisher. A mortalidade não ajustada associada ao modo de admissão hospitalar foi calculada através do método de Kaplan‐Meyer, sendo a diferença obtida através do teste Log‐Rank. Preditores de mortalidade foram determinados através de um modelo de Cox, com a mortalidade como variável dependente, tendo sido incluído no modelo todas as variáveis com p<0,1 em análise univariada.
Todos os testes foram considerados significativos se valor de p<0,05. A análise estatística foi efetuada em SPSSv.20 (SPSS, Chicago, IL, EUA).
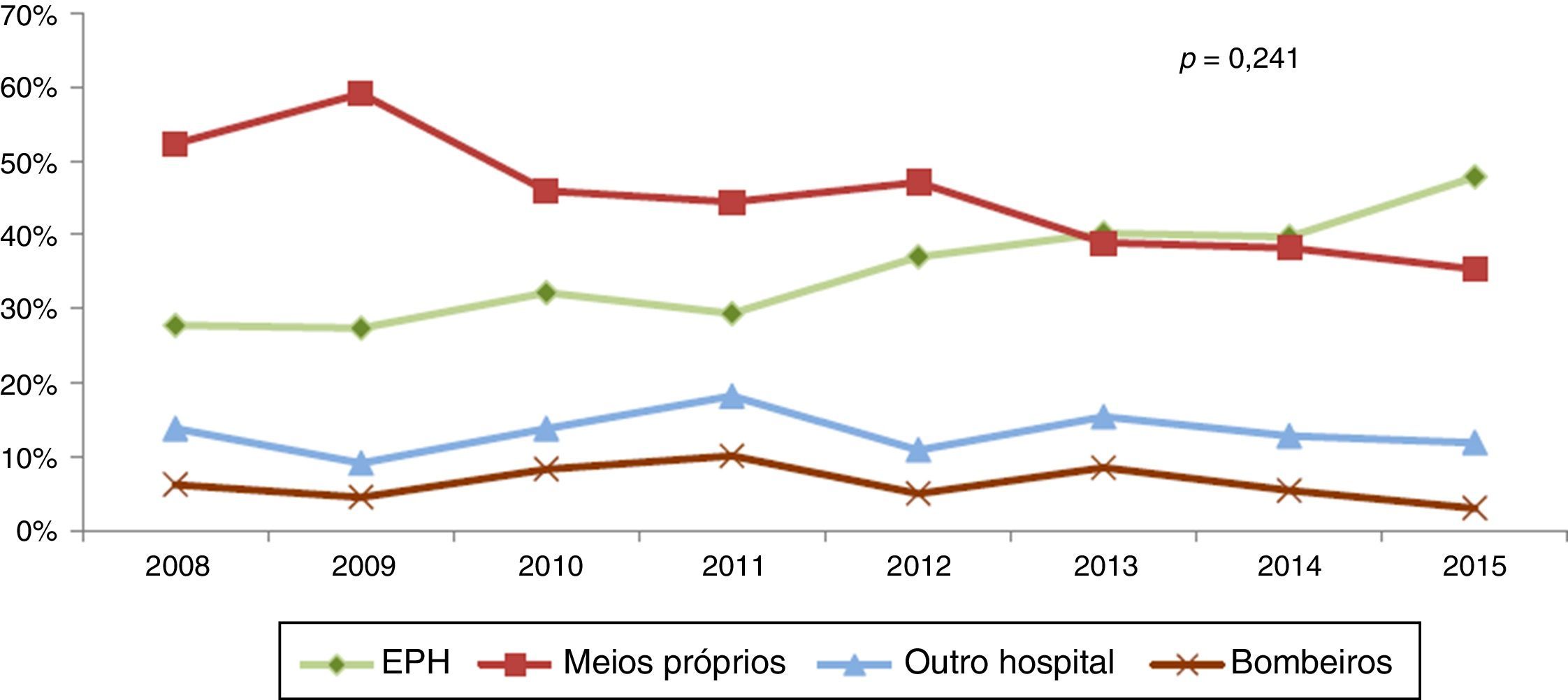
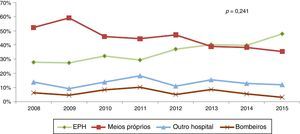
ResultadosDurante o período de estudo, 788 doentes consecutivos foram admitidos no nosso centro por EAMcST e submetidos a ICPP. Excluíram‐se 24 por informação insuficiente. Dos 764 doentes analisados, 256 (33,5%) foram referenciados através da EPH e os restantes 508 através de meios N‐EPH: 350 (45,8%) foram admitidos no serviço de urgência por meios próprios, 105 (13,7%) transferidos de outro hospital e 53 (6,9%) através dos bombeiros. A figura 1 expressa a evolução do modo de admissão hospitalar nos últimos oito anos. Em geral, verificamos uma tendência para uma maior utilização da EPH em detrimento do uso de meios próprios, contudo sem diferença estatisticamente significativa (p=0,241).
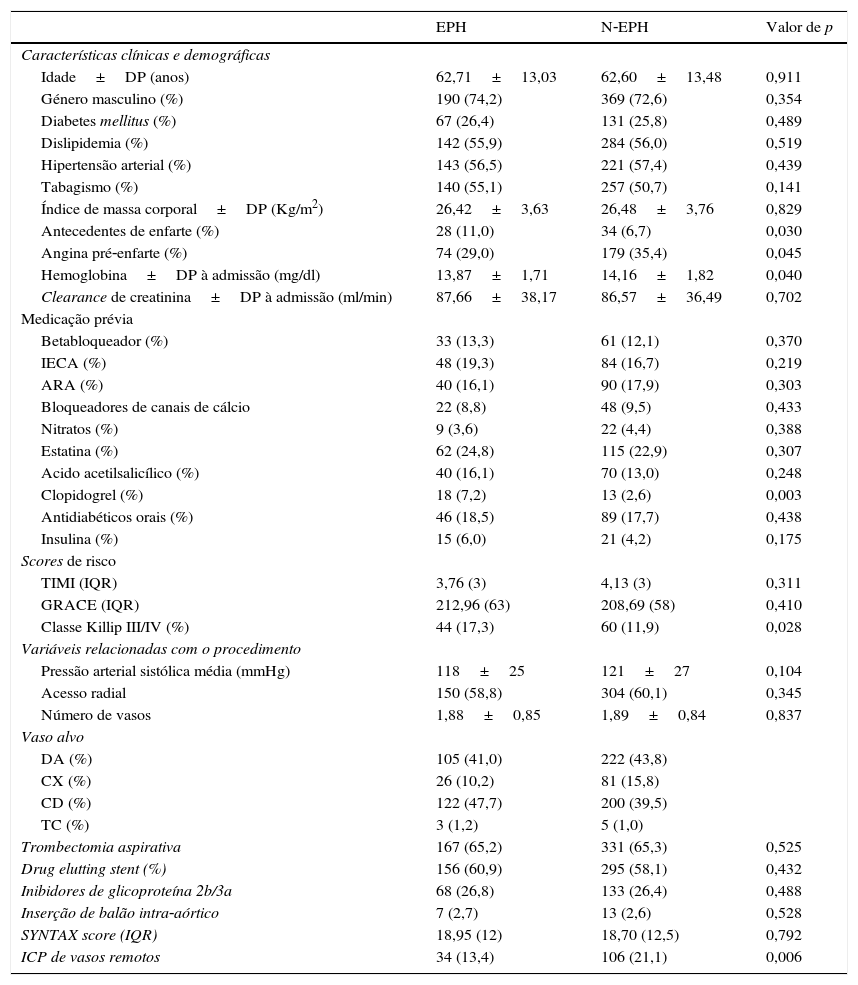
A Tabela 1 sumariza as características clínicas, demográficas e relacionadas com o procedimento de ambos os grupos. Não se encontraram diferenças significativas quanto aos fatores de risco cardiovasculares, terapêutica em curso ou variáveis relacionadas com o procedimento. Doentes com antecedentes de enfarte recorreram mais frequentemente à EPH, contrariamente aqueles que se apresentaram com angina pré‐enfarte. Apesar de não se verificarem diferenças significativas relativamente aos scores de risco clínicos à admissão (GRACE ou TIMI), os doentes do grupo EPH apresentaram‐se mais frequentemente com insuficiência cardíaca em classe III/IV de Killip.
Características clínicas, demográficas e relacionadas com o procedimento
| EPH | N‐EPH | Valor de p | |
|---|---|---|---|
| Características clínicas e demográficas | |||
| Idade±DP (anos) | 62,71±13,03 | 62,60±13,48 | 0,911 |
| Género masculino (%) | 190 (74,2) | 369 (72,6) | 0,354 |
| Diabetes mellitus (%) | 67 (26,4) | 131 (25,8) | 0,489 |
| Dislipidemia (%) | 142 (55,9) | 284 (56,0) | 0,519 |
| Hipertensão arterial (%) | 143 (56,5) | 221 (57,4) | 0,439 |
| Tabagismo (%) | 140 (55,1) | 257 (50,7) | 0,141 |
| Índice de massa corporal±DP (Kg/m2) | 26,42±3,63 | 26,48±3,76 | 0,829 |
| Antecedentes de enfarte (%) | 28 (11,0) | 34 (6,7) | 0,030 |
| Angina pré‐enfarte (%) | 74 (29,0) | 179 (35,4) | 0,045 |
| Hemoglobina±DP à admissão (mg/dl) | 13,87±1,71 | 14,16±1,82 | 0,040 |
| Clearance de creatinina±DP à admissão (ml/min) | 87,66±38,17 | 86,57±36,49 | 0,702 |
| Medicação prévia | |||
| Betabloqueador (%) | 33 (13,3) | 61 (12,1) | 0,370 |
| IECA (%) | 48 (19,3) | 84 (16,7) | 0,219 |
| ARA (%) | 40 (16,1) | 90 (17,9) | 0,303 |
| Bloqueadores de canais de cálcio | 22 (8,8) | 48 (9,5) | 0,433 |
| Nitratos (%) | 9 (3,6) | 22 (4,4) | 0,388 |
| Estatina (%) | 62 (24,8) | 115 (22,9) | 0,307 |
| Acido acetilsalicílico (%) | 40 (16,1) | 70 (13,0) | 0,248 |
| Clopidogrel (%) | 18 (7,2) | 13 (2,6) | 0,003 |
| Antidiabéticos orais (%) | 46 (18,5) | 89 (17,7) | 0,438 |
| Insulina (%) | 15 (6,0) | 21 (4,2) | 0,175 |
| Scores de risco | |||
| TIMI (IQR) | 3,76 (3) | 4,13 (3) | 0,311 |
| GRACE (IQR) | 212,96 (63) | 208,69 (58) | 0,410 |
| Classe Killip III/IV (%) | 44 (17,3) | 60 (11,9) | 0,028 |
| Variáveis relacionadas com o procedimento | |||
| Pressão arterial sistólica média (mmHg) | 118±25 | 121±27 | 0,104 |
| Acesso radial | 150 (58,8) | 304 (60,1) | 0,345 |
| Número de vasos | 1,88±0,85 | 1,89±0,84 | 0,837 |
| Vaso alvo | |||
| DA (%) | 105 (41,0) | 222 (43,8) | |
| CX (%) | 26 (10,2) | 81 (15,8) | |
| CD (%) | 122 (47,7) | 200 (39,5) | |
| TC (%) | 3 (1,2) | 5 (1,0) | |
| Trombectomia aspirativa | 167 (65,2) | 331 (65,3) | 0,525 |
| Drug elutting stent (%) | 156 (60,9) | 295 (58,1) | 0,432 |
| Inibidores de glicoproteína 2b/3a | 68 (26,8) | 133 (26,4) | 0,488 |
| Inserção de balão intra‐aórtico | 7 (2,7) | 13 (2,6) | 0,528 |
| SYNTAX score (IQR) | 18,95 (12) | 18,70 (12,5) | 0,792 |
| ICP de vasos remotos | 34 (13,4) | 106 (21,1) | 0,006 |
ARA: antagonista dos recetores da angiotensina; EPH: emergência pré‐hospitalar; ICP: intervenção coronária percutânea; IECA: inibidor da enzima conversora da angiotensina; N‐EPH: não emergência pré‐hospitalar.
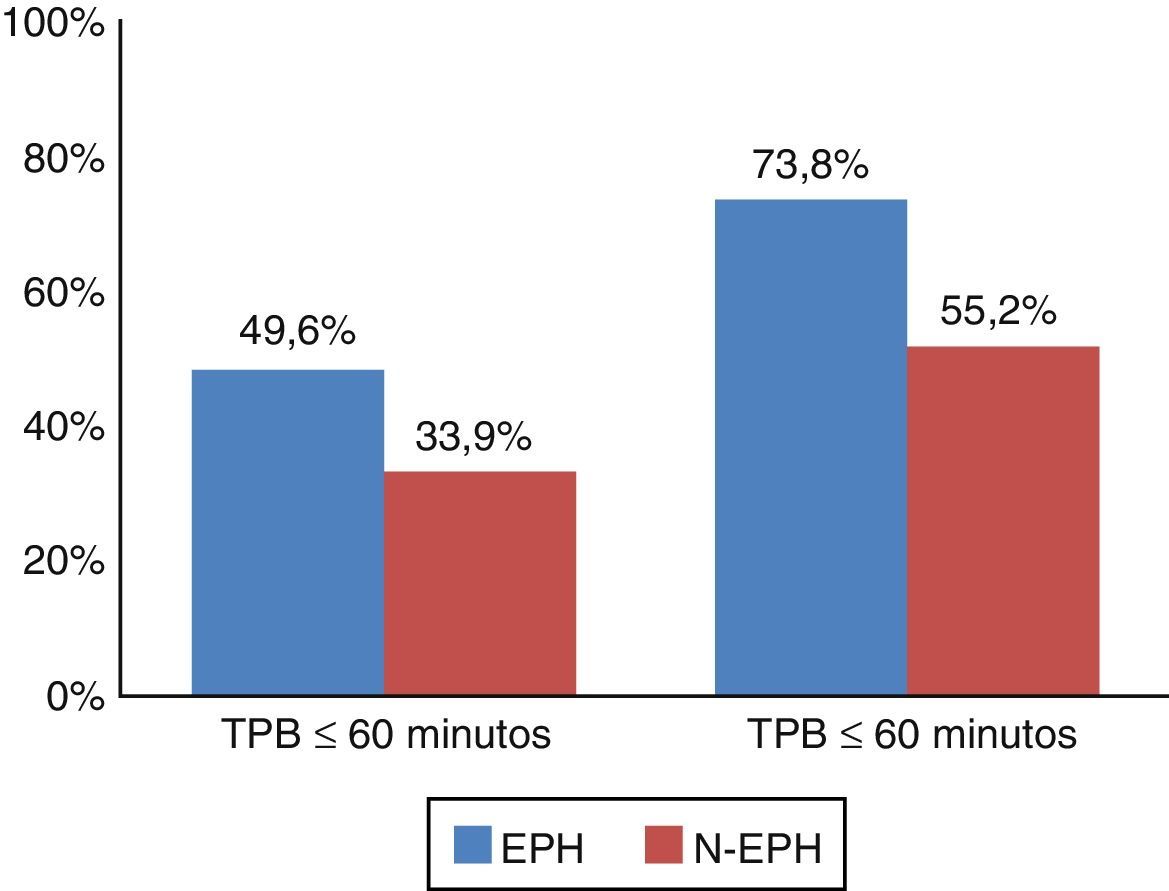
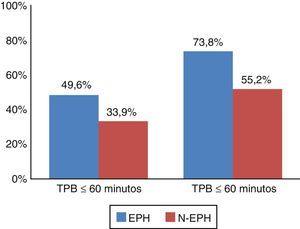
A amostra de doentes analisados apresentou um TIT mediano de 240 minutos (com 83,8% dos doentes com TIT>120 minutos) e TPB mediano de 85 minutos. Os doentes transportados através do sistema de EPH alcançaram um TIT e um TPB significativamente mais reduzido, 91 e 29 minutos mais curto respetivamente, quando comparado com o grupo N‐EPH (TIT mediana [IQR] de 195 [150] versus 286 [360] minutos; p<0,001 e TPB mediana [IQR] de 61 [55] versus 90 [90] minutos; p<0,001) (Tabela 2). Uma percentagem significativamente maior de doentes do grupo EHP atingiu o alvo de um TPB≤90 minutos (73,8 versus 55,2%; p<0,001) e TPB≤60 minutos (49,6 versus 33,9%; p<0,001) (Figura 2).
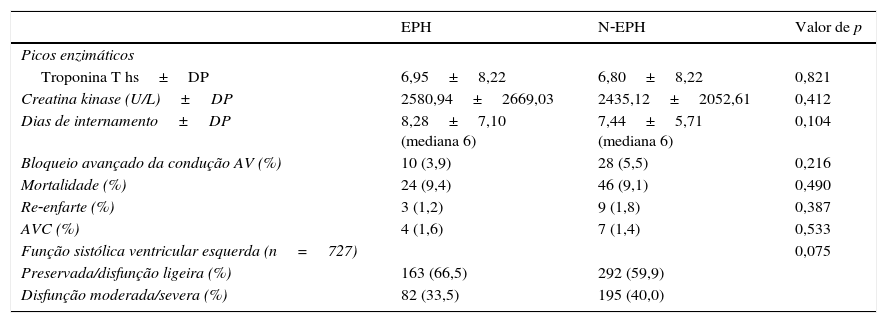
Relativamente aos resultados intra‐hospitalares (Tabela 3), não se verificaram diferenças relevantes quanto aos picos enzimáticos, dias de internamento ou eventos cardíacos adversos major. Os doentes do grupo EPH apresentaram uma menor percentagem de disfunção sistólica ventricular esquerda moderada a severa, embora sem significado estatístico.
Resultados intra‐hospitalares
| EPH | N‐EPH | Valor de p | |
|---|---|---|---|
| Picos enzimáticos | |||
| Troponina T hs±DP | 6,95±8,22 | 6,80±8,22 | 0,821 |
| Creatina kinase (U/L)±DP | 2580,94±2669,03 | 2435,12±2052,61 | 0,412 |
| Dias de internamento±DP | 8,28±7,10 (mediana 6) | 7,44±5,71 (mediana 6) | 0,104 |
| Bloqueio avançado da condução AV (%) | 10 (3,9) | 28 (5,5) | 0,216 |
| Mortalidade (%) | 24 (9,4) | 46 (9,1) | 0,490 |
| Re‐enfarte (%) | 3 (1,2) | 9 (1,8) | 0,387 |
| AVC (%) | 4 (1,6) | 7 (1,4) | 0,533 |
| Função sistólica ventricular esquerda (n=727) | 0,075 | ||
| Preservada/disfunção ligeira (%) | 163 (66,5) | 292 (59,9) | |
| Disfunção moderada/severa (%) | 82 (33,5) | 195 (40,0) | |
ARA: antagonista dos recetores da angiotensina; AV: auriculoventricular; AVC: acidente vascular cerebral; CK: creatina kinase; EPH: emergência pré‐hospitalar; IECA: inibidor da enzima conversora da angiotensina; N‐EPH: não emergência pré‐hospitalar.
Após ICPP, o fenómeno de no‐reflow esteve presente em 8,2% dos doentes, obtendo‐se taxas de reperfusão eficaz de 91,8%. Os doentes que se apresentaram mais precocemente, com TPB≤60 minutos, apresentaram taxas de reperfusão significativamente mais elevadas (94,8% TPB≤60 minutos versus 90,2% TPB>60 minutos p=0,020). No subgrupo de doentes que se apresentou com TPB≤60 minutos, aqueles que utilizaram a EPH obtiveram um maior benefício, com taxas de reperfusão eficaz de 97,6 versus 92,4% no grupo N‐EPH (p=0,042). A reperfusão eficaz associou‐se a uma redução significativa das taxas de mortalidade intra‐hospitalares, 6,9% nos doentes com reperfusão eficaz versus 33,9% nos restantes (p<0,001). Após análise multivariada (ajustada para classe Killip à admissão, idade, presença de diabetes, dislipidemia, tabagismo, angina pré‐enfarte, clearance de creatinina), a reperfusão eficaz foi um preditor independente de mortalidade intra‐hospitalar (hazard ratio [HR]: 3,78 [1,69‐8,47], p=0,001), juntamente com a apresentação em classe III/IV de Killip e clearance de creatinina reduzida (HR: 10,72 [5,46‐21,06], p<0,001 e HR: 0,98 [0,96‐0,99], p=0,008).
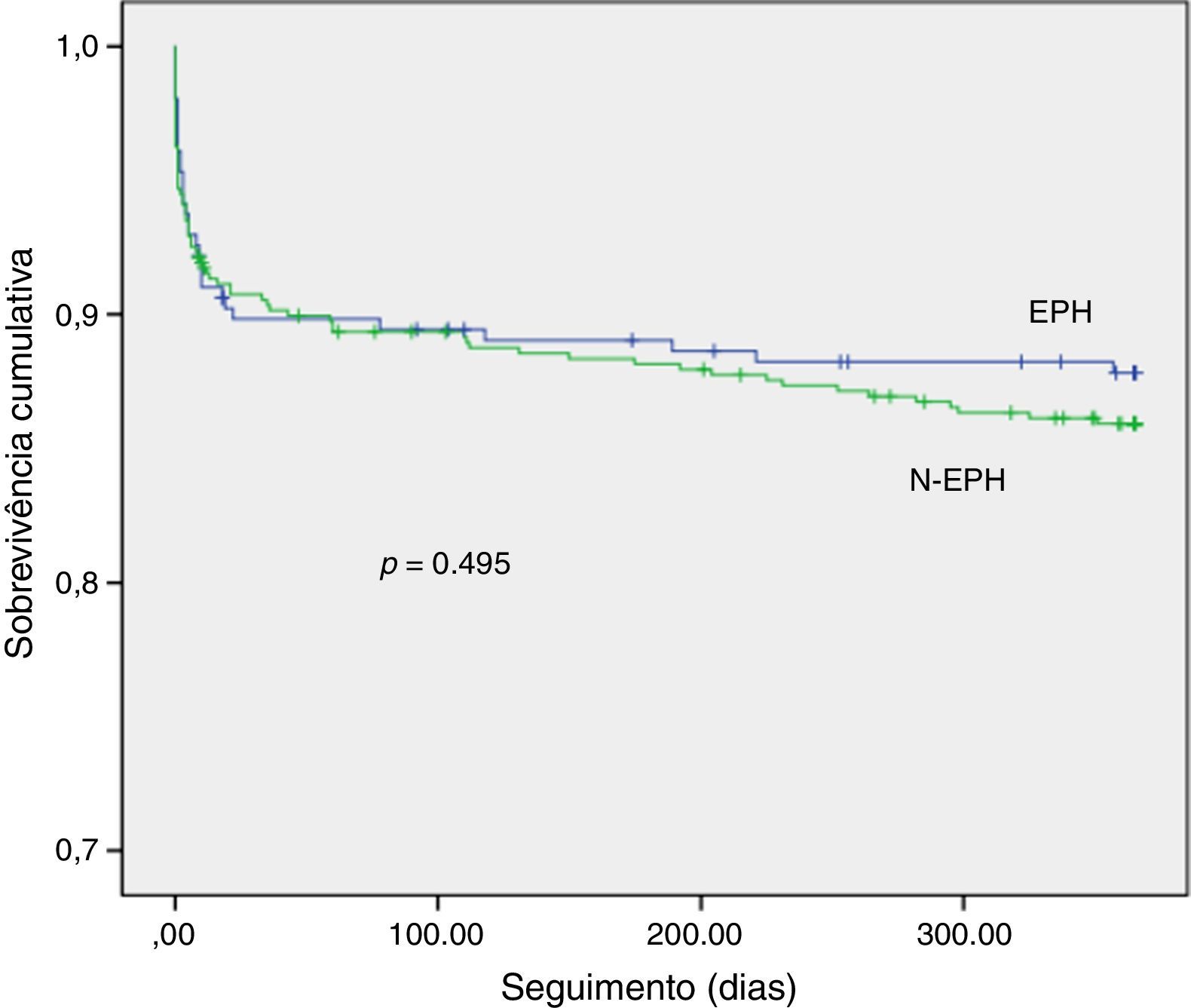
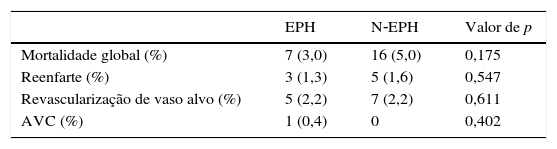
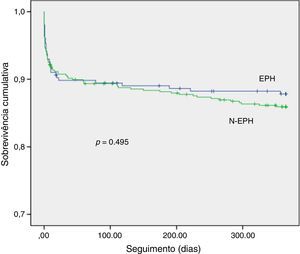
Na análise de seguimento a um ano (Tabela 4), a taxa de mortalidade foi nominalmente mais elevada no grupo N‐EPH, mas sem atingir significado estatístico. Também não se verificaram diferenças significativas quanto aos restantes eventos cardíacos adversos. Na Figura 3 encontra‐se expressa a curva de sobrevida cumulativa a um ano de seguimento. Na análise univariada a idade, presença de diabetes, hipertensão arterial, tabagismo ativo, antecedentes de enfarte, angina pré‐enfarte, TIT, TPB, classe Killip III/IV à admissão, e disfunção ventricular esquerda moderada a severa à data de alta, correlacionaram‐se com a mortalidade cumulativa. Estas variáveis e o modo de admissão (EPH versus N‐EPH) foram incluídas em análise multivariada. Após a análise multivariada, apenas a classe Killip III/IV na admissão (HR: 6,315, [3,314‐12,042]; p<0,001), a presença de disfunção ventricular esquerda moderada a severa (HR: 2,486, [1.352‐4,57]; p=0,003) e a idade (HR: 1,050, [1,020‐1,082]; p=0,001), se mantiveram como preditores independentes, sendo que a utilização da EPH não teve impacto independente neste outcome. Também não se obtiveram diferenças estatisticamente significativas quanto à mortalidade a um ano nos doentes com ou sem reperfusão eficaz (9,8 versus 4,2%, p=0.105).
Resultados no seguimento a um ano
| EPH | N‐EPH | Valor de p | |
|---|---|---|---|
| Mortalidade global (%) | 7 (3,0) | 16 (5,0) | 0,175 |
| Reenfarte (%) | 3 (1,3) | 5 (1,6) | 0,547 |
| Revascularização de vaso alvo (%) | 5 (2,2) | 7 (2,2) | 0,611 |
| AVC (%) | 1 (0,4) | 0 | 0,402 |
AVC: acidente vascular cerebral; EPH: emergência pré‐hospitalar. N‐EPH: não emergência pré‐hospitalar.
De acordo com as medidas e programas implementados nos últimos anos em Portugal, o nosso estudo mostra um aumento progressivo do recurso à EPH em detrimento do uso de meios próprios, e que esta atitude se associa a uma redução significativa tanto do TPB, como do TIT. Quando comparado com o grupo N‐EPH, os doentes que ativaram a emergência médica pré‐hospitalar obtiveram tempos de reperfusão significativamente mais curtos, sendo que o alvo de um TPB≤90 minutos foi atingido em 73,8% e, em 49,6% destes, foi alcançado um TPB≤60 minutos. Estes resultados encontram‐se em concordância com vários estudos, que mostram o impacto positivo na redução dos tempos de isquemia de medidas como o recurso ao sistema de emergência médica, realização de ECG a nível pré‐hospitalar e transporte direto dos doentes com EAMcST para os laboratórios de hemodinâmica4,9–13. Ainda assim, no nosso estudo, apenas um terço dos doentes ativou os serviços de emergência médica, valor aquém do desejável. À semelhança do trabalho de Fujii et al., doentes com enfarte prévio ativaram mais frequentemente a EPH, bem como aqueles em choque ou com maior grau de insuficiência cardíaca à admissão. Isto sugere‐nos que este grupo engloba doentes de uma maior gravidade, condição esta que os torna capazes de reconhecer mais facilmente a necessidade de recurso ao sistema de emergência médica. Por outro lado, o facto de ter previamente um enfarte agudo do miocárdio, a par da educação e conhecimento recebidos, faz com que os doentes com história de enfarte identifiquem os sintomas e ativem mais frequentemente a EPH13. Contrariamente, doentes com angina pré‐enfarte utilizaram menos a EPH. A alternância de angina com períodos de acalmia pode diminuir a perceção da gravidade do quadro, levando a que o doente recorra menos vezes ao sistema de emergência médica. Além disso, no supracitado estudo de Fujii et al., os doentes que se apresentaram com dor torácica como sintoma inicial, ao contrário daqueles com síncope, dispneia ou alteração do estado de consciência, tenderam a ativar menos frequentemente a EPH, mostrando, em parte, o desconhecimento ou o não reconhecimento da população dos sintomas de enfarte, sobretudo as manifestações mais atípicas13.
Estudos clínicos e experimentais mostram uma relação direta e contínua entre tempo de isquemia, necrose transmural e obstrução microvascular. Desta forma, o benefício em restaurar o fluxo sanguíneo é maior quando este ocorre precocemente, antes da necrose irreversível estar estabelecida14–16. No estudo de Francone et al., a percentagem de miocárdio salvo, avaliado por ressonância magnética cardíaca, foi maior no grupo de doentes com TIT≤90 minutos, bem como uma menor extensão da obstrução microvascular17. Eitel et al., no seu estudo, mostram também que o índice de miocárdio salvo foi superior nas primeiras duas horas de início de sintomas e que os seus preditores mais robustos são a completa resolução da elevação do segmento ST, o tempo de sintomas até reperfusão e a presença de enfarte anterior18.
Na última década, vários estudos tem refletido sobre o TPB e o seu impacto nos resultados clínicos; contudo, os resultados tem sido controversos. Esforços em reduzir o TPB não se associaram de forma consistente com uma redução da mortalidade6,19. Alguns estudos falharam em mostrar uma melhoria do prognóstico, apesar da redução progressiva dos tempos de isquemia19–21. No nosso estudo, verificamos que, apesar dos doentes que recorreram à EPH apresentarem um TPB e TIT significativamente inferiores, esta redução não se refletiu numa diminuição da mortalidade ou eventos cardíacas major intra‐hospitalares. Também no seguimento a um ano, apesar de se verificar uma tendência a menor mortalidade no grupo EPH, com uma divergência da curva de sobrevida ao longo do seguimento, esta diferença não se mostrou estatisticamente significativa. Estes dados surgem em linha com outros estudos de grandes dimensões, nomeadamente de Menees et al., que inclui 96738 doentes com EAMcST submetidos a ICPP, em que mostraram que apesar da redução anual do TPB a taxa de mortalidade intra‐hospitalar e a curto prazo permaneceu inalterada, incluindo a análise de subgrupos de risco19. Também um estudo português de Bettencourt et al. mostrou que, apesar do impacto significativo do recurso à EPH na redução dos tempos de isquemia, este não se traduziu em diferenças significativas quanto à evolução ou mortalidade intra‐hospitalar ou a um ano22. Por outro lado, várias outras séries afirmam uma associação entre redução do TPB e uma melhoria dos resultados clínicos23,24. Esta discordância de resultados pode ser devida à presença de múltiplos fatores confundidores. O TPB não reflete integralmente o tempo total de isquemia. Apesar de ser um componente fundamental, não leva em consideração o tempo pré‐hospitalar desde o início de sintomas até à admissão, e não implica necessariamente uma redução significativa do TIT. O estudo de Prasad et al., que avaliou o efeito do TIT e TPB na perfusão microvascular, mostrou que o TIT é um preditor independente de comprometimento da perfusão miocárdica avaliado tanto pela redução do grau de blush miocárdico, como pela resolução incompleta da elevação do segmento ST, e que este se associa à mortalidade a três anos. Já o TPB≤90 minutos apenas mostrou ter impacto nos doentes com TIT inferior a duas horas25. Outros estudos, como os de Solhpour et al. e Sardar et al., que comparam o impacto da redução do TIT e do TPB, mostram que o TIT é um melhor preditor da área de enfarte e da mortalidade a 30 dias26,27. Também o estudo de Shiomi et al. mostrou que uma redução do TPB se associa de forma independente a uma redução do risco do composto de morte e insuficiência cardíaca nos doentes com apresentação precoce≤120 minutos, mas não naqueles com apresentações mais tardias, enfatizando o benefício de um recurso célere aos cuidados de saúde28. Muitos doentes apresentam‐se tardiamente, fora da janela crítica que permite salvar miocárdio. Este facto pode explicar, em parte, os resultados apresentados no nosso estudo, uma vez que, apesar do contributo da EPH na redução dos tempos de isquemia, o TIT de ambos os grupos apresentou uma mediana superior a duas horas, o que poderá ter atenuado o possível efeito benéfico da redução do TPB. Acresce que, na última década, com as novas técnicas de reperfusão e terapêuticas farmacológicas disponíveis, deparamo‐nos com uma redução relevante da mortalidade por EAMcST2,6. Grande ênfase tem sido dada ao TPB e vários esforços foram criados para a sua redução, não só no pré‐hospitalar como também no sistema de triagem e gestão do doente a nível intra‐hospitalar. No nosso estudo, apesar da redução do TPB ter sido significativa no grupo EPH, ambos os grupos apresentaram TPB≤90 minutos com uma diferença mediana de 29 minutos. Coloca‐se a questão de qual o benefício esperado nos resultados clínicos, perante uma redução modesta nos tempos de isquemia e numa era em que a mortalidade já é relativamente baixa. O TPB atual poderá ter atingido o ponto em que reduções adicionais tenham pouco impacto na redução da mortalidade intra‐hospitalar ou a curto prazo, mas possam ter impacto nos resultados a longo prazo ou nos internamentos futuros por insuficiência cardíaca6,14. No entanto, no nosso estudo, verificamos que os doentes que se apresentaram mais precocemente, com TPB≤60 minutos, obtiveram uma taxa de reperfusão eficaz significativamente mais elevada (especialmente no grupo de doentes que recorreu à EPH), e que esta se associou de forma independente a uma redução significativa da mortalidade intra‐hospitalar. Estes dados refletem o benefício de uma apresentação precoce no resultado angiográfico e a sua associação com os resultados clínicos intra‐hospitalares.
Quando analisamos o impacto dos tempos de isquemia nos outcomes clínicos, outras variáveis confundidoras devem ser interpretadas. Doentes com TPB mais prolongado podem ter outras razões para o atraso na procura de cuidados médicos, nomeadamente comorbilidades ou um quadro clínico de maior gravidade que necessite de estabilização prévia à ICPP e que, por si só, lhes confira um pior prognóstico. Também os doentes que recorrem à EPH podem englobar um conjunto de características menos favoráveis. No nosso estudo, verificamos que a percentagem de doentes em classe Killip III/IV à admissão foi significativamente maior no grupo EPH, e que esta característica, juntamente com a idade e a disfunção ventricular esquerda moderada a severa, se mostraram preditores independentes de mortalidade cumulativa. O tempo de início de sintomas pode não corresponder na realidade ao TIT; muitos doentes podem apresentar isquemia silenciosa, sintomas atípicos ou flutuantes com pródromos anginosos, sendo por vezes difícil estabelecer o início dos sintomas. Adicionalmente, o nosso estudo, tal como em muitos outros desta temática, não incluiu doentes que morreram no pré‐hospitalar, introduzindo um viés de sobrevivência4,6,13,19,29.
Reduzir o TIT em contexto de EAMcST deve continuar a ser uma prioridade. Existe muito a ganhar, especialmente nas regiões com menos acesso à ICPP e nos subgrupos de doentes que se apresentam tardiamente. Esforços adicionais, como alerta público para os sintomas de enfarte e a importância de uma apresentação precoce com vista à redução do intervalo de tempo até procura de ajuda médica e de transferência, especialmente com recurso à EPH, poderão resultar em mais doentes que se apresentem nas primeiras horas de isquemia, onde o benefício será maior e, certamente, se refletirá nos resultados clínicos
LimitaçõesAs limitações deste estudo são inerentes à sua natureza retrospetiva, observacional, e basear‐se apenas na experiência de um único centro, podendo não ser totalmente representativo da realidade nacional. Uma vez que este estudo não incluiu os doentes com morte súbita prévia à realização de angiografia coronária, nem aferiu os doentes que foram submetidos a manobras de reanimação pelas equipas de EPH, pode subestimar o verdadeiro impacto da EPH na mortalidade. Os sintomas de apresentação, dados socioeconómicos e de literacia da população estudada não foram aferidos, bem com as razões que levaram os doentes a ativar ou não a EPH.
ConclusãoVerificamos, no nosso estudo, um impacto significativo da ativação da EPH na redução dos tempos de isquemia. Apesar de essa melhoria não se ter associado de forma direta a diferenças significativas na mortalidade e eventos cardiovasculares intra‐hospitalares ou no seguimento a um ano, associou‐se a taxas mais elevadas de reperfusão eficaz, que se refletiram numa redução da mortalidade intra‐hospitalar. Nos últimos anos, verificou‐se uma tendência para um aumento da ativação da EPH, embora aquém do desejável, e uma percentagem significativa de doentes continua a apresentar‐se tardiamente com TIT>120 minutos. Novas medidas e esforços junto da população devem continuar, numa tentativa de melhorar o prognóstico destes doentes.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escrito.Os autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.