As reações de hipersensibilidade aos anti‐inflamatórios não‐esteroides são comuns na população em geral, estando definidos cinco tipos de reações. A prevalência desta reação adversa em doentes com enfarte agudo do miocárdio é incerta, constituindo a antiagregação plaquetária um desafio terapêutico nestes doentes. Atualmente existem vários protocolos de dessensibilização, contudo não existem orientações específicas para a sua utilização. Os autores apresentam o caso de um doente com síndrome coronária aguda e hipersensibilidade à aspirina, com necessidade de coronariografia urgente. A dessensibilização à aspirina é eficaz e segura na maioria dos doentes, contudo são necessários mais estudos aleatorizados em doentes com doença coronária para evidenciar os seus benefícios.
Hypersensitivity reactions to nonsteroidal anti‐inflammatory drugs are common and five types of reactions have been defined. The prevalence of such reactions in patients with myocardial infarction is unclear, and so antiplatelet therapy in this population is a challenge. Various desensitization protocols have been developed but there are no specific guidelines for their use. The authors present the case of a patient with acute coronary syndrome and aspirin hypersensitivity referred for urgent coronary angiography. Aspirin desensitization therapy is safe and successful in many patients, but more randomized trials are needed to confirm its benefits in coronary artery disease patients.
As reações de hipersensibilidade aos anti‐inflamatórios não‐esteroides (AINE) são comuns na população em geral, correspondendo a 21‐25% das reações adversas medicamentosas, sendo a aspirina (AAS) responsável por 0,5‐1,9%1.
Classicamente, as reações descritas eram referidas à AAS, que durante décadas foi o único AINE do mercado farmacêutico. Atualmente, a maioria das reações verifica‐se com outros compostos deste grupo, pelo que deve ser preferida a designação de hipersensibilidade a AINE1.
As reações de hipersensibilidade a AINE classificam‐se de acordo com as manifestações clínicas, a presença de uma doença de base e a reatividade cruzada com outros inibidores da ciclo‐oxigenase tipo 1 (COX‐1)1.
Assim, de acordo com o Position Paper do Grupo de Interesse de Alergia a Fármacos da Academia Europeia de Alergia e Imunologia Clínica, publicado em 2013, estão definidos cinco tipos de reações1:
- 1.
doença respiratória exacerbada por AINE;
- 2.
doença cutânea exacerbada por AINE;
- 3.
urticária/angioedema induzidos por AINE;
- 4.
urticária/angioedema ou anafilaxia induzida apenas por um AINE (ou por AINE do mesmo grupo químico);
- 5.
reação de hipersensibilidade retardada induzida por um único AINE (ou por AINE do mesmo grupo químico).
Nos três primeiros grupos, as reações estão associadas à inibição da COX‐1 e subsequentemente à ativação de mastócitos e eosinófilos. Estes tipos de reações verificam‐se para vários grupos químicos de AINE. Nos doentes do grupo 4, a clínica é sugestiva de uma reação imediata IgE mediada. Por sua vez, o último tipo de reação é também imunologicamente mediada, mas por mecanismos de hipersensibilidade celular1.
A dupla antiagregação plaquetária com AAS associada a ticagrelor, prasugrel ou clopidogrel está recomendada (classe I, nível de evidência A) na terapêutica da síndrome coronária aguda (SCA)5,6.
A prevalência de doentes com enfarte agudo do miocárdio (EAM) e hipersensibilidade à AAS é incerta, estimando‐se corresponder a 1,5%, sendo nestes doentes a instituição da antiagregação plaquetária um desafio terapêutico2.
Uma opção terapêutica possível é a dessensibilização, que consiste na administração oral de doses sucessivamente crescentes de AAS até atingir a dose terapêutica pretendida, com o objetivo de reduzir ou eliminar as reações adversas ao fármaco, induzindo uma situação de tolerância ao mesmo2–4.
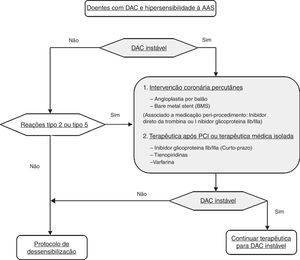
Os doentes com reações de hipersensibilidade dos tipos 1 e 3 podem ser submetidos a um protocolo de dessensibilização, de modo seguro e eficaz. Nas reações do tipo 2, este procedimento é controverso e no tipo 4 não existem dados sobre o tema1.
Atualmente existem vários protocolos de dessensibilização, contudo as orientações para instituição dos mesmos não são apoiadas por estudos aleatorizados (graus de evidência B e C, conforme a situação), sendo muito limitados os estudos no âmbito dos doentes com doença coronária aguda2–5. O protocolo de Wong et al. (Tabela 1) é o mais utilizado no contexto de doença arterial coronária (DAC) instável, uma vez que permite a dessensibilização num curto período de tempo4.
Durante o protocolo de dessensibilização podem ocorrer reações: broncospasmo; diminuição do volume expiratório máximo no 1° segundo (FEV1)≥20%; sintomas naso‐oculares (lacrimejo, edema periorbitário, rinorreia, congestão nasal); sintomas cutâneos. Na presença de reação, deve ser iniciada terapêutica dirigida e de acordo com a resposta e a gravidade clínica, devendo ser ponderada a manutenção do protocolo ou a sua suspensão4.
Após uma dessensibilização bem‐sucedida é fundamental manter diariamente a terapêutica com AAS, de modo a prevenir a ressensibilização, dado que o período refratário é de dois a cinco dias1,2,4. De acordo com a escassa bibliografia, em situações emergentes/urgentes (SCA com supradesnivelamento do segmento ST ou SCA sem supradesnivelamento do segmento ST com critérios de elevado risco – angina refratária; insuficiência cardíaca/choque cardiogénico; arritmias ventriculares; alterações dinâmicas do segmento ST e onda T sintomáticas ou silenciosas), sem condições para realizar a dessensibilização antes da angioplastia, as opções terapêuticas sugeridas consistem na utilização de inibidores diretos da trombina ou inibidores de glicoproteína IIb/IIIa durante o procedimento invasivo, mesmo aquando da implantação de um stent4. (Figura 1).
Durante a angioplastia, de modo a minimizar o tempo de dupla antiagregação plaquetária, os stents não farmacológicos são a melhor opção terapêutica ou angioplastia com balão4.
Tendo em conta o estudo WARIS II, a varfarina foi superior à AAS na prevenção do endpoint combinado de morte, EM recorrente não‐fatal e AVC, contudo associada a mais complicações hemorrágicas, podendo a varfarina ser uma opção terapêutica na fase aguda e na terapêutica a longo prazo3.
Caso clínicoAS, sexo masculino, 78 anos, com antecedentes pessoais de hipertensão arterial, dislipidemia, hiperuricemia, hipertrofia benigna da próstata, doença péptica, ex‐fumador, polipose nasal e asma, sob terapêutica broncodilatadora. História documentada de reação de hipersensibilidade aos AINE, nomeadamente AAS, após prova de provocação positiva com reação naso‐ocular e sibilância na dose cumulativa de 460mg de AAS.
Doente assintomático até uma semana antes do internamento, altura em que referiu episódios de angor classe CCS II, tendo recorrido ao seu médico assistente. Nesse contexto, efetuou uma prova de esforço, positiva para isquemia, com critérios clínicos (angor) e eletrocardiográficos de gravidade – supradesnivelamento do segmento ST 2,2mm nas derivações inferiores, com início aos seis minutos. O doente apresentou alívio sintomático após suspensão da prova e terapêutica com nitroglicerina sublingual (NTG SL), com normalização do ECG, ao fim de cinco minutos. Perante o resultado da prova de esforço, foi enviado de imediato ao serviço de urgência.
À admissão encontrava‐se assintomático, não apresentando alterações relevantes ao exame objetivo. Analiticamente, biomarcadores de necrose do miocárdio positivos com troponina I 1,65μg/L (cut‐off 0,04μg/dl) e eletrocardiograma, em ritmo sinusal com frequência cardíaca 70bpm, sem ondas Q ou alterações do segmento ST.
Assumiu‐se EAM sem supradesnivelamento do segmento ST com indicação para coronariografia durante o internamento, após dessensibilização à AAS. O doente apresentava à admissão um score GRACE de 125 (risco intermédio).
Iniciou terapêutica anti‐isquémica, antiagregação plaquetária apenas com ticagrelor e anticoagulação com fondaparinux.
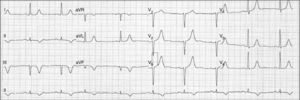
Ao 2.° dia de internamento, apresentou recorrência de angor em repouso, sem alívio sintomático com NTG SL, apenas com dinitrato de isossorbido em perfusão. Realizou ECG: FC 60bpm, ritmo sinusal, ondas Q de novo e ondas T negativas profundas nas derivações inferiores (Figura 2); ecocardiograma transtorácico: acinesia da parede inferior; função biventricular mantida; sem alterações valvulares significativas. Analiticamente, elevação dos biomarcadores de necrose miocárdica, com troponina I máxima de 5μg/L.
Perante o agravamento clínico e as alterações nos exames complementares de diagnóstico, considerou‐se que o doente apresentava indicação para estratégia invasiva urgente, tendo‐se procedido de imediato ao protocolo de dessensibilização à AAS.
O protocolo consistiu na administração oral de doses sucessivamente crescentes, com intervalos de 15 minutos, de uma solução de AAS 100mg em soro fisiológico 0,9% 100ml (solução de 1mg/ml), tendo o doente feito uma dose cumulativa de 323,4mg de AAS, de acordo com a Tabela 13.
Previamente à instituição do protocolo, procedeu‐se a um pré‐tratamento com anti‐histamínico (hidroxizina 25mg).
Durante o protocolo, o doente manteve‐se na unidade de cuidados coronários de cardiologia, sob monitorização eletrocardiográfica e tensional, com vigilância constante por parte da equipa médica e de enfermagem.
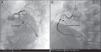
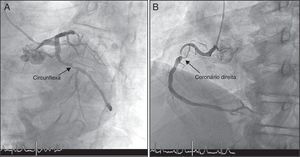
A dessensibilização decorreu sem intercorrências e, ao fim de duas horas, realizou coronariografia: circunflexa (CX) com lesão 90% no segmento proximal e coronária direita (CD) com lesão extensa do segmento proximal, condicionando estenose máxima suboclusiva, com fluxo TIMI 3. Foi submetido a angioplastia da CD proximal com dois stents não revestidos (BMS) e da CX proximal com um BMS (Figura 3).
Após a angioplastia, suspendeu a anticoagulação e iniciou dupla antiagregação com AAS e ticagrelor. O internamento decorreu sem intercorrências, nomeadamente angor ou clínica de ressensibilização à AAS.
Ao 5.° dia de internamento, o doente teve alta com dupla antiagregação, AAS 100mg e ticagrelor 90mg, duas vezes dia, e encaminhado para consulta de angioplastia e de imunoalergologia.
Após um follow‐up de seis meses, o doente mantém dupla antiagregação com AAS e ticagrelor, até à data sem clínica de ressensibilização.
DiscussãoNo caso clínico descrito, tendo em conta o agravamento da situação clínica, o doente tinha indicação para coronariografia urgente, bem como para dupla antiagregação. A sua história de polipose nasal, com rinite e broncospasmo associados à toma de AAS, configurava uma situação de hipersensibilidade ao AAS manifestada por doença respiratória exacerbada por AINE, situação em que a dessensibilização pode ser efetuada.
Apesar de alternativas terapêuticas, nomeadamente com varfarina, mas perante a necessidade uma estratégica invasiva urgente e tendo em conta a experiência positiva de alguns grupos que utilizaram a dessensibilização neste contexto, optou‐se pela dessensibilização ao AAS.
Embora estejam disponíveis vários protocolos de dessensibilização, alguns requerem um período temporal superior a 24h, não sendo por isso considerados na DAC instável.
O protocolo de Wong et al. foi escolhido pela sua rapidez, o que permitiu realizar a coronariografia ao fim de sensivelmente duas horas. De acordo com a bibliografia, este protocolo apresenta uma baixa incidência de eventos adversos e elevada taxa de sucesso na dessensibilização, apesar dos estudos serem em doentes com urticária e angioedema induzidos pela AAS4.
No nosso caso clínico, os stents não farmacológicos foram a opção escolhida, de modo a minimizar o risco associado a uma interrupção precoce da dupla antiagregação, no contexto de um possível insucesso da dessensibilização ou suspensão da terapêutica pelo doente no follow‐up.
A dessensibilização ao AAS revelou‐se, neste caso, segura e eficaz, tendo o doente evoluído sem complicações, de acordo com a experiência de vários grupos.
A dose de manutenção de AAS necessária para evitar a ressensibilização é desconhecida; contudo, com base em bibliografia recente, em doentes com ticagrelor, a dose cardioprotetora (100mg) é suficiente para manter a dessensibilização nestes doentes2,4.
Nas SCA com supradesnivelamento do segmento ST não está indicado realizar protocolo de dessensibilização, visto que isso iria atrasar a reperfusão coronária. Nestas situações, a evidência é escassa, mas sugere que se deve administrar dose de carga de uma tienopiridina e heparina não fracionada. A angioplastia deverá ser realizada preferencialmente com angioplastia de balão ou com implantação de BMS, sob terapêutica com inibidores diretos da trombina ou inibidores da glicoproteína IIb/IIIa. Contudo, não existe consenso acerca desta estratégia. Na bibliografia revista não há qualquer referência a um protocolo farmacológico peri‐procedimento que inclua terapêutica anti‐histamínica ou corticoterapia. Após o procedimento invasivo, e de acordo com a estabilidade clínica, deverá ser ponderada a instituição do protocolo de dessensibilização. Na maioria dos estudos publicados, o protocolo foi instituído nas primeiras 24h após a angioplastia4,7,8.
ConclusãoA hipersensibilidade aos AINE é uma entidade clínica relativamente frequente, constituindo um desafio terapêutico nos doentes com DAC.
A dessensibilização à AAS foi eficaz e segura no caso que descrevemos, e parece sê‐lo na maioria dos doentes nestas condições. Contudo, são necessários mais estudos aleatorizados no âmbito da DAC para evidenciar o seu risco‐benefício. Atualmente, a decisão da sua utilização deverá ser ponderada caso a caso.
No futuro, seria importante a elaboração de protocolos de dessensibilização adaptados às várias situações, com base em dados sistematizados da experiência clínica, de modo a facilitar a decisão e a sua aplicação.
Responsabilidades éticasProteção das pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação de dados de doentes.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados que identifiquem o doente neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.