A síndrome de Kounis (SK) define‐se como a ocorrência simultânea de uma síndrome coronária aguda (SCA) e de um insulto anafilático ou alérgico. Resulta da desgranulação de mastócitos e subsequente libertação de mediadores inflamatórios, responsáveis pelo vasospasmo coronário ou rutura da placa de ateroma. O diagnóstico é clínico e baseia‐se na relação temporal entre os dois eventos. Apesar do número crescente de casos descritos, principalmente nos países do sul da Europa, o desconhecimento médico pode levar ao subdiagnóstico em Portugal. O reconhecimento da SK, mesmo realizado a posteriori, tem implicações clínicas, nomeadamente na investigação da atopia e medidas de dessensibilização, se possíveis, com vista à prevenção de novos eventos. Os autores relatam o caso clínico de um doente de 70 anos, que recorreu ao serviço de urgência por exantema generalizado e pruriginoso e iniciou dor torácica enquanto estava em observação. A angiografia confirmou SCA com evidência de doença coronária e subsequente diagnóstico de SK tipo II.
Kounis syndrome (KS) is the coincidental occurrence of acute coronary syndrome (ACS) and anaphylactic or allergic insult. It results from mast cell degranulation with subsequent release of numerous inflammatory mediators, leading to coronary vasospasm or atheromatous plaque rupture. Diagnosis is clinical and based on the temporal relationship between the two events. Despite the growing number of reported cases, especially in southern Europe, the lack of awareness of this association may lead to under‐reporting in Portugal. Recognition of KS, even if retrospective, has clinical implications since individual atopy must be investigated and desensitization measures should be employed, if possible, to prevent future events. We report the case of a 70‐year‐old man who was admitted to hospital because of generalized exanthema and itching and onset of chest pain while under observation. Coronary angiography confirmed coronary artery disease and ACS and he was diagnosed as having type II KS.
A síndrome de Kounis (SK), descrita em 1991 por Kounis e Zavras1, é definida como a ocorrência simultânea de uma síndrome coronária aguda (SCA) e de um insulto anafilático ou alérgico. Resulta da desgranulação de mastócitos e subsequente libertação de numerosos mediadores inflamatórios, implicados no vasospasmo coronário ou na rutura da placa de ateroma. O diagnóstico é clínico e baseia‐se em sintomas e sinais de uma reação alérgica aguda – cutâneos (rash, prurido, urticária ou angioedema), respiratórios (dispneia, sibilos, estridor) ou digestivos (dor abdominal, náuseas, vómitos) – concomitantes a um quadro compatível com SCA. Segundo Cepeda et al.2, a história clínica é essencial para estabelecer uma relação temporal causa‐efeito com o possível fator desencadeante. Neste sentido, devem investigar‐se os eventuais antecedentes alérgicos do doente, como alergia a látex, frutos ou fármacos, situações propícias a picadas de inseto ou início recente de medicação.
Uma vez que a SK representa uma constelação de sintomas cardiovasculares como resultado de um insulto alérgico, o diagnóstico clínico é feito retrospetivamente, na maioria dos casos. Não existem exames complementares de diagnóstico patognomónicos, mas alguns estudos sugerem o doseamento dos valores analíticos de triptase (no início do quadro e após 2h e 24h), histamina, complemento, eosinófilos e imunoglobulina (Ig) E total. No entanto, valores normais destes parâmetros não excluem a possibilidade de uma reação alérgica prévia2. Por outro lado, perante a suspeita de SCA, deve ser realizado eletrocardiograma (ECG) e doseamento seriado das enzimas cardíacas.
Atualmente, não existem recomendações clínicas específicas para o tratamento da SK, que passa pelo tratamento específico da SCA e da reação alérgica (de acordo com o tipo e gravidade dos mesmos). Apesar do tratamento dirigido para cada um dos quadros, o correto diagnóstico desta síndrome, mesmo quando realizado a posteriori, tem implicações clínicas. Deve ser determinada a atopia do doente e realizado eventual tratamento de dessensibilização, dado o possível risco de novas reações alérgicas, que poderão associar‐se a SCA3.
Os autores apresentam um caso de SK após provável picada de inseto.
Caso clínicoJ. H. B. C., 70 anos, género masculino, recorreu ao serviço de urgência por exantema e prurido generalizado. Os sintomas tiveram início após um passeio de bicicleta. Referia dois episódios prévios de eritema maculopapular pruriginoso generalizado, após picada de inseto no pavilhão auricular, cerca de cinco e dois anos antes, com melhoria após toma de medicação. Neste episódio, negava ter detetado qualquer picada de inseto, consumo de alimentos fora do comum ou de novos fármacos. Como antecedentes pessoais referia hipertensão arterial e dislipidemia, medicadas com ramipril 5mg i.d. e sinvastatina 20mg i.d., respetivamente.
À chegada ao serviço de urgência, cerca de 30 minutos após o início do quadro descrito, iniciou dor torácica tipo aperto, com irradiação ao membro superior esquerdo, sem fatores de alívio ou agravamento e sem melhoria após toma de nitroglicerina sublingual. Referia ainda mal‐estar geral, negando febre, dispneia, tosse, expetoração, náuseas, vómitos ou outros sintomas.
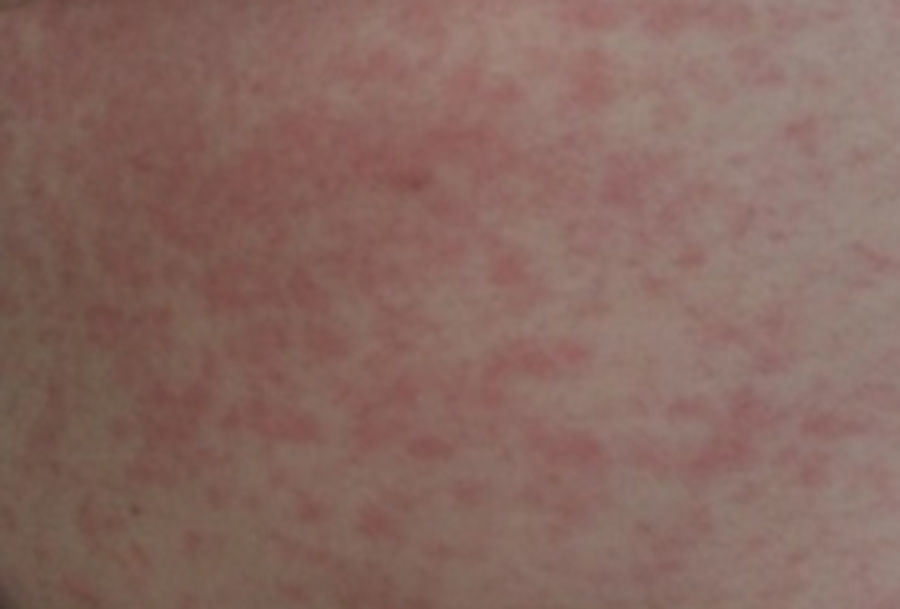
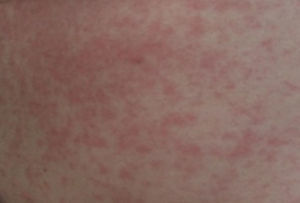
Ao exame objetivo, o doente apresentava‐se apirético, hemodinamicamente estável, pressão arterial de 140/70mmHg e frequência cardíaca de 65bpm. Apresentava um eritema maculopapular generalizado pruriginoso (Figura 1), que poupava as palmas das mãos, plantas dos pés e face. Auscultação cardíaca com sons cardíacos rítmicos, sem sopros audíveis. Auscultação pulmonar com murmúrio vesicular mantido, sem ruídos adventícios. Abdómen indolor à palpação e membros inferiores sem edema ou outras alterações.
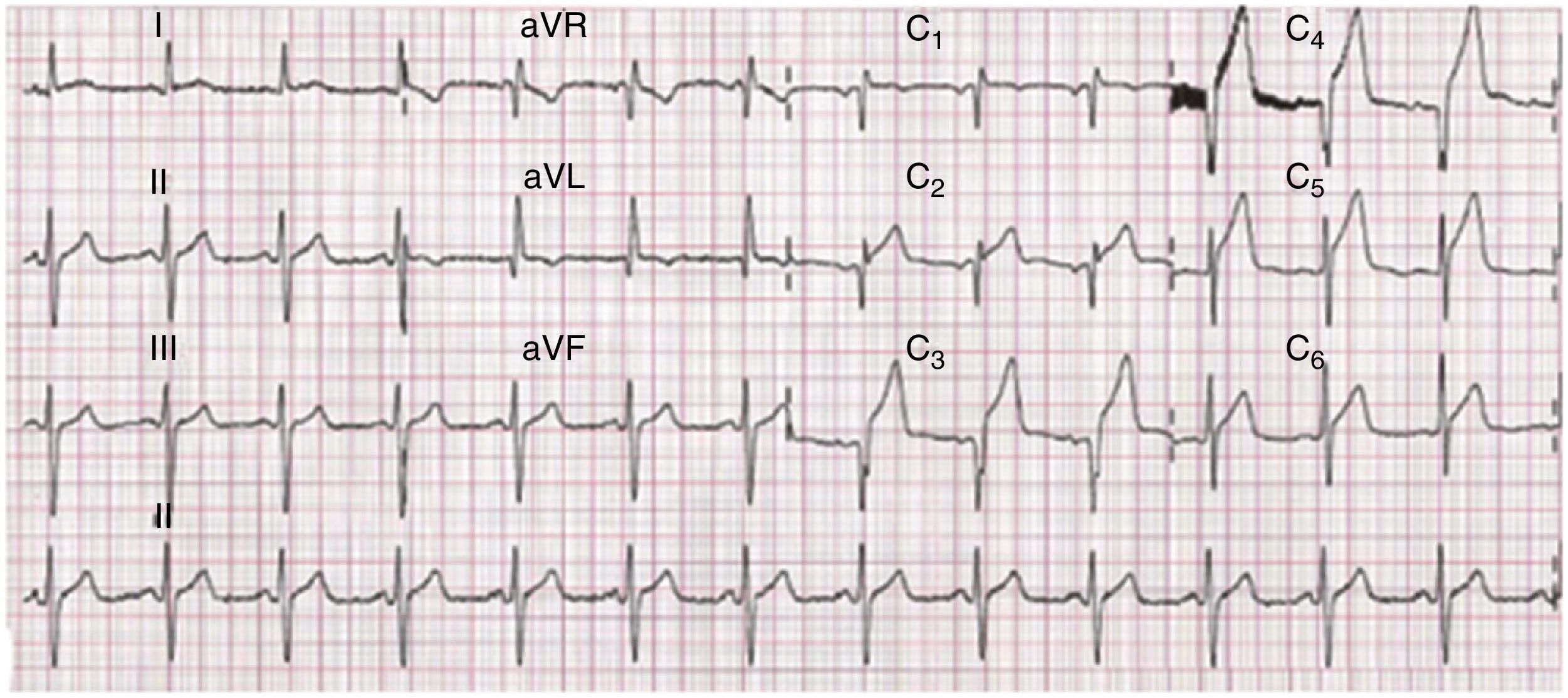
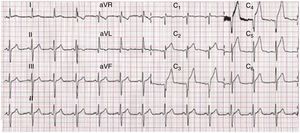
O ECG mostrava ritmo sinusal, frequência cardíaca de 72bpm, com supradesnivelamento do segmento ST de cerca de 2 a 4mm em V2 a V6, DI e aVL (Figura 2). Colocou‐se como hipótese diagnóstica enfarte agudo do miocárdio (EAM) com supra de ST, ântero‐lateral.
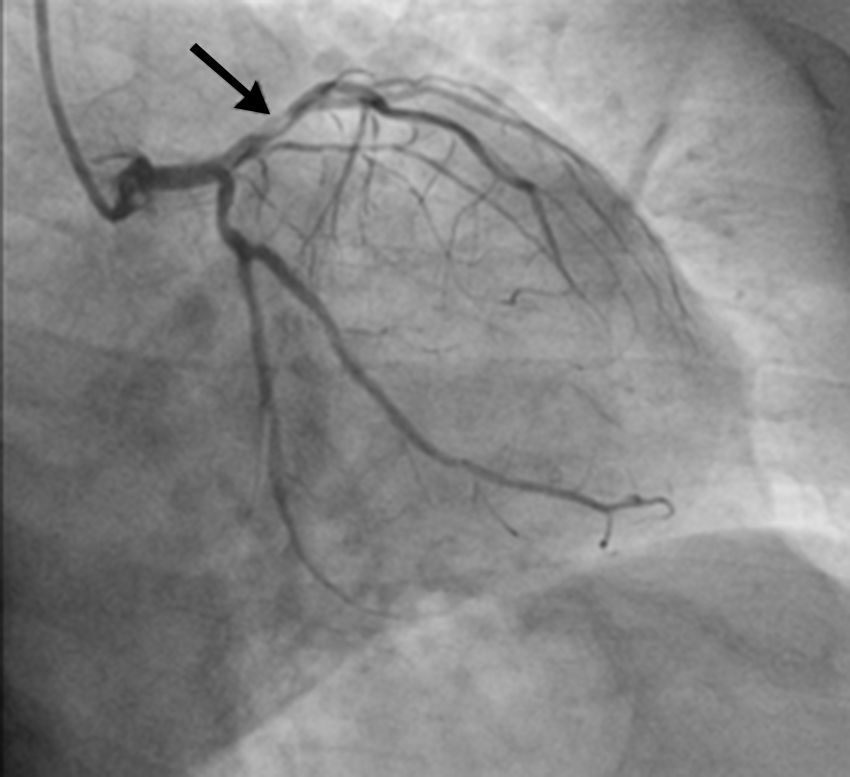
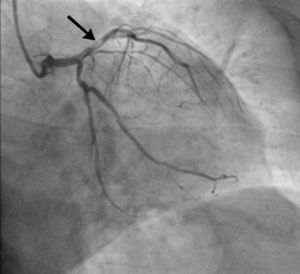
Foi ativada a equipa de hemodinâmica e iniciou medicação com dose de carga de ácido acetilsalicílico (AAS) (300mg) e ticagrelor (180mg) e heparina não fracionada (5000 unidades). Realizou cateterismo emergente (menos de uma hora após o início da dor torácica), que mostrou uma lesão proximal suboclusiva na artéria descendente anterior (DA), marcadamente calcificada e com imagem de trombo (Figura 3). Visualizou‐se também um ramo intermédio com lesão ostial de cerca de 50%, coronária direita com lesão inferior a 50% no segmento médio e circunflexa sem lesões significativas. Realizou angioplastia primária da DA proximal, com trombectomia e remoção de material trombótico, pré‐dilatação com balão e colocação de stent impregnado com fármaco (SIF) na DA proximal, cobrindo a origem da primeira diagonal.
Analiticamente, o primeiro doseamento de troponina I (15min após o inicio da dor) foi 0,01ng/mL, atingindo posteriormente um valor máximo de 1,07ng/mL. O hemograma não mostrou alterações, o valor de eosinófilos foi de 8/uL (0,1% dos leucócitos) e o doseamento da proteína C reativa (PCR) foi de 0,20mg/dL. Não foram avaliados os valores de triptase, histamina, IgE total ou complemento. O perfil lipídico mostrou colesterol total de 138mg/dL, HDL 44mg/dL, LDL 76mg/dL e triglicéridos de 89mg/dL; a hemoglobina A1c foi de 5,3%.
O doente mostrou uma boa evolução clínica, não houve recorrência das queixas e o ecocardiograma realizado posteriormente mostrou função sistólica preservada e ausência de alterações da contratilidade segmentar, derrame pericárdico ou doença valvular. O eritema maculopapular e o prurido regrediram após algumas horas, não sendo necessária a instituição de qualquer terapêutica. O doente teve alta após quatro dias de internamento, referenciado a consulta de angioplastia e de imunoalergologia, para estudo de atopia e eventual tratamento com imunoterapia específica (ITE).
O teste cutâneo em picada com extratos de veneno puro de himenópteros (concentração de 1μg/mL) e o teste intradérmico com veneno de abelha, polistes e vespa foram realizados posteriormente em consulta de imunoalergologia. Uma vez que se revelaram positivos para o veneno de vespa, procedeu‐se à pesquisa de IgE específicas a alergénios moleculares, confirmando‐se a presença de IgE positivas a Ves v 1 e Ves v 5. Deste modo, foi prescrita ITE de veneno de vespa e realizado o protocolo ultrarrápido (Ultra‐rush) em hospital de dia de imunoalergologia, sem interocorrências a registar. O doente manteve a medicação com AAS 100mg i.d., ticagrelor 90mg b.i.d., atorvastatina 20mg i.d. e ramipril 5mg i.d., à qual foi adicionada anti‐histamínico e corticoide orais em SOS. Foi ainda aconselhado a fazer‐se acompanhar de um dispositivo de autoadministração de adrenalina I.M. (por ser life‐saving caso ocorra uma reação anafilática) e evitar ambientes propícios à presença destes insetos. Tem indicação para manter ITE com uma periodicidade mensal durante três a cinco anos e mantém‐se assintomático desde o evento agudo.
DiscussãoA SK tem sido principalmente descrita no sul da Europa, nomeadamente em países como Espanha, Itália, Grécia e Turquia. Esta variação geográfica pode ser atribuída ao maior conhecimento médico acerca da síndrome, condições climatéricas e ambientais que levem a reatividade cruzada com o pólen ou exposição aumentada a insetos, consumo excessivo de fármacos e medidas preventivas inadequadas3. Não obstante a proximidade e semelhança com os países referidos, poucos são os casos descritos em Portugal4. É possível que esta síndrome seja subdiagnosticada pelo desconhecimento médico, apesar de descrita desde há um quarto de século.
A maioria da informação disponível baseia‐se no relato de casos clínicos. Existem múltiplas causas descritas, tais como exposições ambientais (picadas de insetos, látex, plantas), doenças (angioedema, asma brônquica, urticária, anafilaxia relacionada com o exercício, síndrome de Churg‐Strauss) ou fármacos (analgésicos, antibióticos, anti‐inflamatórios não esteroides, corticoides, meios de contraste, entre outros)2. No contexto do insulto alérgico, há desgranulação de mastócitos e libertação de mediadores como a histamina, proteases, produtos do ácido araquidónico, fatores ativadores plaquetários e citocinas e quimiocinas5, que podem levar a vasospasmo das artérias coronárias, disrupção/erosão da placa de ateroma ou de uma zona com stent aposto.
No caso clínico descrito, apesar de não identificado inicialmente o fator desencadeante, o doente referia dois episódios semelhantes associados a picadas de inseto, e por se encontrar num ambiente propício, assumiu‐se que se tratou do mesmo contexto. A apresentação clínica posterior de um quadro compatível com SCA, quando o doente já se encontrava no hospital, permitiu a avaliação imediata por um cardiologista e a ativação da equipa de hemodinâmica, o que acabou por contribuir para uma evolução clínica favorável, dada a precocidade do diagnóstico e tratamento. O tempo desde a reação alérgica até ao início do quadro clínico de SCA foi semelhante a outros casos descritos na literatura6.
Existem três subtipos de SK:
- •
Tipo I – SK sem doença arterial coronária (DAC): a dor torácica ocorre durante a reação alérgica aguda em doentes sem fatores de risco ou lesões coronárias, nos quais o evento alérgico induz um espasmo coronário que causa dor torácica e alterações eletrocardiográficas secundárias à isquemia. O mecanismo proposto é a libertação de mediadores vasoativos secundários à desgranulação de mastócitos3.
- •
Tipo II – SK com DAC: a dor torácica surge durante uma reação alérgica aguda em doentes com doença aterosclerótica pré‐existente, conhecida ou não. A libertação de mediadores agudos pode induzir a rutura ou erosão da placa de ateroma, resultando clinicamente num EAM. Segundo Constantinides7, qualquer simples reação alérgica pode promover a disrupção de uma placa.
- •
Tipo III – SK associada a trombose tardia de SIF, nos quais foi demonstrado a presença de mastócitos e eosinófilos no trombo aspirado8,9.
Neste caso, assumiu‐se o diagnóstico de SK tipo II dada a presença de uma reação alérgica (sendo confirmada posteriormente a alergia a veneno de himenóptero), concomitantemente a uma SCA, com documentação de DAC (trombo suboclusivo na DA proximal). Não foram determinados os valores de triptase, histamina, IgE total e complemento, mas estes não excluem nem confirmam o diagnóstico, que é essencialmente clínico.
Por se tratar de uma reação alérgica não grave, o tratamento foi dirigido à SCA e não foi realizado tratamento dirigido à alergia, o que facilitou a abordagem médica do doente. O tratamento torna‐se um desafio quando ocorrem reações alérgicas mais graves, uma vez que os fármacos usados separadamente para cada uma das condições podem apresentar contraindicações quando usados simultaneamente no mesmo doente. Este aspeto é particularmente relevante com o uso da adrenalina, o tratamento de escolha em casos de reação anafilática grave. No contexto de SCA, a adrenalina pode agravar a isquemia, prolongar o intervalo QT e induzir vasospasmo coronário ou arritmias. Não existe atualmente qualquer recomendação para a abordagem destes casos. No que diz respeito aos corticoides, apesar de poderem atrasar a cicatrização e levar a alterações da parede miocárdica, o seu uso é possivelmente seguro e adequado, apesar de serem necessários mais estudos2. O tratamento da SCA passa pela realização de angioplastia e intervenção coronária percutânea na SK tipo II e III, enquanto o tratamento da reação alérgica pode ser suficiente na SK tipo I.
Apesar do diagnóstico retrospetivo e da ausência de marcadores definitivos, os autores consideram essencial a identificação de doentes com quadro compatível com SK. O componente alérgico envolvido deve ser identificado, uma vez que devem ser aplicadas medidas como a dessensibilização ou a evicção do fator desencadeante, com vista a prevenir eventos futuros. Caso a história clínica seja relevante, tal como o era no caso apresentado, o diagnóstico de hipersensibilidade a picada de inseto deve ser confirmado através de teste cutâneo por picada e/ou intradérmico com veneno, seguido de pesquisa de IgE específicas, uma vez que a ITE está indicada e tem uma taxa de sucesso elevada (cerca de 98%)10. Assim, não obstante a ausência de recomendações específicas, os autores sugerem a referenciação a consulta de imunoalergologia a todos os doentes com SK para prevenção de recorrências. Existem ainda alguns estudos que referem que fármacos estabilizadores dos mastócitos, como cromoglicato de sódio, cetotifeno, nedocromil sódico ou iodoxamina, poderão potencialmente inibir a desgranulação dos mesmos, mas necessitam de maior investigação para poderem ser usados como estratégia de prevenção11.
ConclusãoO número de casos de SK tem vindo a aumentar desde o tempo em que foi descrito pela primeira vez, apesar de ser difícil determinar a sua verdadeira incidência. São necessários estudos para compreender melhor a sua epidemiologia, características clínicas e diagnósticas, e medidas terapêuticas e preventivas. O aumento do número de casos implica que se dê mais atenção à existência desta síndrome, com vista à prevenção de indivíduos atópicos, já que a SCA tem implicações prognósticas importantes.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escritoOs autores declaram ter recebido consentimento escrito dos pacientes e/ ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.
Conflito de interessesOs autores declaram não haver conflito de interesses.