Os autores descrevem um caso de uma doente admitida após episódio pré‐sincopal associado a precordialgia e cujo ecocardiograma sumário feito no Serviço de Urgência demonstrou alterações compatíveis com tromboembolismo pulmonar, tendo a doente sido submetida a terapêutica fibrinolítica, após episódio de paragem cardiorrespiratória. Na angiotomografia de tórax feita posteriormente para confirmação diagnóstica demonstra‐se a presença não só de trombos no nível da artéria pulmonar, mas também de disseção da aorta Stanford B, tendo‐se optado pela manutenção de anticoagulação terapêutica e a doente evoluído de forma favorável.
The authors describe a case of a patient admitted with a pre‐syncopal episode and precordial discomfort, and whose cardiac ultrasound performed in the Emergency Room was suggestive of Pulmonary Embolism. The patient was submitted to fibrinolytic therapy after cardiac arrest. The computerized tomography done after this episode not only confirmed the presence of pulmonary embolism but had also shown a Stanford Type B Aortic Dissection. The option was to maintain the therapeutic anticoagulation, having the patient evolved favourably.
A disseção da aorta tem sido vista como uma contraindicação ao uso de anticoagulação, atende ao elevado risco hemorrágico em caso de rutura ou necessidade urgente/emergente de cirurgia. Contudo, considerando o já descrito estado de hipercoagulabilidade associado a essa condição1 e o repouso recomendado nesses doentes, o risco de existência de fenómenos trombóticos não é negligenciável e determinadas situações poderão conduzir à necessidade de usar anticoagulação terapêutica, altura em que determinar o risco‐benefício é essencial, e a opção deve ser individualizada.
Caso clínicoDoente do sexo feminino, de 66 anos, com antecedentes pessoais conhecidos de hipertensão arterial, dislipidemia e patologia osteoarticular, medicada com estatina, analgésico opioide (metamizol magnésico) e anti‐hipertensores (olmesartan medoxomilo e amlodipina).
Trazida ao Serviço de Urgência após ter sido encontrada em casa, caída, diaforética e cianosada. Referia nessa altura precordialgia, dilacerante, com irradiação dorsal. Objetivamente hipotensa (avaliação apenas no membro superior esquerdo), taquicárdica e polipneica; na auscultação pulmonar sem ruídos adventícios e na cardíaca com sons rítmicos, taquicárdicos com sopro sistólico de ejeção. Os membros inferiores não apresentavam empastamento gemelar ou sinal de Hommans. Evoluiu em exaustão respiratória e atividade elétrica sem pulso, tendo recuperado circulação espontânea após dois ciclos de suporte avançado de vida, com necessidade de ventilação mecânica invasiva. O eletrocardiograma mostrava taquicardia sinusal, desvio direito do eixo, bloqueio incompleto do ramo direito e inversão das ondas T na derivação III (Figura 1). Fez ecocardiograma transtorácico (EcoTT) sumário, que demonstrou ventrículo esquerdo com D‐Shape, com função sistólica preservada, ventrículo direito dilatado, com função sistólica longitudinal comprometida (TAPSE 14mm); insuficiência tricúspide moderada, estimando‐se pressão sistólica na artéria pulmonar (PSAP) de 35mmHg. Tronco da artéria pulmonar sem trombos visíveis por esta técnica (Figura 2). Por suspeita de tromboembolismo pulmonar (TEP) com instabilidade hemodinâmica (choque obstrutivo), iniciou protocolo de terapêutica fibrinolítica com tenecteplase (45mg) e suporte aminérgico com noradrenalina.
Analiticamente salienta‐se D‐Dímeros 13.574 ng/ml (< 500 ng/ml), troponina I 0,05 ng/ml (< 0,02 ng/ml) e proBNP 1.211 pg/ml (< 200 pg/ml). A hemoglobina (Hb) à admissão era de 12,1g/dl. A radiografia de tórax feita à admissão não demonstrava alterações de relevo, nomeadamente alargamento do mediastino ou do índice cardiotorácico.
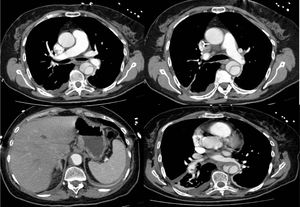
Após estabilização hemodinâmica, cerca de 12 horas após fibrinólise, fez angiotomografia computorizada (angio‐TC) que documentou disseção da aorta torácica, Stanford tipo B, com início na aorta torácica descendente, imediatamente após a crossa, e que termina na aorta abdominal acima da emergência do tronco celíaco. Havia trombose parcial do lúmen no segmento abdominal. Tronco celíaco, artéria mesentérica superior, artérias renais e artérias ilíacas encontravam‐se permeáveis. Nos ramos segmentares basais da artéria pulmonar, pequeno trombo endoluminal, excêntrico, não oclusivo, com cerca de 9mm de maior eixo, além de pequeno trombo aderente no ramo esquerdo da artéria pulmonar (Figura 3).
A doente evoluiu favoravelmente, com suspensão em menos de 24 horas de suporte aminérgico e ventilatório. Durante internamento realizou ecografia venosa com Doppler dos membros inferiores e estudo de hipercoagulabilidade, que não mostraram alterações. Após discussão multidisciplinar com cirurgia vascular, optou‐se por iniciar, às 48 horas após fibrinólise, anticoagulação com enoxaparina em dose terapêutica (1mg/Kg de 12 em 12 horas) e controlo de pressão arterial com carvedilol e captopril. Foi repetida, às 96 horas, angio‐TC da aorta, que se demonstrou sobreponível ao anterior, excluindo progressão da disseção. Nesse contexto, optou‐se por iniciar rivaroxabano 15mg, de 12 em 12 horas, que cumpriu durante 21 dias, tendo ficado posteriormente anticoagulada com rivaroxabano 20mg, uma vez por dia.
Não se registaram intercorrências durante o internamento, nomeadamente episódios de dor torácica ou hemorragias. Foi transferida para a Enfermaria de Cardiologia e teve alta ao fim de 10 dias, referenciada para avaliação em consulta de cirurgia vascular e cardiologia. Os valores laboratoriais de Hb e hematócrito mantiveram‐se estáveis ao longo do internamento, com um nadir de 10,5g/dl durante o internamento e 10,9g/dl à data de alta. Um ano após o evento inicial, encontra‐se clinicamente estável, sem novos internamentos hospitalares. EcoTT de reavaliação a um ano demonstrou ventrículo esquerdo com função sistólica global preservada; ventrículo direito não dilatado com boa função sistólica (TAPSE 19mm) e insuficiência tricúspide mínima, estimando‐se PSAP de 28mmHg; raiz da aorta, segmento inicial da aorta ascendente, arco aórtico e troncos supra‐aórticos sem alterações; aorta torácica descendente e abdominal tortuosas com limites mal definidos e com imagens intraluminais, não sendo possível afirmar por essa técnica, de forma conclusiva, a sua correspondência a imagens de flap e/ou disseção. Angio‐TC de reavaliação com aspetos sobreponíveis à inicial, sem extensão distal ou proximal da disseção, e mantendo trombose parcial do falso lúmen.
DiscussãoEntre os diagnósticos diferenciais mais difíceis nos doentes que se apresentam com dor torácica, encontra‐se o TEP e a disseção da aorta (DA). O ecocardiograma pode ter um papel essencial na orientação e abordagem do doente, principalmente em contexto de instabilidade hemodinâmica.
Na presença de TEP com instabilidade hemodinâmica, a terapia fibrinolítica de reperfusão está indicada como recomendação classe I, nível de evidência B da Sociedade Europeia de Cardiologia2, excluindo‐se a presença de contraindicações. Contudo, a deteção ecocardiográfica de dissecção distal da aorta é possível em apenas 70% dos doentes3.
A existência concomitante de TEP e DA é raramente descrita na literatura, deixando em aberto a forma de abordagem desses doentes. Rajiv‐Gupta et al.4 descrevem um caso de um doente admitido num SU em contexto de dispneia e cuja angio‐TC revelou a coexistência de TEP e disseção da aorta abdominal. Contudo, os autores não descrevem a abordagem terapêutica nem imediata nem em longo prazo. A existência concomitante de TEP e DA Stanford A é, apesar de rara, reportada de forma mais frequente na literatura. Leu et al.5 reportam um caso de TEP e DA Stanford A, em que a abordagem terapêutica inicial, a cirurgia, foi recusada pela doente, tendo os autores optado por uma gestão conservadora com anticoagulação com heparina não fracionada (HNF), pela possibilidade de reversão quase imediata. A doente teve morte súbita ao oitavo dia de internamento. A coexistência dessas duas patologias foi também reportada em 20136, mas pelo risco cirúrgico muito elevado foi adotada uma estratégia conservadora. A doente evoluiu com tetraparésia e insuficiência renal, e, teve alta, a pedido, para um centro de cuidados continuados.
A ocorrência de DA Stanford B enquanto complicação de compressões cardíacas foi descrita pela primeira vez por Oren‐Grinberg et al.7, relação causa‐efeito estabelecida devido à realização pré e pós‐paragem cardiorrespiratória de tomografia computorizada (TC). Contudo, nesse caso a duração das manobras de SAV ocorreu durante um período de tempo (30 minutos) superior ao do caso aqui descrito, o que tornou essa uma hipótese improvável.
O uso de anticoagulação na nossa doente foi admitido após discussão multidisciplinar, considerando que nos doentes com DA essa atitude tem sido raramente descrita. Tomaszuk‐Kazberuk et al.8 reportam um caso de DA Stanford B sob terapêutica conservadora, admitida em contexto de enfarte agudo do miocárdio, gerido sem início de anticoagulação terapêutica ou profilática. Em TC feito de forma eletiva, demonstra‐se a presença de TEP, tendo os autores optado pelo início de terapêutica anticoagulante com heparina não fracionada e a longo prazo com anticoagulação oral, tendo a doente evoluído de forma favorável. As guidelines da Sociedade Europeia de Cardiologia para TEP2 recomendam que nas primeiras horas após fibrinólise se inicie HNF pela possibilidade de ser necessária uma reversão rápida. Contudo, neste caso, pela presença concomitante de DA optou‐se por apenas iniciar anticoagulação parentérica 48 horas após fibrinólise.
A relação temporal entre as duas patologias é impossível de estabelecer neste contexto. A apresentação clínica inicial (tipologia da dor) parece ser sugestiva de DA, mas o ECG e EcoTT iniciais apontam para TEP. Os autores acreditam que neste contexto as duas patologias ocorreram ou de forma simultânea/temporalmente muito próximas ou a doente já teria uma DA previamente não documentada.
Tem sido descrito que os doentes com DA se apresentam num estado de hipercoagulabilidade durante a fase aguda, o que resulta num elevado risco de tromboembolismo venoso. No reverso da medalha, o uso de terapêutica anticoagulante pode levar a agravamento da disseção, resultar na recanalização do falso lúmen e re‐disseção, podendo ser considerada a implantação de endoprótese, dependendo da localização anatómica1. Contudo, a colocação de endoprótese é controversa e as guidelines apenas colocam uma indicação classe IIA, nível de evidência B3 no contexto de DA Stanford B não complicada.
Outros autores têm, contudo, contraposto que apesar de a trombose completa do falso lúmen poder ser um sinal de cicatrização da parede aórtica após colocação de endoprótese, na maioria das situações a trombose é incompleta ou focal, podendo induzir isquemia e/ou hipertensão arterial grave9. Além disso, a trombose parcial do falso lúmen demonstrou ser um preditor independente significativo de mortalidade após a alta10. Apesar disso, recomendações baseadas na evidência não existem, mas estratégias como heparinização com posterior início de anticoagulação oral têm sido descritas9.
A forma como a anticoagulação é gerida nestes doentes, na opinião dos autores, deverá passar provavelmente pelo uso, numa fase inicial, de anticoagulantes parentéricos suscetíveis de reversão rápida considerando a possibilidade de ocorrência de complicações hemorrágicas graves e necessidade cirúrgica emergente, nomeadamente heparina não fracionada. Numa fase posterior, em que se considere a anticoagulação oral a longo prazo, os antagonistas da vitamina K são uma escolha mais segura, pela possibilidade de reversão relativamente rápida e suporte com hemoderivados. Contudo, dentro dos novos anticoagulantes orais, a existência de antídotos que revertem de forma quase imediata os seus efeitos também pode e deve levar à consideração de seu uso.
Não existe guia de orientação para seguimento imagiológico destes doentes. Os autores propõem que no contexto de diagnóstico de DA Stanford B não complicada em que seja necessário o uso de terapêutica anticoagulante por outra patologia concomitante, que angio‐TC seja feita nas primeiras 24 horas, antes da alta hospitalar e durante o primeiro ano de três em três meses, ou sempre que o estado clínico do doente se altere ou parâmetros laboratoriais sejam sugestivos de hemorragia aguda ou progressão da disseção. Posteriormente o seguimento imagiológico poderá ser feito anualmente.
ConclusãoA anticoagulação na disseção da aorta é um tema pouco abordado na literatura médica. Contudo, vários casos têm sido descritos, nos quais essa é iniciada, quer pela existência concomitante quer pela ocorrência durante internamento de patologias que exigem terapêutica anticoagulante. Os autores propõem que numa fase inicial a anticoagulação seja obtida com fármacos suscetíveis de reversão rápida e posteriormente, a longo prazo, se considere em primeiro lugar os antagonistas da vitamina K. Contudo, os antídotos recentemente tornados disponíveis para alguns dos novos anticoagulantes orais levam a que esses possam começar a ser ponderados em casos extremos como o aqui apresentado.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.