Na última década, a mortalidade por causas cardiovasculares tem diminuído em Portugal, mas a mortalidade por doença vascular cerebral declinou muito mais do que a mortalidade por doença cardíaca isquémica. Dados da Comissão Europeia mostram que do período 1998-2000 para o período 2007-2009, a mortalidade por doença vascular cerebral desceu de 145,2 para 78,5 mortes por 100000 habitantes, enquanto a mortalidade por doença cardíaca isquémica apenas desceu de 65,7 para 44,6 mortes por 100000 habitantes (taxas padronizadas para a idade).
Segundo a Coordenação Nacional para as Doenças Cardiovasculares, dos 18075 doentes admitidos no ano 2010 em Unidades de Cuidados Intensivos Cardíacos, 5320 foram admitidos por enfarte agudo do miocárdio (EAM) sem elevação do segmento ST e 4308 por EAM com elevação do segmento ST, correspondendo a um crescimento de 7,8 e 8,6%, respetivamente, face ao ano de 2009. A intervenção coronária percutânea (ICP) primária foi o método de reperfusão em 2838 doentes, mais 10,9% que no ano anterior. No ano 2009, houve 12318 procedimentos de ICP – mais 6,6% do que no ano anterior – nos quais se implantaram 15122 stents, sendo 10 590 farmacoativos.
As síndromes coronárias agudas (SCA) requerem tratamento intensivo na fase aguda, para aliviar a isquemia miocárdica e prevenir a ocorrência de eventos adversos como a morte, o (re) EAM e as arritmias potencialmente fatais. Depois da «estabilização clínica» e da alta hospitalar, estes doentes mantêm taxas relativamente elevadas de complicações trombóticas, justificando prolongar a intensidade da abordagem terapêutica para a fase crónica. A recorrência de SCA (por vezes fatal) nas poucas semanas ou meses após a alta tem pelo menos duas explicações. Em primeiro lugar, estudos baseados na ecografia intracoronária mostram que a maioria dos indivíduos com SCA apresenta pelo menos 2 roturas de placa em simultâneo, havendo doentes com placas rotas nas 3 artérias coronárias1. Por conseguinte, uma abordagem terapêutica «focal» consistindo na passivação da lesão culpável, frequentemente alcançada com a ajuda da ICP, não controla o risco de instabilidade recorrente a curto prazo, atribuível às restantes lesões muito vulneráveis. Em segundo lugar, as SCA caracterizam-se por um estado inflamatório e de stress oxidativo2. Na inflamação, os monócitos circulantes produzem tromboxano A2 a partir de ácido araquidónico por via da cicloxigenase tipo 2; esta fonte extraplaquetária de tromboxano A2 não é inibida pela baixa dose de ácido acetilsalicílico (AAS). No ambiente oxidativo, produzem-se substâncias prostanóides por peroxidação não enzimática, a partir de ácido araquidónico da membrana celular e das lipoproteínas de baixa densidade circulantes; estas substâncias aumentam a reatividade plaquetária, permitindo a ativação das plaquetas na presença de concentrações sublimiares dos agonistas.
As plaquetas desempenham um papel crucial na patogénese das SCA e das suas complicações. A combinação de fármacos antiplaquetários com alvos de ação diferentes permite intensificar a inibição plaquetária3. Uma etapa importante na ativação plaquetária é a libertação de grânulos contendo adenosina difosfato (ADP), a qual se liga tanto ao recetor P2Y1 como ao recetor P2Y12. O recetor P2Y12 encontra-se em poucos tecidos, ao contrário do P2Y1, sendo por isso um alvo terapêutico mais interessante. É a ligação ao recetor P2Y12 que é responsável pela amplificação da ativação plaquetária. Inibindo os recetores P2Y12, as tienopiridinas são antiagregantes mais potentes que o ácido acetilsalicílico, já que a ADP permite a agregação mesmo com baixas concentrações de quaisquer agonistas plaquetários.
Com base nos fundamentos expostos, realizaram-se estudos que provaram a superioridade da dupla inibição plaquetária com AAS e clopidogrel, tanto nas SCA sem elevação do segmento ST, como no EAM com elevação do segmento ST4,5. O benefício da dupla inibição plaquetária é aparente ao fim de apenas 24 horas de tratamento e é independente das características clínicas de base e da estratégia terapêutica utilizada (com ou sem ICP). Em conformidade, a Sociedade Europeia de Cardiologia recomenda a dupla inibição plaquetária com AAS e um inibidor dos recetores P2Y12 para todos os doentes com SCA, a iniciar logo que possível e a manter durante um ano se o risco hemorrágico o permitir.
Apesar do notável avanço representado pela dupla inibição plaquetária com AAS e clopidogrel, persiste um risco considerável de complicações trombóticas a curto e a longo prazo. A demonstração da elevada variabilidade da resposta interindividual ao clopidogrel indica que parte deste risco «residual» é modificável6. Efetivamente, a fraca resposta ao clopidogrel é clinicamente relevante pois associa-se a um aumento do risco de morte cardiovascular, EAM espontâneo, EAM tipo 4a, trombose de stent, acidente vascular cerebral e revascularização da lesão previamente tratada7; e é significativamente prevalente, atingindo cerca de um em cada 3 doentes, porque o rácio entre a dose recomendada e a dose mínima para obter o efeito farmacodinâmico máximo do clopidogrel é cerca de um, o que significa que o clopidogrel na dose habitual inibe apenas parcialmente os recetores P2Y128.
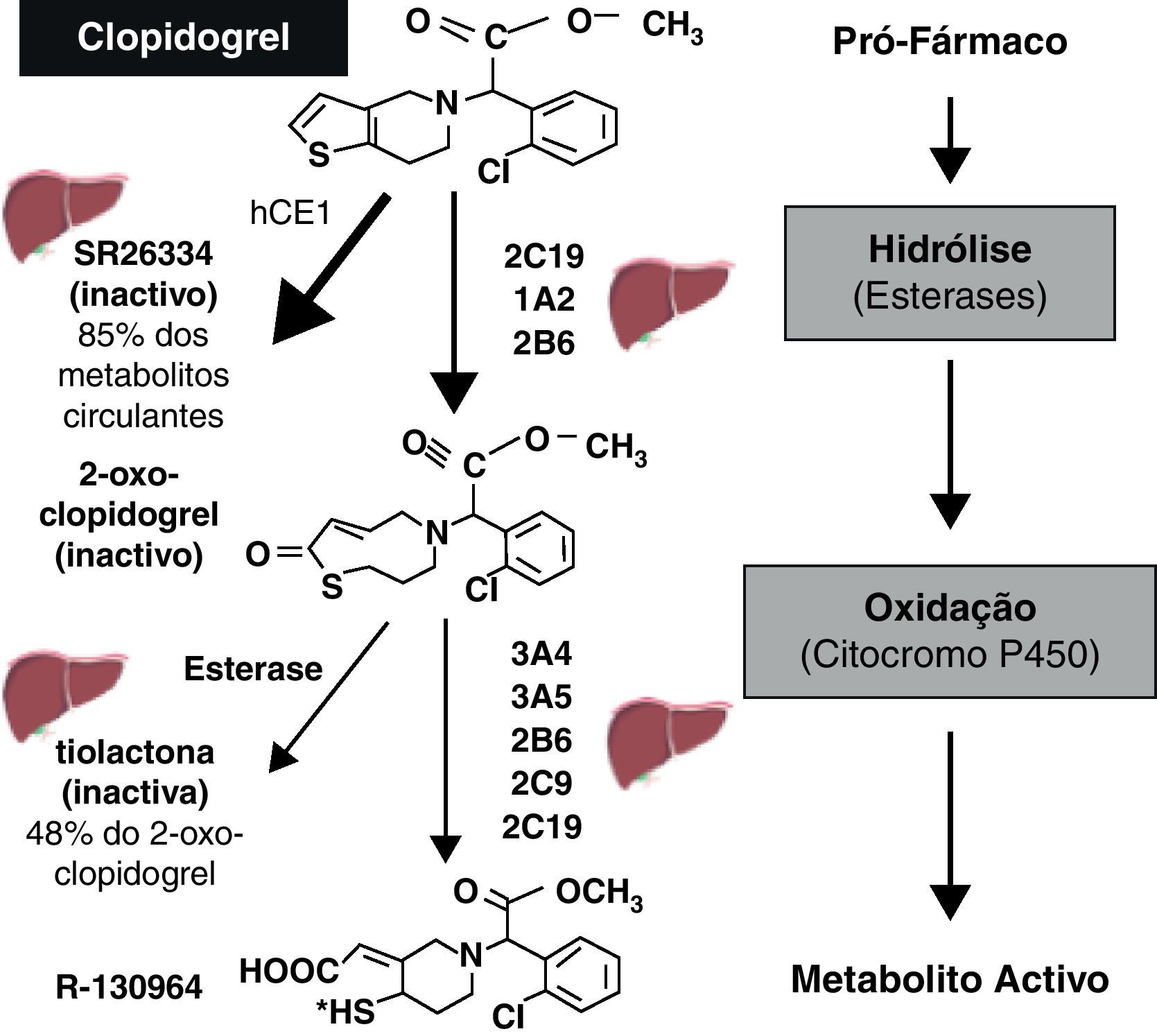
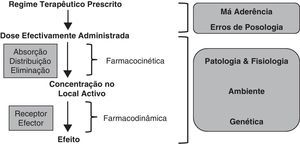
A Figura 1 mostra a sequência de acontecimentos necessários para se alcançar o efeito terapêutico desejado de qualquer fármaco. Existem múltiplos determinantes da resposta ao clopidogrel. Alguns têm merecido grande destaque na literatura médica, nomeadamente os polimorfismos: (1) do gene ABCB1, que codifica a glicoproteína-P, uma bomba ativa presente na membrana celular do epitélio intestinal e que devolve os fármacos absorvidos ao lúmen intestinal, reduzindo assim a sua biodisponibilidade; (2) do gene que codifica o isoenzima 2C19 do citocromo P450 (CYP2C19), o qual é importante para a ativação do clopidogrel9. O clopidogrel é um pró-fármaco e a sua ativação é complexa (Figura 2)7. Cerca de 85% da dose administrada sofre hidrólise no fígado, sendo convertida num metabolito inativo (SR-26334); a restante parte é metabolizada pelo CYP2C19 e, em menor parte pelo CYP1A2 e CYP2B6, em 2-oxo-clopidogrel. Deste metabolito, que ainda é inativo, cerca de metade sofre hidrólise, sendo convertida numa tiolactona inativa, e a outra metade é metabolizada pelos isoenzimas 3A4, 3A5, 2B6, 2C9 e 2C19, gerando finalmente o metabolito ativo (R-130964). O «desperdício» de uma significativa parte do fármaco absorvido (convertida em metabolitos inativos), a complexidade da ativação do pró-fármaco (requer duas etapas de oxidação) e a sua forte dependência da função do isoenzima CYP2C19 (isoenzima envolvido na metabolização de numerosos fármacos, tendo as suas variantes genéticas com função reduzida uma prevalência aproximada de 25%) constituem os determinantes farmacocinéticos major da variabilidade da resposta ao clopidogrel.
O artigo de Teixeira et al., publicado neste número da Revista Portuguesa de Cardiologia, confirma, na população portuguesa, o significado prognóstico adverso das variantes genéticas do CYP2C19 com função reduzida10. Os autores encontraram estas variantes em 27% de uma amostra de 95 doentes medicados com clopidogrel que sobreviveram a uma SCA. Apesar das limitações desta análise (particularmente a pequena dimensão da amostra), o seu resultado principal está alinhado com o de diversos outros publicados. Estudos recentes sugerem que as variantes do CYP2C19 com função reduzida parecem ser clinicamente relevantes apenas nos doentes submetidos a ICP com implantação de stent, nos quais se associam a maior risco de EAM e de trombose de stent11.
Então, que fazer para otimizar a inibição plaquetária nas SCA? Testamos a resposta plaquetária ao clopidogrel? Procuramos as variantes genéticas que influenciam a resposta ao clopidogrel? Que vamos fazer na presença de uma inibição plaquetária fraca ou de uma variante genética com reduzida função? Ou passamos a usar um dos novos inibidores dos recetores P2Y12 que permitem uma inibição plaquetária mais rápida, mais intensa e mais consistente? Dito de outro modo, precisamos de uma medicina antiplaquetária personalizada ou de melhores medicamentos antiplaquetários?
A estratégia da medicina personalizada tem importantes limitações. Esta estratégia requer testes laboratoriais, mas ainda não se encontrou o teste ideal e faltam a padronização e validação clínica. Por outro lado, a inibição plaquetária personalizada é demorada, dispendiosa e nunca será 100% efetiva. Primeiro, porque nos testes de resposta plaquetária ao clopidogrel, alguns doentes mantêm elevada reatividade plaquetária após 2400mg de dose de carga e 300mg de dose de manutenção12,13. Depois, porque as variantes genéticas do CYP2C19 explicam apenas 12% da variabilidade da resposta ao clopidogrel14; no estudo de Teixeira et al., este facto pode ter contribuído para a ausência de impacto do genótipo nos resultados dos testes de função plaquetária.
O futuro está certamente nos novos inibidores dos recetores P2Y12, nomeadamente o prasugrel e o ticagrelor. Estes fármacos são mais eficazes do que o clopidogrel, mesmo quando administrado em doses superiores às recomendadas15. No estudo TRITON-TIMI38, em indivíduos com ICP planeada no contexto de SCA, o prasugrel reduziu em 19% a incidência de eventos vasculares graves mas aumentou o risco de hemorragia major, por comparação com o clopidogrel; a relação risco/benefício foi favorável ao prasugrel, exceto em doentes com antecedentes de acidente vascular cerebral ou acidente isquémico transitório16. No estudo PLATO, em indivíduos com ICP primária planeada ou SCA sem elevação do segmento ST, o ticagrelor reduziu em 16% a incidência de eventos vasculares graves e aumentou o risco de hemorragia major, por comparação com o clopidogrel, mas não aumentou o de hemorragia relacionada com cirurgia coronária17. Destes novos fármacos espera-se uma redução efetiva do elevado risco trombótico das SCA e um contributo significativo para acelerar o declínio da mortalidade por doença cardíaca isquémica.
Conflito de interessesO autor declara não haver conflito de interesses.