Em idade pediátrica a prevalência da hipertensão arterial (HTA) tem aumentado progressivamente, sendo a obesidade uma das responsáveis. Apesar disso, a etiologia dominante nesta faixa etária é a patologia renal e/ou a cardiovascular. A monitorização ambulatória de pressão arterial (MAPA) é o método de eleição para o diagnóstico de HTA, especialmente em crianças com risco cardiovascular elevado. O seu uso está limitado a crianças a partir dos cinco anos. A seleção do tamanho da braçadeira é o ponto chave na obtenção de leituras corretas da tensão arterial (TA).
O MAPA tem como principal indicação a confirmação do diagnóstico de HTA. Também permite diagnosticar hipertensão da bata branca (que pode representar um estádio intermédio entre a fase normotensa e a hipertensão), ou hipertensão mascarada, associada a progressão para hipertensão mantida e HVE. As crianças com HTA noturna isolada devem ser consideradas como portadoras de hipertensão mascarada. A carga tensional é definida como a percentagem de medições válidas acima do p95 para a idade, sexo e estatura, sendo que valores superiores a 25‐30% são patológicos e superiores a 50% são preditivos de hipertrofia ventricular esquerda (HVE). O MAPA correlaciona‐se com lesão de órgão alvo, nomeadamente com a HVE e a lesão renal. É útil na diferenciação da hipertensão secundária, já que estas crianças manifestam maiores cargas tensionais e menor dipping nocturno, e na confirmação da resposta à terapêutica.
Assim, o MAPA permite o diagnóstico e a classificação da HTA, fornece informação prognóstica cardiovascular e identifica doentes com fenótipos intermédios de HTA.
The prevalence of high blood pressure (BP) at pediatric age has increased progressively, one of the causes of which is obesity. However, the dominant etiology in this age group is renal and/or cardiovascular pathology. Ambulatory blood pressure monitoring (ABPM) is the method of choice for the diagnosis of hypertension, especially in children at high cardiovascular risk. Its use is limited to children from five years of age. Choosing appropriate cuff size is key to obtaining correct blood pressure.
The main indication for ABPM is to confirm the diagnosis of hypertension. It also allows the diagnosis of white coat hypertension (which may represent an intermediate stage between the normotensive phase and hypertension), or masked hypertension, associated with progression to sustained hypertension and left ventricular hypertrophy (LVH). Children with isolated nocturnal hypertension should be considered as having masked hypertension.
BP load is defined as the percentage of valid measurements above the 95th percentile for age, gender, and height. Values above 25‐30% are pathological and those above 50% are predictive of LVH. ABPM correlates with target organ damage, particularly LVH and renal damage. It is useful in the differentiation of secondary hypertension, since these children show higher BP load and less nocturnal dipping, and confirmation of response to therapy. Thus ABPM allows the diagnosis and classification of hypertension, provides cardiovascular prognostic information and identifies patients with intermediate phenotypes of hypertension.
Globalmente, um em cada quatro adultos é hipertenso. Em idade pediátrica a prevalência da hipertensão arterial (HTA) tem aumentado progressivamente1–4, particularmente em países desenvolvidos5. Dados recentes mostram prevalências muito próximas dos 4%, com a pré‐hipertensão (pré‐HTA) a atingir os 10%2. Em Portugal, Maldonado et al. encontraram, com base numa análise que incluiu 5381 crianças, uma prevalência de 12,8%6.
A obesidade tem sido responsável por uma alteração no padrão da distribuição da tensão arterial (TA), nomeadamente um aumento em crianças e adolescentes1,5. As implicações da adiposidade mantida durante a infância, e implicitamente, a HTA, traduzem um aumento da prevalência da HTA e as suas complicações, na idade adulta3,7–9. A adiposidade é o fator de risco cardiovascular que maior relação tem com o aumento da TA. Índices de massa corporal mais elevados aumentam a taxa de progressão de pré‐HTA para HTA10. Apesar disso, a etiologia ainda dominante na faixa etária pediátrica é a patologia renal e/ou a cardiovascular7.
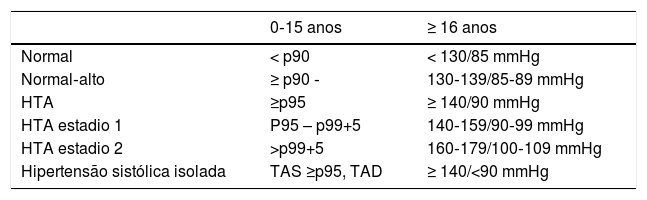
Definição de hipertensão arterialA definição da HTA nas crianças tem sofrido alterações substanciais ao longo das últimas décadas8. Em 2016 a Sociedade Europeia de Hipertensão elaborou recomendações4 onde se definem valores normais de TA em repouso (Tabela 1). Os valores de normalidade para os adolescentes com idade igual ou superior aos 16 anos foram revistos, sendo consensual entre os autores que para estes jovens a TA não deve ser baseada nos percentis mas sim nos valores absolutos utilizados para os adultos.
Valores normais da tensão arterial em crianças
| 0‐15 anos | ≥ 16 anos | |
|---|---|---|
| Normal | < p90 | < 130/85 mmHg |
| Normal‐alto | ≥ p90 ‐ | 130‐139/85‐89 mmHg |
| HTA | ≥p95 | ≥ 140/90 mmHg |
| HTA estadio 1 | P95 – p99+5 | 140‐159/90‐99 mmHg |
| HTA estadio 2 | >p99+5 | 160‐179/100‐109 mmHg |
| Hipertensão sistólica isolada | TAS ≥p95, TAD | ≥ 140/<90 mmHg |
p: percentil; HTA: hipertensão arterial; TAD: tensão arterial diastólica; TAS: tensão arterial sistólica.
A HTA é definida como TA sistólica (TAS) e/ou TA diastólica (TAD) superior ou igual ao percentil 95, avaliada em três ou mais ocasiões separadas2–4,11.
Lurbe et al4 realçam também a importância clínica da hipertensão sistólica isolada (HSI), cujo significado clínico ainda está em debate. A HSI é a forma mais prevalente da elevação da pressão arterial no adulto acima dos 50 anos de idade e a sua etiologia é multifatorial.
A HTA neonatal é definida como TAS ≥p95 para o sexo, para a idade gestacional e a idade pós‐natal. A sua incidência é baixa, entre 0,2‐3%, e a cateterização umbilical um fator de risco importante12. Tem sido sublinhada a importância dos eventos intrauterinos no desenvolvimento de doença cardiometabólica na vida adulta4. O período imediatamente antes e imediatamente depois do nascimento é um período sensível em que múltiplas interações entre os parâmetros hemodinâmicos e metabólicos contribuem para esse risco4. Lesão de órgão‐alvo (LOA) tem sido descrita em hipertensão neonatal persistente13.
O peso de nascimento está associado à TA ambulatória, com vários estudos a mostrarem uma relação inversa com a TAS diurna1,2. As crianças prematuras com restrição de crescimento intrauterino mostram uma TA noturna mais elevada na infância e adolescência2,10. Nestes contextos de risco preconiza‐se a monitorização da TA em idades mais precoces13, estando recomendada a sua avaliação regular em todas as crianças a partir dos três anos de idade.
Métodos de medição da tensão arterialMedição da tensão arterial em consultório, medições ocasionais em ambulatório ou monitorização ambulatória?A medição da TA no consultório é o primeiro passo na identificação de crianças com suspeita de HTA2. No entanto, os valores de TA estão sujeitos a variações dinâmicas, devido a uma interação de fatores neuro‐hormonais, comportamentais e ambientais9. Durante o período de vigília, os valores são superiores em cerca de 10% aos obtidos durante o sono. Uma determinação casual de TA reflete apenas um valor pontual de uma variável circadiana7,14. Quando se mede a TA em condições do nosso quotidiano, e não num ambiente artificial de consultório, consegue‐se uma avaliação muito mais fidedigna da TA4.
As medições ocasionais em ambulatório, ou self‐measured, são outra opção de diagnóstico muito utilizada em adulto. Nas crianças, no entanto, apresenta duas grandes limitações: a falta de dispositivos validados para a idade pediátrica e a falta de tabelas normativas para medições ocasionais em ambulatório em idade pediátrica2.
A monitorização ambulatória de pressão arterial (MAPA) tem um papel bem estabelecido na avaliação e tratamento da HTA em adultos (incluindo idosos e grávidas15) mas só mais recentemente (a primeira descrição foi no início da década de 9016) começou a ser aplicado em crianças2,17, tendo‐se tornado, nos dias de hoje, o método de eleição para o diagnóstico e monitorização terapêutica da TA também nesta faixa etária3,8,9,14,16,18, especialmente em crianças com risco cardiovascular elevado19. Em 2008 foram publicados os primeiros consensos para a realização e interpretação do MAPA em idade pediátrica1 e em 2014 foi feita uma atualização ao documento original10.
Apesar das medições ocasionais em ambulatório terem um valor superior e mais consistente quando comparadas com a avaliação da TA em consultório3,14, a sua sensibilidade diagnóstica é de apenas 81%, não estando recomendado este método como alternativa ao MAPA1,9,20.
Monitorização ambulatória da TA ‐ MétodosEquipamentoApesar de muitas das recomendações para a realização de MAPA no adulto serem aplicáveis em crianças, existem diferenças importantes nesta faixa etária1.
O equipamento deve ser leve e robusto, para tolerar movimentos sem que isso origine grandes erros de leitura1,18. Os doentes e os seus pais devem compreender o funcionamento do aparelho e da importância em manter o braço imobilizado durante a leitura da TA1.
A seleção da braçadeira é o ponto chave na obtenção de leituras corretas da TA. A sua largura deve corresponder a 40% e o comprimento a 80% da circunferência do antebraço1,3,18, medido num ponto equidistante do acrómio ao olecrânio. Esta deve ser aplicada no braço não dominante para evitar interferência com a atividade escolar, exceto se contraindicado (ex: fístula arteriovenosa)1,10. Se existir uma discrepância significativa entre os dois membros, deve ser colocada no braço com valor de TA superior10.
Existem duas técnicas de deteção da TA: oscilométrica e auscultatória1. Apresar das limitações conhecidas do método oscilométrico, esta é a técnica mais utilizada na maioria dos Centros, sendo, também, a técnica utilizada na obtenção das tabelas normativas1,3,18. As vantagens principais são o menor número de artefactos obtidos e a sua utilização mais fácil.
IdadeApesar de vários estudos incluírem, com sucesso, crianças com idades inferiores, o uso rotineiro do MAPA está limitado a crianças com idades iguais ou superiores a cinco anos1.
A percentagem de medições válidas aumenta de 87,5% em idades mais precoces para 92,7% nas crianças mais velhas. Estes resultados relacionam‐se com o facto das crianças mais velhas e dos adolescentes colaborarem na correta realização das medições16.
Frequência das mediçõesO software está programado para registar e gravar a TA a cada 15‐20 minutos durante as 24 horas1. No entanto, os protocolos variam desde 15 a 20 minutos no período diurno/vigília e desde 20‐30 minutos no período noturno/sono10. O mais utilizado consiste em medições a cada 20 minutos durante o dia e a cada 30 minutos durante o sono1.
A forma mais adequada de definir os períodos de sono e vigília é através do registo pelo doente no diário da hora de levantar e acordar8.
A maioria dos autores considera o mínimo de 1‐2 leituras/hora como critério para um exame interpretável1,9,10. Para se obter um número suficiente de leituras válidas são necessárias pelos menos 40 a 50 leituras nas 24 horas e 65 a 75% de todas as leituras possíveis (dependendo do protocolo utilizado)1. A ausência de leituras válidas por períodos superiores a duas horas também compromete a qualidade do exame10.
Atividade físicaUm dado importante na interpretação do MAPA é como dividir o registo em período diurno e noturno. Na maioria das vezes é usado, para esse fim, o registo no diário da hora de deitar e de acordar1.
Quanto à atividade física, a maioria dos especialistas recomenda que, durante a realização do MAPA, as crianças mantenham as suas atividades desportivas, exceto desportos de contacto e atividades físicas vigorosas1. O MAPA também é incompatível com desportos aquáticos7. No momento da insuflação as crianças devem ser instruídas a parar de se mexer e falar, mantendo o braço quieto com o braçal ao nível do coração21.
DiárioÉ dado às crianças e aos seus progenitores a tarefa de preencher um diário, onde deve constar, obrigatoriamente, a hora de deitar e de acordar, sestas, bem como a atividade física desenvolvida ao longo do dia, eventos que possam influenciar a TA (situações de stress,…) e horário de administração de medicação1,10.
Também é importante referir sintomas como tonturas, visto que cerca de 91% das crianças com síncope demonstram hipotensão postural no MAPA10.
Interpretação do MAPAValores que estejam fora dos limites seguintes devem ser excluidos10,18:
- •
TAS entre 60‐220mmHg
- •
TAD entre 35‐120mmHg
- •
Frequência cardíaca entre 40‐180 batimentos por minuto
- •
Pressão de pulso entre 40 e 120mmHg
A TA média (TAM), sistólica e diastólica, é calculada pelo software de análise, que nos dá o valor das 24 horas e, com base no registo da hora de deitar e levantar, a TAM diurna e nocturna1,10. Posteriormente os valores obtidos são comparados com os valores normativos para a interpretação do exame1. Preferencialmente devem ser usadas as tabelas em função da estatura, exceto em crianças com menos de 120cm de estatura, em que é necessário usar as tabelas em função da idade9.
Os valores de referência provêm do German Working Group on Paediatric Hypertension, publicados em 2002. Algumas limitações incluem o facto de só incluir crianças de raça caucasiana e da Europa Central, ter uma amostra pouco significativa de crianças com estatura inferior a 140cm e, principalmente, uma falta de variabilidade na TAD. São, por isso, considerados por muitos autores como provavelmente não representativos da TAD ambulatória normal de todos os doentes pediátricos10.
É importante referir que não está indicada a interpretação dos valores da TA obtidos no MAPA relativamente aos valores de TA ocasionais1,9, visto que os do MAPA tendem a ser mais elevados do que os obtidos em medições ocasionais9,10.
Carga TensionalA carga tensional (BP load) é definida como a percentagem de medições válidas acima do p95 para a idade, sexo e estatura1,8,18. Tal como a TAM, é definida nas 24 horas e nos períodos diurno e nocturno1.
Cargas tensionais (CT) superiores a 25‐30% são consideradas patológicas1,2 e superiores a 50% são preditivas de hipertrofia ventricular esquerda (HVE)8,18.
Para classificar a TA são utilizados em combinação a TAM e a CT (Tabela 2)1,8,10.
Interpretação do MAPA e classificação da HTA
| TA consultório | TAM ambulatória | Carga tensional | |
|---|---|---|---|
| Normotenso | ≤ p90 | < p95 | < 25 |
| HBB | ≥ p95 | < p95 | < 25 |
| Pré‐HTA | ≥ p90 ou > 120/80 mmHg | < p95 | ≥ 25 |
| HM | < p95 | > p95 | ≥ 25 |
| HTA estadio 1 | > p95 ‐ | < p95 | 25‐50 |
| HTA estadio 2 | ≥P99+5 | ≥P95 | 25‐50 |
| HTA estadio 3 | ≥p99+5 | ≥ p95 | > 50 |
HBB: hipertensão da bata branca; HM: hipertensão mascarada; HTA: hipertensão arterial; p: percentil; TA: tensão arterial; TAM: tensão arterial média.
O dipping refere‐se à redução fisiológica da TA durante o sono, sendo normal um declínio ≥ 10% na TAM sistólica e na TAM diastólica durante este período1,8,9,17,18.
O MAPA é o único método para detetar HTA noturna, não se podendo estimar o seu valor por medições isoladas em casa ou em meio hospitalar22.
Uma diminuição inferior a 10% ou a sua ausência (padrão não‐dipper) correlaciona‐se com maior probabilidade de LOA e pior prognóstico cardiovascular7,9,17,23. Este padrão também seria o de esperar em situações de estímulo adrenérgico mantido, como seria o caso na patologia da glândula suprarrenal.
Variabilidade da TAA atividade do sistema regulador da TA funciona em função das alterações fisiológicas e psicológicas decorrentes durante o dia1.
O MAPA é útil também na avaliação da variabilidade da TA, que tem valor prognóstico. Está aumentado em crianças obesas e está relacionada com um aumento da ativação do sistema nervoso simpático. Nos adultos está também relacionada com o desenvolvimento de HVE1.
Indicações do MAPAO MAPA tem como principal indicação a confirmação do diagnóstico de HTA, quer seja verdadeira HTA, quer seja hipertensão da bata branca (HBB) ou hipertensão mascarada (HM)17.
As recomendações para MAPA estão discriminadas na Tabela 33,4.
Indicações para realização de MAPA
| Durante o processo de diagnóstico |
| Confirmar o diagnóstico de HTA antes de iniciar terapêutica hipertensiva |
| LOA e TA normal no consultório |
| Diabetes Mellitus tipo 1 e 2 |
| Doença renal crónica |
| Transplantados renais, hepáticos ou cardíacos |
| Obesidade severa |
| Resposta hipertensiva na prova de esforço |
| Durante tratamento com fármacos antihipertensivos |
| Avaliação de HTA refratária |
| Avaliar o controlo da TA em crianças com LOA |
| Sintomas de hipotensão |
| Outras situações clínicas |
| Disfunção autonómica |
| Suspeita de tumor secretor de catecolaminas |
HTA: hipertensão arterial; LOA: lesão de órgão‐alvo; TA: tensão arterial.
1 – Hipertensão da bata branca
Uma das mais importantes indicações do MAPA é excluir HBB7,9,11.
A HBB é definida como valores tensionais ≥p95 no consultório mas totalmente normais (TA média1. Esta variabilidade elevada da TA é transitória e induzida pelo stress associado ao exame médico2, sendo tanto mais marcada quanto menor a idade da criança (principalmente em idades inferiores a 12 anos)1,18 e maior o IMC2.
A sua incidência varia entre 22‐40%, dependendo das séries1,2,4,18, semelhante ao valor encontrado nos adultos16.
A probabilidade de um valor de TA elevado no consultório se tratar de HBB é inversamente proporcional ao valor absoluto de TA: se superior a 10% acima do p95, muito provavelmente trata‐se de uma verdadeira HTA1.
A HBB poderá não ser inteiramente benigna2. A variabilidade aumenta com o aumento da TA média e está associada a LOA (sistema cardiovascular, rim, sistema nervoso central e retina3)10.
Vários estudos mostram que, apesar destas crianças terem valores de massa ventricular esquerda (MVE) normais, estes são superiores aos dos grupos controlos, sendo necessário um seguimento destes doentes. Outras formas de LOA, como disfunção endotelial e aumento da espessura da camada íntima‐média da artéria carótida, estão associadas a HBB1. De facto, a HBB pode representar um estadio intermédio entre a fase normotensa e a HTA10, encontrando‐se na literatura vários trabalhos que sugerem que estas crianças deverão ser tratadas como pré‐hipertensivas17.
2 – Hipertensão mascarada
O MAPA também pode desmascarar a HTA, em situações de normais medições de TA em consultório mas valores elevados em ambulatório1,2,21. Esta condição clínica, cuja etiologia não está ainda totalmente esclarecida22, está associada, na criança, a progressão para HTA mantida e HVE17, similar a crianças com HTA confirmada em medições em ambulatório22.
Levanta‐se a suspeita de HM quando há relatos de valores elevados em medições feitas em ambulatório ou nos cuidados de Saúde Primários, ou quando a presença de HVE é inconsistente com os valores de TA obtidos no consultório1,2,10.
Uma resposta tensional exagerada na prova de esforço, que tem sido observada em crianças com HBB, pode ser uma manifestação de HM, estando recomendada a realização de MAPA. Estudos longitudinais mostram que a TAS em exercício está associada, independentemente da TAS em repouso ou outros fatores de risco cardiovasculares, à TAS em repouso futura4.
A prevalência da HM não está claramente definida, variando entre os 5,7‐15%1,3,4,9,10,17. É mais comum em crianças obesas23, especialmente nas que apresentam um padrão não‐dipper10. Ocorre também noutras patologias, tais como diabetes mellitus, miocardiopatia, hipertiroidismo7,17 ou apneia obstrutiva do sono9.
As crianças com HTA noturna isolada devem ser consideradas como portadoras de HM, devendo ser atribuída a mesma importância que à HTA diurna. A incidência é mais elevada em crianças transplantadas (38%) ou com doença renal crónica, parecendo o transplante renal ser um fator de risco major para HM9,23. Outros fatores de risco são uma dieta hipersalina ou hábitos de vida sedentários23.
3 – Pré‐hipertensão
Atualmente a pré‐HTA é definida como uma TA ≥p90 ou >120/80mmHg11 avaliada no consultório ou TA média ambulatória10.
A pré‐HTA é reconhecida como uma condição que requer uma avaliação e um seguimento regular, pelo risco superior de progressão para HTA mantida10.
Nos doentes com pré‐HTA, o MAPA mostra alterações intermédias entre o normotenso e o verdadeiro hipertenso10. É também particularmente útil na estratificação do risco de LOA, visto que mesmo nos casos de TA média normal, uma variabilidade aumentada está associada a LOA em adultos1.
Adolescentes com pré‐HTA têm, quando comparado com controlos normotensos, valores de MVE superiores, taxas de filtração glomerular inferior, proteinúria, bem como uma espessura da camada íntima‐média da artéria carótida mais elevada10.
4 – Avaliação do risco de lesão de órgão alvo
A HVE, espessamento e rigidez de grandes artérias e excreção urinária de albumina são os marcadores mais facilmente avaliáveis de LOA3. Nas crianças e adolescentes, a HVE mantém‐se até à data a mais e melhor documentada forma de LOA causada por HTA3. A prevalência de HVE em crianças com HTA varia entre os 8‐41%, dependendo dos critérios usados para definir HTA e MVE, com os estudos que utilizam os intervalos de referência específicos para a idade a mostrar prevalências superiores4,24.
A lesão renal é raramente observada em crianças com HTA essencial, mas estes doentes têm valores mais elevados de albuminúria. A severidade da albuminúria correlaciona‐se com a HVE4.
O MAPA correlaciona‐se melhor com LOA20, nomeadamente com a MVE, do que as avaliações da TA em consultório, principalmente a TAS noturna e a CT1. É também superior a correlação com a lesão renal (albuminúria). A relação albumina/creatinina relaciona‐se fortemente com a variabilidade da TAD1.
Valores mais elevados da TAS aos 12 anos estão relacionados com espessamento da íntima‐média da carótida na idade adulta, que se correlaciona, por sua vez, com elevado risco de desenvolvimento de aterosclerose em idades mais avançadas3,4. Alterações da função vascular também ocorrem mais frequentemente em crianças com valores mais elevados de TA3,10.
5 – Avaliação da HTA secundária
A HTA secundária é mais frequente nas crianças do que nos adultos3. É fortemente sugestivo de HTA secundária: idades muito jovens, crianças com patologia sistémica ou situações de HTA estadio 21. Uma causa secundária de HTA está inversamente relacionada com a idade da criança e diretamente relacionada com o grau de elevação da TA3.
O MAPA é útil nessa diferenciação, visto que crianças com HTA secundária manifestam maiores CT sistólicas noturnas, maiores CT diurnas sistólicas e diastólicas, bem como menor dipping nocturno1,17.
6 – Avaliar a eficácia da terapêutica anti‐hipertensiva
Este exame é útil na confirmação da resposta à terapêutica (HTA não controlada23), especialmente naqueles com HTA noturna isolada17, na HTA secundária10, bem como na HTA aparentemente resistente à medicação ou em casos em que se suspeita de sintomas de hipotensão secundária à medicação1,14,17.
O MAPA é vantajoso também na identificação de períodos de HTA associados a perda de eficácia da medicação, podendo‐se otimizar o timing da medicação e adequar ao perfil circadiano da HTA17.
7 – Caracterizar o perfil tensional em crianças com doença crónica que pode cursar com HTA
A HTA é comum em crianças e adolescentes com doença renal crónica20. Tem uma prevalência muito superior em crianças em diálise, devendo‐se 40% da mortalidade destas crianças a causas cardiovasculares20.
O fenómeno não‐dipper em doentes hemodialisados é um fator preditor independente de mau prognóstico cardiovascular20.
Visto os valores de referência terem sido obtidos em crianças saudáveis, questiona‐se a sua aplicabilidade em crianças com patologia crónica subjacente, como a patologia renal, e ainda quais serão os valores ideais de pressão arterial na criança com risco hipertensivo7.
Alguns autores defendem que, na criança com nefropatia crónica, a TA deve ser mantida abaixo do p50 para a idade e sexo. A HTA, quando presente, é um fator determinante de progressão para insuficiência renal, assumindo o tratamento precoce um carácter protetor e preventivo da necessidade de terapêutica de substituição (diálise, transplante), conferindo mais e melhor qualidade de vida7.
A HTA noturna isolada ocorre frequentemente em crianças transplantadas de órgão sólido, em 22‐41% dos doentes, com vários estudos a demonstrar, inclusive, ser o tipo predominante de HTA nestes doentes23. A etiologia é multifatorial, sendo o tratamento com corticosteroides, a retenção de sódio, a rejeição crónica ou a estenose da artéria renal transplantada, as causas principais23.
8 – Fatores de risco cardiovasculares
A adiposidade e resistência à insulina têm sido correlacionadas com uma prevalência superior do fenómeno non‐dipper, bem como um exagerado consumo de sal1.
Em crianças com diabetes mellitus tipo 2 foram evidenciados valores tensionais diurnos e noturnos anormalmente elevados, com reduzido dipping. Estas alterações podem estar associadas a lesões vasculares sub‐clínicas7 e a nefropatia, podendo ser um marcador precoce de deterioração renal1,23.
Na displasia multiquística renal unilateral, o MAPA reveste‐se de especial interesse na deteção precoce de TA elevada, dado o risco de lesões secundárias no rim contra‐lateral7.
Na apneia obstrutiva do sono observa‐se uma variabilidade aumentada da TA no período diurno, bem como a ausência de dipper noturno em 68,7% dos doentes1,17,21.
Valores aumentados de TAM no MAPA são observados nas crianças sedentárias, nas submetidas a stress psicossocial e nas medicadas com estimulantes, como por exemplo na perturbação de hiperatividade e défice de atenção1.
ContraindicaçõesAs contraindicações para a realização do MAPA são1,18:
- •
Distúrbios de coagulação.
- •
Alterações de ritmo cardíaco (ex: fibrilhação auricular).
- •
Alergias conhecidas a componentes do dispositivo.
Apesar de complicações graves, como trombose venosa, não estarem descritas em crianças, é frequente a descrição de distúrbios ligeiros do sono1, petéquias ou equimoses18.
ConclusõesA prevalência de HTA em crianças e adolescentes está a aumentar a nível mundial, em grande medida pelo aumento da adiposidade. Diagnosticar atempadamente a HTA em crianças tem o potencial de reduzir o risco de doenças cardiovasculares futuras5.
O MAPA permite o diagnóstico e a classificação da HTA, bem como fornece informação prognóstica cardiovascular20. Permite também identificar doentes com HBB ou HM, fenótipos intermédios de HTA22.