A implementação de sistemas integrados de resposta emergente ao doente com acidente vascular cerebral agudo contribuem para a redução da sua morbimortalidade. Descreve‐se o processo de implementação de um sistema regional que assegura resposta a cerca de 3,7 milhões de cidadãos e os seus principais resultados iniciais.
MétodosRealiza‐se uma análise descritiva do processo de implementação do sistema regional e uma análise retrospetiva dos parâmetros avaliados. Os parâmetros analisados foram: evolução do número de doentes com suspeita de acidente vascular cerebral orientados pelo sistema de emergência médica pré‐hospitalar; número de trombólises realizadas; evolução anual do número de trombólises realizadas; tempo porta‐agulha; avaliação funcional aos três meses pós‐acidente vascular cerebral.
ResultadosA implementação do sistema regional integrado de resposta emergente ao doente com acidente vascular cerebral agudo iniciou‐se a 1 de novembro de 2005 e ficou concluído em dezembro de 2009, com 11 unidades de saúde. Foram orientados pelo sistema de emergência médica pré‐hospitalar 3574 doentes. A trombólise endovenosa foi realizada em 1142 doentes. A percentagem de doentes submetidos a trombólise aumentou durante o período, com um valor máximo de 16%. A mediana do tempo porta‐agulha foi de 62 minutos em 2009. A recuperação funcional aos três meses foi total ou quase total em 50% dos casos.
ConclusõesO sistema regional de resposta emergente ao doente com acidente vascular cerebral agudo implementado na região Norte traduziu‐se em ganhos em saúde, com progressivo maior acesso dos doentes a técnicas eficazes de tratamento e uma melhoria progressiva da equidade do sistema, contribuindo para a redução da mortalidade por doença cerebrovascular verificada no país no período em apreço. Os resultados alcançados, que podem ser favoravelmente comparados com outros internacionais, corroboram a estratégia adotada.
Implementing integrated systems for emergency care of patients with acute ischemic stroke helps reduce morbidity and mortality. We describe the process of organizing and implementing a regional system to cover around 3.7 million people and its main initial results.
MethodsWe performed a descriptive analysis of the implementation process and a retrospective analysis of the following parameters: number of patients prenotified by the pre‐hospital system; number of times thrombolysis was performed; door‐to‐needle time; and functional assessment three months after stroke.
ResultsThe implementation process started in November 2005 and ended in December 2009, and included 11 health centers. There were 3574 prenotifications from the prehospital system. Thrombolysis was performed in 1142 patients. The percentage of patients receiving thrombolysis rose during the study period, with a maximum of 16%. Median door‐to‐needle time was 62 min in 2009. Functional recovery three months after stroke was total or near total in 50% of patients.
ConclusionsThe regional system implemented for emergency care of patients with acute ischemic stroke has led to health gains, with progressive improvements in patients’ access to thrombolysis, and to greater equity in the health care system, thus helping to reduce mortality from cerebrovascular disease in Portugal. Our results, which are comparable with those of international studies, support the strategy adopted for implementation of this system.
A morbimortalidade por acidente vascular cerebral (AVC) continua a ser muito elevada1–3. A organização e implementação de sistemas locais, regionais ou nacionais de resposta integrada emergente ao AVC, que incluam a divulgação de sinais de AVC, triagem telefónica de emergência, meios de emergência pré‐hospitalar que realizam uma rápida estabilização inicial e transporte dos utentes, uma política de bypass a unidades de saúde sem capacidade de resposta específica para o AVC agudo, a implementação de um protocolo de identificação precoce do doente com AVC agudo no momento da triagem hospitalar, a constituição de equipas intra‐hospitalares de urgência para avaliação e eventual tratamento dos casos admitidos, a criação de protocolos clínicos de avaliação e tratamento, bem como a existência de corredores prioritários para acesso destes doentes a imagiologia, exames laboratoriais e, finalmente, a procedimentos de desobstrução vascular, são de extrema importância na melhoria do prognóstico destes doentes e constituem a melhor forma de modificar de forma global os resultados clínicos2–11.
Apresenta‐se a estratégia de implementação de um sistema regional, que abrange cerca de 3,7 milhões de habitantes e os principais resultados obtidos ao longo do período inicial do seu funcionamento.
MétodosOs autores fazem uma análise descritiva do processo de implementação de um sistema regional de resposta emergente prioritária ao doente com AVC («Via Verde do AVC»), desde o pré‐hospitalar ao intra‐hospitalar, que se iniciou em novembro de 2005, e uma análise retrospetiva dos parâmetros avaliados no período até 31 de dezembro de 2009. Os parâmetros analisados foram: evolução do número de doentes com suspeita de AVC orientados pelo sistema de emergência médica pré‐hospitalar nacional; número total de doentes com AVC e número de doentes com AVC isquémico tratados em cada uma das unidades de saúde envolvidas; número de trombólises realizadas; evolução anual do número de trombólises realizadas; tempo porta‐agulha (em minutos); avaliação funcional aos três meses pós‐AVC (escala de Rankin).
Considerou‐se que uma unidade de saúde estaria incluída no sistema quando cumpria os seguintes requisitos, cumulativamente: o sistema de emergência pré‐hospitalar estava informado da capacidade de receção e tratamento dos doentes com AVC agudo nessa unidade de saúde e possuía um contacto telefónico direto para a equipa médica de urgência da via verde do AVC; os profissionais da emergência médica pré‐hospitalar tinham recebido formação específica (sinais de alerta de AVC; critérios de inclusão e exclusão da Via Verde de AVC; associação entre tempo de evolução – e pior prognóstico; etc.); a unidade de saúde tinha uma equipa médica de urgência de via verde de AVC disponível 24 horas/dia, 365 dias/ano; a tomografia computorizada (TC) estava disponível 24 horas/dia, 365 dias/ano, com possibilidade de acesso a imagens e relatório; existia laboratório de trombose e hemóstase com capacidade de resposta 24 horas/dia, 365 dias/ano; havia possibilidade de administração imediata, quando indicado, sob monitorização, de fármacos fibrinolíticos; possuía camas de internamento dedicadas para doentes com AVC agudo; e estava implementado um sistema de registo, monitorização e auditoria local do sistema.
O processo de implementação do sistema regional de resposta integrada emergente ao doente com AVC agudo foi coordenado pela colaboração ativa entre a Administração Regional de Saúde do Norte IP e a Delegação Norte do Instituto Nacional de Emergência Médica (INEM) IP.
Os dados referentes à emergência médica pré‐hospitalar foram obtidos junto do INEM IP e os dados referentes às unidades de saúde e ao estado de avaliação funcional três meses pós‐AVC foram solicitados e obtidos por escrito junto das unidades de saúde onde os doentes foram admitidos e tratados.
ResultadosA implementação do sistema regional integrado de resposta emergente ao doente com AVC agudo iniciou‐se a 1 de novembro de 2005 e envolveu três unidades de saúde da região. Posteriormente, foi sendo progressivamente alargado, até que em dezembro de 2009 já incluía 11 unidades de saúde (Tabela 1).
Data de implementação da via verde de AVC em cada unidade de saúde
| Instituição | Data de início da atividade (Via Verde) |
| Centro Hospitalar de S. João | 1 de novembro 2005 |
| CH do Porto | 1 de novembro 2005 |
| CH Entre o Douro e Vouga | 1 de novembro 2005 |
| Hospital de Braga | 5 de fevereiro 2007 |
| CH Trás‐os‐Montes e Alto Douro | 14 de março 2007 |
| ULS Matosinhos | 1 de junho 2007 |
| CH VN Gaia/Espinho | 3 de março 2008 |
| ULS Nordeste | 19 de janeiro 2009 |
| Centro Hospitalar de Guimarães | 20 de abril 2009 |
| CH Tâmega e Sousa | 22 de junho 2009 |
| ULS Alto Minho | 2 de dezembro 2009 |
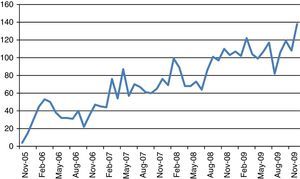
De notar que a evolução positiva do número de doentes encaminhados pelo INEM na Via Verde do AVC regional foi acompanhando a progressiva implementação de novas unidades de saúde com capacidade de resposta organizada para estes casos e o consequente aumento do acesso dos utentes a estes cuidados de saúde diferenciados (Figura 1). No total, durante os cerca de quatro anos em estudo, foram orientados pelo sistema de emergência médica pré‐hospitalar 3574 doentes com suspeita clínica de AVC agudo, dos quais 1311 (37%) no ultimo ano em análise (2009), o que demonstra o crescimento progressivo e sustentado desta atividade.
No período em questão foram diagnosticados e tratados nas unidades de saúde que integraram, progressivamente, o sistema regional 35 439 AVC, dos quais 16 242 isquémicos (46%) (Tabelas 2 e 3).
Evolução do número total de AVC tratados em cada uma das unidades de saúde que integraram o sistema regional
| Instituição | Total AVC tratados | ||||
| 2005 | 2006 | 2007 | 2008 | 2009 | |
| Centro Hospitalar S. João | 1238 | 1283 | 1402 | 1366 | 1469 |
| CH Porto | 722 | 802 | 719 | 667 | 736 |
| CH Entre o Douro e Vouga | 514 | 678 | 668 | 620 | 578 |
| Hospital Braga | 848 | 867 | 779 | ||
| CH Trás‐os‐Montes e Alto Douro | 497 | 507 | 466 | ||
| ULS Matosinhos | 260 | 455 | 456 | ||
| CH VN Gaia/Espinho | 655 | 746 | |||
| ULS Nordeste | 156 | ||||
| CH Alto Ave | 867 | ||||
| CH Tâmega e Sousa | 801 | ||||
| ULS Alto Minho | 735 | ||||
| Total | 4479 | 4769 | 9248 | 7145 | 9798 |
Número de AVC isquémicos tratados em cada unidade de saúde que integrou o sistema regional
| Instituição | Total AVC isquémicos | ||||
| 2005 | 2006 | 2007 | 2008 | 2009 | |
| Centro Hospitalar S. João | 932 | 954 | 1000 | 970 | 1081 |
| CH Porto | 427 | 493 | 412 | 427 | 433 |
| CH Entre o Douro e Vouga | 312 | 407 | 420 | 404 | 410 |
| Hospital Braga | 590 | 608 | 585 | ||
| CH Trás‐os‐Montes e Alto Douro | 396 | 401 | 466 | ||
| ULS Matosinhos | 196 | 329 | 346 | ||
| CH VN Gaia/Espinho | 548 | 641 | |||
| ULS Nordeste | 100 | ||||
| CH Alto Ave | 693 | ||||
| CH Tâmega e Sousa | 623 | ||||
| ULS Alto Minho | 638 | ||||
| Total | 1671 | 1854 | 3014 | 3687 | 6016 |
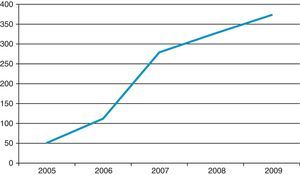
A trombólise endovenosa foi realizada em 1142 doentes, sendo que em 2006 apenas foi realizada em 112 doentes e em 2009 já foi possível realizá‐la em 373 doentes, verificando‐se um acréscimo de 333% (Figura 2).
Analisando a evolução da percentagem de trombólises realizadas nos doentes com AVC isquémicos admitidos em cada uma das unidades de saúde que foram, progressivamente, integrando o sistema, verifica‐se que há uma tendência geral de melhoria dessa percentagem, com um valor máximo de 16% verificado no Centro Hospitalar de Entre o Douro e Vouga. Repare‐se que o número de doentes com AVC isquémico de cada unidade de saúde diz respeito à totalidade do ano civil e algumas unidades só integraram o sistema nos finais de alguns desses anos, o que condiciona esta percentagem. Veja‐se, por exemplo, o caso da ULS de Alto Minho, que integrou o sistema em 2 de dezembro de 2009, não sendo por isso de estranhar que apenas 0,31% do total de doentes admitidos durante todo o ano de 2009, com diagnóstico de AVC isquémico, tenham sido submetidos a trombólise endovenosa. Se no ano de 2009 analisarmos apenas a percentagem média dos sete hospitais que no início do ano já estavam plenamente integrados no sistema, obtemos o valos de 8,75% de doentes com AVC isquémico submetidos a trombólise endovenosa. Em 2006 esse valor foi de 5,88% (Tabela 4).
Percentagem de trombólises realizadas em cada ano, por unidade de saúde, do total de AVC isquémicos tratados nessa unidade de saúde
| Trombólises endovenosas realizadas ‐ % dos AVC isquémicos | |||||
| Instituição | 2005 (%) | 2006 (%) | 2007 (%) | 2008 (%) | 2009 (%) |
| Centro Hospitalar S. João | 3,11 | 6,5 | 9,3 | 10,4 | 8,88 |
| CH Porto | 3,51 | 5,0 | 8,25 | 4,44 | 6,46 |
| CH Entre o Douro e Vouga | 2,24 | 6,14 | 14,52 | 15,84 | 14,15 |
| Hospital Braga | 8,30 | 9,53 | 8,89 | ||
| CH Trás‐os‐Montes e Alto Douro | 8,84 | 9,97 | 8,97 | ||
| ULS Matosinhos | 3,57 | 7,29 | 10,69 | ||
| CH VN Gaia/Espinho | 3,83 | 6,08 | |||
| ULS Nordeste | 6,0 | ||||
| CH Alto Ave | 1,44 | ||||
| CH Tâmega e Sousa | 1,60 | ||||
| ULS Alto Minho | 0,31 | ||||
A análise do tempo porta‐agulha da totalidade das unidades de saúde integradas no sistema mostra uma evolução positiva com redução dos seus tempos (medianas), na generalidade dos casos e uma mediana de 62 minutos no ano de 2009. Esse valor passa a 60 minutos se excluirmos uma unidade de saúde que teve um tempo porta‐agulha bastante diferente (112 minutos) do resto do grupo (Tabela 5).
Tempo Porta Agulha, medido entre a admissão e o início da trombólise (em minutos)
| Tempo Porta‐Agulha (minutos) | |||||
| Instituição | 2005 | 2006 | 2007 | 2008 | 2009 |
| Centro Hospitalar S. João | 103 | 83 | 77 | 72 | 65 |
| CH Porto | 66 | 58 | 53 | 63 | 73 |
| CH Entre‐o‐Douro e Vouga | 60 | 50 | 45 | 41 | 43 |
| Hospital Braga | ‐ | ‐ | 50 | 50 | 53 |
| CH Trás‐os‐Montes e Alto Douro | ‐ | ‐ | 85 | 90 | 87 |
| ULS Matosinhos | ‐ | ‐ | 60 | 60 | 60 |
| CH VN Gaia/Espinho | ‐ | ‐ | ‐ | 59 | 57 |
| ULS Nordeste | ‐ | ‐ | ‐ | ‐ | 60 |
| CH Alto Ave | ‐ | ‐ | ‐ | ‐ | 76 |
| CH Tâmega e Sousa | ‐ | ‐ | ‐ | ‐ | 112 |
| ULS Alto Minho | ‐ | ‐ | ‐ | ‐ | ‐ |
Foi efetuada a avaliação do grau de recuperação funcional/neurológica segundo a escala de Rankin aos três meses pós‐AVC e os resultados demonstram que cerca de 50% dos doentes submetidos a trombólise tem um Rankin três meses pós‐AVC de 0‐2, tendo a mortalidade sido de 11‐14% (Tabela 6).
Avaliação da recuperação funcional aos três meses (Rankin) pós‐AVC
| Instituição | Rankin aos três meses. Total no período (%)* | ||
| Classe 0‐2 | Classe 3‐5 | Classe 6 | |
| Centro Hospitalar de São João | 45 | 37 | 12 |
| CH Porto | 44 | 42 | 11 |
| CH Entre o Douro e Vouga | 52 | 28 | 16 |
| Hospital Braga | 59 | 26 | 15 |
| CH Trás‐os‐Montes e Alto Douro | 42 | 11 | 5 |
| ULS Matosinhos | 52 | 24 | 13 |
| CH VN Gaia/Espinho** | |||
| ULS Nordeste | 50 | 50 | 0 |
| CH Alto Ave** | |||
| CH Tâmega e Sousa** | |||
| ULS Alto Minho** | |||
A mortalidade por doença cerebrovascular em Portugal continua muito elevada, sendo a taxa de mortalidade padronizada por 100 000 habitantes uma das mais elevadas da Europa. Apesar disso, verificou‐se, nos últimos anos, uma redução importante desse indicador: a mortalidade por doença cerebrovascular no sexo masculino passou de 115 por 100 000 habitantes em 2004 para 69 por 100 000 habitantes em 2011. No sexo feminino passou de 90 para 54 por 100 000 habitantes, no mesmo período1.
Parte desta redução da mortalidade poderá estar relacionada com a implementação de sistemas regionais de resposta emergente ao doente com AVC, conforme citado em trabalhos recentes, semelhantes ao sistema implementado na região Norte do país, aqui descrito2–5,10,12.
A evidência científica demonstra que a implementação de um sistema de emergência médica pré‐hospitalar atento aos sinais e sintomas do AVC agudo, bem como para as necessidades específicas do seu tratamento emergente, consegue orientar os doentes para as unidades de saúde com capacidade para tratamento integral destes doentes e efetua a notificação prévia da sua chegada, reduz o tempo porta‐agulha e aumenta o número de doentes com acesso à trombólise endovenosa desobstrutiva. Com esta abordagem consegue‐se melhorar o prognóstico destes doentes e reduzir a sua mortalidade2–6,13,14. Os nossos dados corroboram estes factos, verificando‐se um aumento progressivo de doentes com acesso a esta terapêutica específica, à medida que foi sendo implementada capacidade de resposta para doentes com AVC agudo em mais unidades de saúde. A estratégia de implementação de capacidade de resposta regional que foi sendo prosseguida, em sentido centrífugo em relação aos grandes centros hospitalares, bem como o alargamento da janela terapêutica de três para 4,5 horas permitiu garantir a possibilidade de acesso de todos os cidadãos da região Norte, nomeadamente das zonas rurais, assegurando, desta forma, equidade no tratamento. Optou‐se pela capacitação e melhoria organizacional dos serviços de urgência classificados, previamente, como polivalentes e/ou médico‐cirúrgicos, uma vez que estes teriam maior capacidade instalada e maior facilidade para assegurar os recursos técnicos e humanos necessários à adequada abordagem diagnóstica e terapêutica destes doentes (TC 24 horas; apoio de neurologia; etc.).
Além deste fator, são ainda apontados como determinantes na implementação de sistemas regionais com este propósito a criação de equipas dedicadas ao doente com AVC agudo, disponíveis 24 horas por dia em cada uma das unidades de saúde que passam a integrar o sistema regional. Estas equipas ficam responsáveis pela avaliação inicial do doente encaminhado pelo sistema pré‐hospitalar, pela rapidez e assertividade da sua avaliação complementar, bem como pelo início da trombólise endovenosa, nos casos seleccionados15.
Trabalhos recentes, com dados dos Estados Unidos da América e da Europa, revelam que apenas 4‐10% dos doentes com AVC isquémico tiveram acesso a trombólise endovenosa. No Canadá esse valor era de 2% e na Austrália de 3%, em estudos publicados recentemente11,13,16. Os nossos dados encontram‐se, globalmente, dentro destes valores, com a maioria das unidades de saúde regionais integradas no sistema a registarem valores muito próximos do máximo desse intervalo e algumas, inclusive, a superarem‐no com regularidade. Poderão ter contribuído para estes bons resultados a maior disponibilidade de pontos de rede de via verde de AVC (unidades hospitalares), estrategicamente implementados na região Norte, que permitiu a inclusão de mais doentes dentro da janela terapêutica para a realização de fibrinólise (maior a probabilidade de tratamento), a notificação prévia do sistema de emergência pré‐hospitalar, a criação de sistemas específicos de identificação de doentes com AVC agudo na triagem inicial realizada nos serviços de urgência, a criação de equipas médicas dedicadas ao doente com AVC agudo disponíveis nos serviços de urgência e a definição de protocolos de orientação prioritária destes doentes dentro dos serviços de urgência, bem como na realização dos exames complementares de diagnóstico.
Um estudo recentemente divulgado, que envolve mais de 25 000 doentes de mais de 1000 unidades de saúde, no período de 2003‐2009, demonstra um tempo médio porta‐agulha de 78 minutos17. É, no entanto, uma recomendação em alguns países que esse tempo médio seja inferior a 60 minutos, uma vez que está demonstrado que existe uma associação negativa no prognóstico do doente entre o tempo que decorre entre o AVC agudo e o momento em que a trombólise é efetuada5,17. Alguns trabalhos definem um conjunto de recomendações para reduzir este tempo, nomeadamente a notificação prévia efetuada pelo sistema de emergência médica pré‐hospitalar, com ativação de equipas médicas dedicadas ao AVC agudo, protocolos específicos para triagem e encaminhamento prioritário destes doentes nos serviços de urgência, disponibilização imediata de acesso a tomografia axial computorizada ou ressonância magnética a estes doentes, rápido acesso ao agente trombolítico no serviço de urgência, monitorização e auditoria permanente do sistema, entre outras2–6,12,14,15. Os bons resultados do sistema implementado na região Norte dever‐se‐ão, eventualmente, ao facto de que a maioria destas recomendações foi, efetivamente, implementada. Importa ainda salientar que a criação deste sistema não implicou novos e onerosos investimentos, mas apenas divulgação de informação e formação de todos os intervenientes e melhorias organizacionais.
De realçar o esforço sério das instituições de saúde para a criação das condições para serem cumpridos os exigentes requisitos da via verde do AVC, bem como o empenho e a dedicação exemplar dos profissionais de saúde neste projeto pioneiro, condições indispensáveis para o seu sucesso.
ConclusãoO sistema regional de resposta emergente ao doente com AVC agudo implementado na região Norte, desde finais de 2005, traduziu‐se em ganhos em saúde, com progressivo maior acesso dos doentes a técnicas eficazes de tratamento e uma melhoria progressiva da equidade do sistema, contribuindo para a redução da mortalidade por doença cerebrovascular verificada em Portugal no período em apreço. A experiência corrobora ainda a importância da implementação da maioria das recomendações publicadas sobre este assunto, nomeadamente a notificação prévia efetuada pelo sistema de emergência médica pré‐hospitalar, a identificação precoce destes doentes na triagem dos serviços de urgência, a criação de equipas dedicadas e disponíveis nestes serviços para avaliar e tratar estes doentes e o acesso rápido a meios complementares de diagnóstico e ao tratamento trombolítico, em casos selecionados. Todas estas recomendações, corretamente implementadas e com ganhos comprovados em saúde, são, fundamentalmente, melhorias organizacionais, não se traduzindo nem exigindo acréscimos de investimento.
Membros do Grupo de AVC da Administração Regional de Saúde do NorteAssunção Tuna, Carla Ferreira, Elsa Azevedo, Franklim Ramos, João Paulo Gabriel, Manuel Sampaio Veiga, Maria Barros, Pedro Cunha, Ricardo Rego, Vitor Fagundes e Vitor Tedim Cruz, respectivamente do Centro Hospitalar do Porto, Hospital de Braga, Centro Hospitalar de São João, Unidade Local de Saúde do Alto Minho, Centro Hospitalar Trás‐os‐Montes e Alto Douro, Unidade Local de Saúde do Nordeste, Centro Hospitalar de Vila Nova de Gaia/Espinho, Centro Hospitalar de Guimarães, Unidade Local de Saúde de Matosinhos, Centro Hospitalar Tâmega e Sousa e Centro Hospitalar Entre‐o‐Douro e Vouga.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.