Apresenta-se um caso de insuficiência cardíaca aguda como manifestação inicial de doença de Graves, ilustrando-se as suas complicações cardiovasculares: fibrilhação auricular, hipertensão pulmonar e insuficiência cardíaca. O caso mostra como as complicações do hipertiroidismo são potencialmente reversíveis, analisando-se, assim, a importância da sua inclusão nas causas de hipertensão pulmonar não explicada.
We present a case of acute heart failure as the first manifestation of Graves’ disease. It illustrates some of its cardiovascular complications, particularly atrial fibrillation, pulmonary hypertension and heart failure. This case report highlights the importance of considering hyperthyroidism as a cause of idiopathic pulmonary hypertension, and demonstrates the potential reversibility of its complications.
Apresenta-se um caso clínico de insuficiência cardíaca (IC) aguda.
Mulher de 41 anos recorreu ao serviço de urgência por quadro de dispneia progressiva, classe iv da New York Heart Association (NYHA) à data de observação, e edema dos membros inferiores (MI) com cerca de uma semana de evolução. Negava febre, tosse, hemoptises, dor torácica, perda ponderal ou artralgias. Tratava-se de uma doente previamente saudável, agricultora, sem hábitos medicamentosos, tabágicos ou alcoólicos e sem viagens recentes.
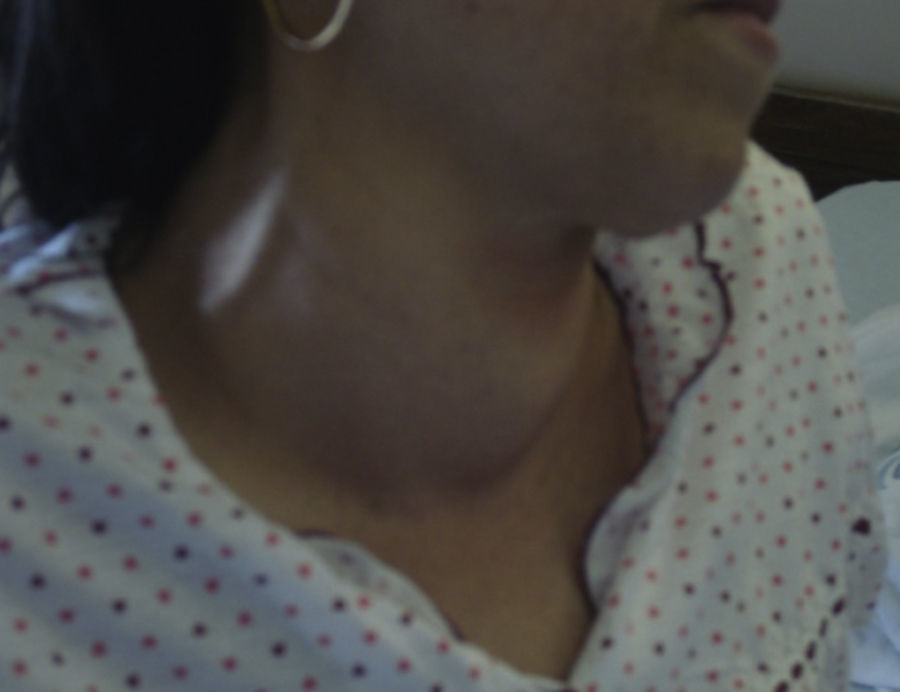
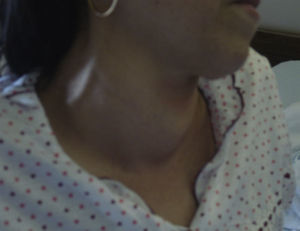
Na admissão, apresentava pulso irregular, 115 bpm, tensão arterial 147/86mmHg, apirexia e saturação periférica de oxigénio de 97% a ar ambiente. Ao exame objetivo, verificou-se pele sudorética e cabelos finos. Exoftalmia e tiroide difusamente aumentada com frémito, sem nódulos palpáveis (Figura 1).
Era visível turgescência venosa jugular a 45° de 8cm. Auscultação cardíaca sem sopros e pulmonar com crepitações bibasais. Apresentava hepatomegalia indolor de 2cm abaixo da grade costal e edemas bilaterais dos MI até ao joelho.
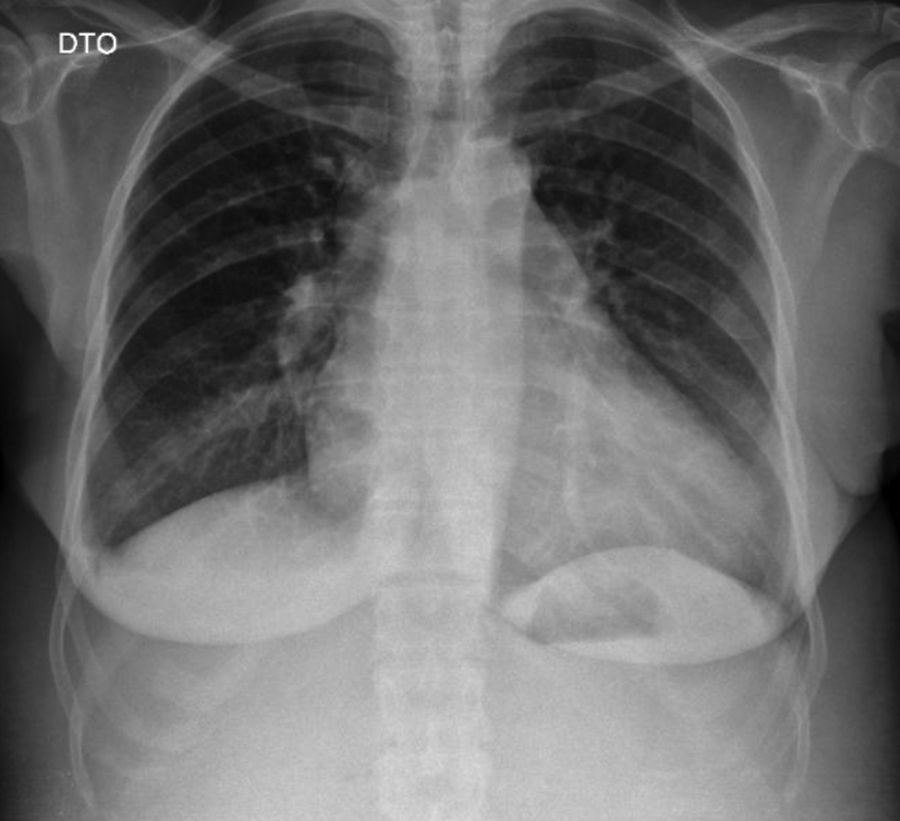
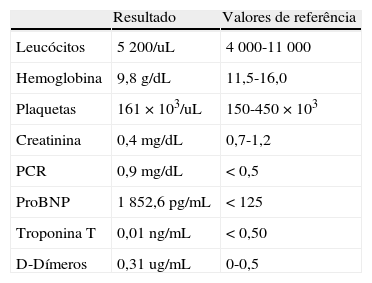
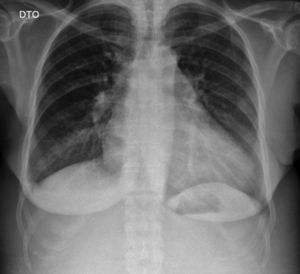
Da investigação inicial do quadro clínico, realça-se: analiticamente anemia, D-dímeros e marcadores de necrose miocárdica negativos, com aumento do pro-BNP (Tabela 1) e radiografia do tórax com aumento do índice cardiotorácico (Figura 2).
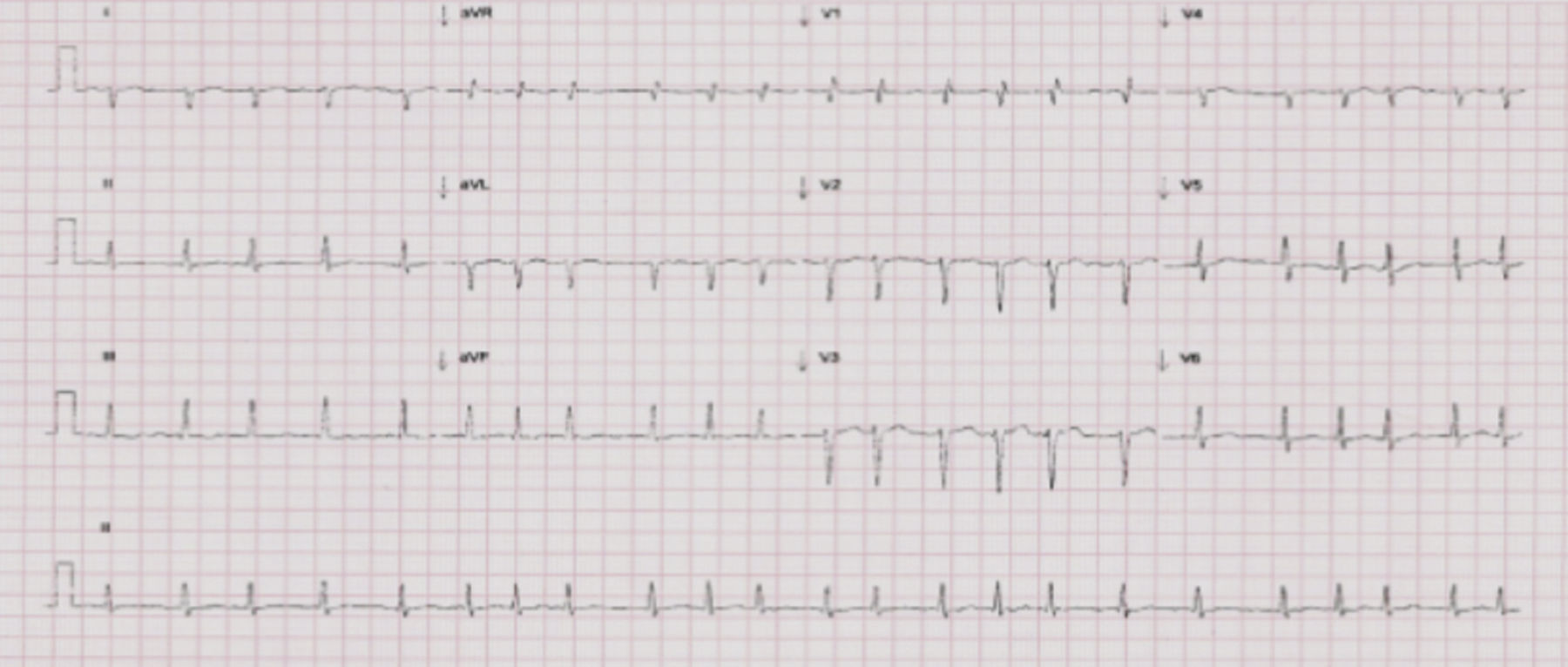
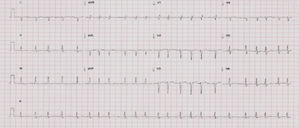
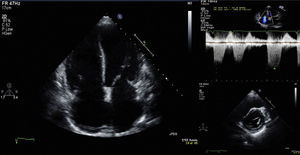
Assim, o quadro foi interpretado como insuficiência cardíaca aguda, pelo que se prosseguiu a investigação etiológica com eletrocardiograma (ECG) e ecocardiograma transtorácico (EcoTT). O ECG revelou fibrilhação auricular (FA) com resposta ventricular média de 130 bpm, sem alterações do segmento ST-T (Figura 3).
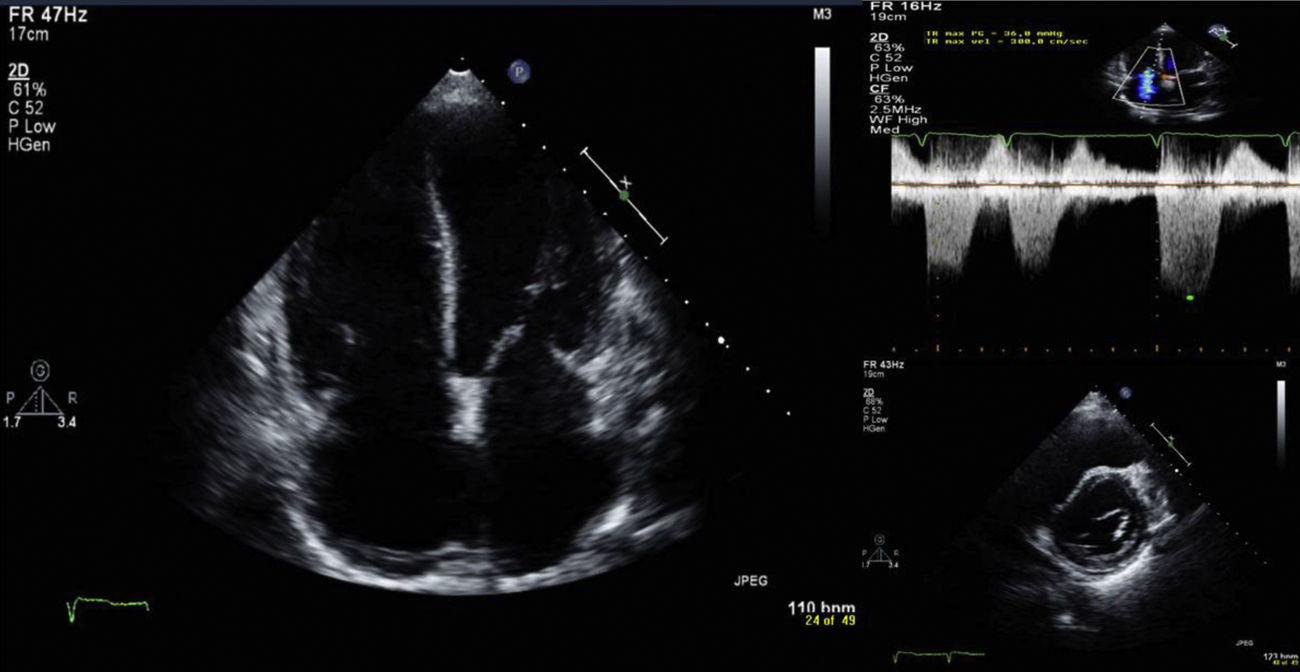
O EcoTT, realizado com a doente em FA, mostrou alterações degenerativas das estruturas valvulares, sem compromisso hemodinâmico significativo. Insuficiência tricúspide ligeira a moderada, permitindo estimar pressão sistólica da artéria pulmonar (PSAP) de 36mmHg+pressão na aurícula direita (20mmHg). Dilatação ligeira das cavidades direitas (área da aurícula direita de 26 cm2), com aplanamento do septo interventricular (SIV) secundário a sobrecarga do ventrículo direito (VD) (Figura 4), função sistólica ventricular direita no limite inferior da normalidade (TAPSE de 1,7cm; onda s de 13cm/s) e dilatação ligeira da veia cava inferior (28mm) com reduzida variabilidade respiratória – achados compatíveis com hipertensão pulmonar (HTP). Mostrou ainda dilatação moderada da aurícula esquerda (área de 31 cm2) e ventrículo esquerdo (VE) de dimensões normais (diâmetro telediastólico de 52mm), com espessura normal das paredes ventriculares. Depressão ligeira da função sistólica do ventrículo esquerdo (FSVE) com fração de ejeção (FE) média de 46%. Pressões de enchimento do VE aumentadas (E/E’ septal de 21,9).
As alterações ao exame físico sugeriam doença tiróidea, pelo que se realizou estudo da função tiróidea, que foi compatível com hipertiroidismo – T4 livre 100pmol/mL (normal de 12-22) e TSH<0,005 ulU/mL (0,27-4,20). Os anticorpos antirrecetor TSH (rTSH) revelaram-se aumentados, 12,28 U/L (para um normal<1), e a ecografia tiróidea mostrou glândula tiroide de dimensões aumentadas com textura difusamente heterogénea, esboçando nódulos sólidos hiperecogénicos.
A combinação de tiroide difusamente aumentada, evidência analítica de tireotoxicose, exoftalmia e anticorpo anti-rTSH positivo, fazem diagnóstico de doença de Graves (DG). Assim, o diagnóstico foi de DG complicada com FA, HTP e IC. A doente iniciou terapêutica com metibasol (30mg/d), propranolol (60mg/d), enalapril (5mg/d), furosemida (60mg/d) e ácido acetilsalicílico (150mg/d). Optou-se por antiagregação plaquetária, por ser a idade avançada o principal fator de risco para fenómenos embólicos no hipertiroidismo. Em indivíduos jovens, os riscos da anticoagulação parecem ser superiores aos seus potenciais benefícios1.
Aos seis meses de tratamento médico, com função tiróidea normal há 3 (TSH 2,13 ulU/mL e T4L 0,881pmol/L), a doente apresenta já melhoria da dispneia (de classe iv para ii da NYHA) e ausência de edemas periféricos. No ECG, ritmo sinusal, com FC de 49 bpm. Na reavaliação por EcoTT, com PSAP de 38mmHg, VD com dimensões no limite superior da normalidade. A avaliação da FSVE mostrou FE média de 54%. Apesar de estabelecido o eutiroidismo, a doente mantém bócio de grandes dimensões e anticorpos anti-rTSH positivos, que são preditores de futura recorrência2. É pouco tolerante à terapêutica com antitiróideus e mostra-se resistente à terapêutica com iodo, pelo que se referenciou a consulta de cirurgia para ponderar tiroidectomia.
DiscussãoÉ reconhecido o papel do hipertiroidismo como fator de descompensação de doença cardíaca e como responsável de cardiomegalia, FA e IC3. Ao nível cardiovascular, as alterações mais frequentes do hipertiroidismo são o aumento do volume sanguíneo, a diminuição da resistência vascular periférica, o aumento da frequência cardíaca em repouso e da contratilidade do VE, que, em conjunto, resultam num estado circulatório hiperdinâmico. Assim, as manifestações habituais incluem palpitações, taquicardia e intolerância ao exercício. Apesar de a taquicardia sinusal ser a perturbação de ritmo mais comum, a FA é igualmente identificável, ocorrendo em 10-25% dos doentes1. Neste caso a FA com RV rápida (de 130 bpm na admissão) no contexto de hipertiroidismo, pode mesmo constituir a explicação para a disfunção ventricular esquerda transitória verificada – taquicardiomiopatia. Na avaliação aos seis meses de tratamento, a doente apresentava-se em ritmo sinusal, FC de 49 bpm, com FSVE conservada.
A DG representa 60-80% dos casos de hipertiroidismo, com um ratio ♀/♂ de 5-10:1 e pico de incidência entre os 40 e 60 anos4, tal como acontece no caso apresentado. A HTP associa-se a várias doenças autoimunes, incluindo a DG, e constitui a particularidade deste caso clínico, pois são raros os relatos de associação entre DG e HTP com IC direita sintomática subsequente, ainda mais como manifestação inicial da DG3,5,6. Atualmente, a HTP é definida por uma pressão média da artéria pulmonar superior a 25mmHg em repouso avaliada por cateterismo direito. No entanto, existe uma boa correlação entre a PSAP estimada por EcoTT e a avaliada por cateterismo direito7. Por isso, o EcoTT é considerado uma modalidade não invasiva útil na avaliação inicial da HTP, surgindo como exame de primeira linha no algoritmo diagnóstico de HTP apresentado nas recomendações de 2011 da Sociedade Europeia de Cardiologia8. O seu papel primordial relaciona-se não só com a capacidade de estimar a PSAP através da velocidade pico do fluxo regurgitante tricúspide, mas também da averiguação de sinais indiretos de HTP como a dilatação das cavidades direitas, ou alteração no movimento do SIV, que aumentam a probabilidade de um diagnóstico correto e, principalmente, porque pode ser útil na deteção de causas de HTP. Neste caso, o EcoTT mostrou depressão da FSVE como um possível contribuinte para HTP – grupo 2 (HTP por disfunção ventricular esquerda). No entanto, parecia existir discrepância entre o grau de disfunção esquerda, a gravidade clínica e a estimativa da HTP. Assim, de acordo com o algoritmo referido, justificava-se progressão na investigação com despiste das causas mais comuns de HTP. Apesar de, nesta fase, o algoritmo ainda não incluir o cateterismo, este poderia ter sido importante na avaliação precisa do mecanismo, ao esclarecer o valor da pressão de encravamento da artéria pulmonar. Os achados no exame físico apontavam para hipertiroidismo e os resultados laboratoriais confirmaram o diagnóstico de DG. Vários mecanismos podem explicar a patogénese da HTP na DG: ao contrário do que acontece a nível periférico, as hormonas tiróideas não diminuem a resistência vascular pulmonar, e há lesão endotelial pelo próprio processo autoimune9. Assim, interpretamos o quadro clínico como HTP secundária a DG e com contributo de disfunção ventricular esquerda por taquicardiomiopatia em contexto de FA com RV rápida por hipertiroidismo. Outras causas frequentes parecem pouco prováveis: não existia história prévia de doença pulmonar conhecida e a radiografia torácica não apresentava alterações sugestivas, assim como não existia hipóxia, excluindo o grupo 3 (HTP por doença pulmonar e/ou hipóxia) e os D-dímeros negativos com probabilidade pré-teste baixa associados a resolução do quadro após tratamento antitiróideu tornam o grupo 4 (HTP por tromboembolismo) pouco provável.
Um aspeto a realçar neste caso clínico é a reversibilidade relatada da HTP associada a DG após se alcançar o estado eutiróideu. Num estudo recente, que envolveu 64 doentes, a prevalência de HTP foi de 28%, com reversibilidade completa após tratamento em todos os doentes exceto um10. No caso apresentado, ao fim de três meses de normalização da função tiróidea, a reavaliação mostra já sinais de potencial reversibilidade do quadro de HTP e IC direita sintomática, com acentuada melhoria clínica e evolução ecocardiográfica favorável.
ConclusõesO caso mostra a importância de incluir o hipertiroidismo nas causas de IC e HTP não explicadas – é uma entidade tratável e as suas complicações são potencialmente reversíveis.
Conflito de interessesOs autores declaram não haver conflito de interesses.