A ressonância magnética (RM) é atualmente considerada um método complementar de diagnóstico fundamental em inúmeras patologias, sendo expectável um crescimento exponencial da sua utilização em virtude do envelhecimento da população e alargamento do espectro de indicações clínicas. Esta utilização crescente, aliada a um aumento do número de implantes de pacemakers, cardioversores‐desfibrilhadores implantáveis e terapêutica de ressincronização cardíaca, conduziu a uma necessidade clínica frequente de realização desta modalidade diagnóstica em doentes portadores de dispositivos cardíacos eletrónicos implantáveis (DCEI). Esta necessidade clínica impulsionou o desenvolvimento de dispositivos especificamente desenhados e aprovados para utilização em ambiente de RM, sob determinadas condições de segurança (dispositivos RM‐condicionais). Volvida mais de uma década após a introdução do primeiro pacemaker RM‐condicional, existem hoje várias dezenas de dispositivos considerados RM‐condicionais, com diferentes especificações de segurança. Paralelamente, nos últimos anos, evidência crescente tem indicado um baixo risco da utilização da RM em doentes com DCEI convencionais (ditos não RM‐condicionais), em circunstâncias apropriadas. O número crescente, assim como a grande diversidade e complexidade de dispositivos implantados, justifica a necessidade de normalizar procedimentos, com estabelecimento de protocolos institucionais que implicam uma colaboração estreita entre cardiologistas e radiologistas. Este documento de consenso, elaborado em conjunto pelas Sociedades Portuguesas de Cardiologia e de Radiologia e Medicina Nuclear, fornece normas de orientação gerais que visam à realização de RM em doentes portadores de DCEI, assegurando a segurança do doente, dos profissionais de saúde e dos equipamentos. Para além do rever brevemente os potenciais riscos da RM em doentes portadores de DCEI e as principais modificações introduzidas nos dispositivos RM‐condicionais, o presente artigo fornece recomendações específicas relativamente à análise da relação risco/benefício, consentimento informado do paciente, agendamento, estratégias de programação dos dispositivos, monitoração e modificação das sequências de RM. O objetivo final deste documento é otimizar a segurança do doente e fornecer suporte legal, de forma a promover um acesso facilitado dos doentes portadores de DCEI a uma técnica diagnóstica potencialmente benéfica e insubstituível.
Magnetic resonance imaging (MRI) is currently considered an essential complementary method for diagnosis in many conditions. Exponential growth in its use is expected due to the aging population and a broader spectrum of clinical indications. Growth in its use, coupled with an increasing number of pacemaker implants, implantable cardioverter‐defibrillators and cardiac resynchronization therapy, has led to a frequent clinical need for this diagnostic modality in patients with cardiac implantable electronic devices (CIED). This clinical need has fueled the development of devices specifically designed and approved for use in a magnetic resonance (MR) environment under certain safety conditions (MR‐conditional devices). More than a decade after the introduction of the first MR‐conditional pacemaker, there are now several dozen MR‐conditional devices with different safety specifications. In recent years, increasing evidence has indicated there is a low risk to MRI use in conventional (so‐called non‐MR‐conditional) CIED patients in the right circumstances. The increasing number, as well as the greater diversity and complexity of implanted devices, justify the need to standardize procedures, by establishing institutional agreements that require close collaboration between cardiologists and radiologists. This consensus document, prepared jointly by the Portuguese Society of Cardiology and the Portuguese Society of Radiology and Nuclear Medicine, provides general guidelines for MRI in patients with CIED, ensuring the safety of patients, health professionals and equipment. In addition to briefly reviewing the potential risks of MRI in patients with CIED and major changes to MRI‐conditional devices, this article provides specific recommendations on risk‐benefit analysis, informed consent, scheduling, programming strategies, devices, monitoring and modification of MRI sequences. The main purpose of this document is to optimize patient safety and provide legal support to facilitate easy access by CIED patients to a potentially beneficial and irreplaceable diagnostic technique.
A ressonância magnética (RM) é uma técnica de imagem de elevada capacidade diagnóstica, com excelente resolução espacial, capaz de fornecer ampla informação com impacto clínico relevante, sem recurso a radiação ionizante ou agentes de contraste iodados. Por esses motivos, a RM constitui hoje uma modalidade de imagem indispensável no diagnóstico e seguimento de múltiplas patologias. Anualmente, são realizados em todo o mundo vários milhões de exames de RM, sendo expectável que este número continue a crescer face ao aumento da longevidade da população, aliado à evolução técnica e ao alargamento das aplicações clínicas desta técnica. Em paralelo, e por idênticos motivos, tem‐se verificado o aumento do número de portadores de pacemakers, cardioversores‐desfibrilhadores implantáveis (CDI) e dispositivos de ressincronização cardíaca (CRT), sendo que a probabilidade estimada de estes doentes necessitarem de um estudo RM é de 50‐75% para a vida útil destes equipamentos1.
Até há cerca de uma década, a realização de RM em doentes com dispositivos cardíacos electrónicos implantáveis (DCEI) era contraindicada. No entanto, a necessidade clínica de realizar estes exames em portadores de DCEI motivou o desenvolvimento de aparelhos especialmente desenhados para utilização em ambiente de RM – a que se convencionou chamar de RM‐condicionais, uma vez que apenas está demonstrada a segurança da sua utilização quando estejam reunidas determinadas condições. Esta terminologia é preferível à designação «RM compatível», pois enfatiza a necessidade de estarem reunidas determinadas condições para que o exame seja seguro. Em muitos centros, a maioria dos DCEI atualmente implantados são é RM‐condicional. No entanto, na população em geral, os dispositivos mais antigos são ainda os mais comuns. A realização de RM em doentes portadores destes DCEI não RM‐condicionais apresenta riscos que importa reconhecer e não pode ser considerada rotina, muito embora estudos recentes tenham demonstrado que o risco é bastante inferior ao inicialmente estimado2,3.
O número crescente de doentes com dispositivos eletrónicos e a diversidade de dispositivos implantados justificam a necessidade de normalizar procedimentos. Para que os portadores destes dispositivos possam realizar exames de RM em segurança, será necessário envolver, de forma transversal, vários profissionais, incluindo o clínico prescritor, médicos radiologistas e cardiologistas (incluindo eletrofisiologistas), técnicos de radiologia e cardiopneumologia e funcionários administrativos responsáveis pelo agendamento.
O objetivo deste artigo é rever brevemente os riscos potenciais da RM em portadores de dispositivos eletrónicos e fornecer orientações que permitam a sua realização garantindo a segurança do doente, dos profissionais e dos equipamentos.
Riscos potenciais da RM em doentes com dispositivos cardíacos electrónicos implantáveis não RM‐condicionaisOs DCEI podem ser classificados em RM‐condicionais ou não RM‐condicionais. Consideram‐se RM‐condicionais todos os dispositivos que foram desenhados, testados e aprovados para serem utilizados em ambiente RM quando estejam reunidas determinadas condições.
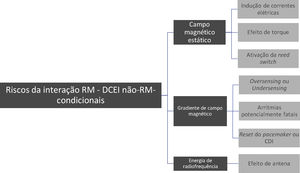
O risco potencial de interação entre a RM e DCEI não RM‐condicionais pode ser dividido em três categorias: 1) interação com o campo magnético estático, 2) interação com os gradientes de campo magnético, 3) interação com a energia de radiofrequência (Figura 1)4.
Interação com o campo magnético estáticoO sistema de pacing cardíaco é composto por elétrodos e por um gerador de impulsos elétricos. No gerador existem conetores, circuitos eletrónicos e uma bateria que podem ter componentes ferromagnéticos. O campo magnético estático da maior parte dos sistemas de RM usados na prática clínica é de 1,5 ou 3,0 Tesla e pode afetar os componentes ferromagnéticos dos dispositivos cardíacos implantáveis de três formas distintas: 1) exercendo uma força atrativa sobre os componentes do sistema de pacing; 2) produzindo efeito de torque ou 3) ativando a reed switch (interruptor de lâminas) dos dispositivos mais antigos5,6.
A força de atração e o efeito de torque são máximos no centro do túnel da RM e teoricamente poderiam resultar na vibração ou deslocamento de componentes internos do sistema de pacing ou CDI. No entanto, os estudos até agora publicados não demonstraram riscos significativos devido a este efeito em dispositivos convencionais6. Os pacemakers e CDIs mais antigos possuem também uma rede mecânica, conhecida como reed switch, que é ativada (fechada) pela ação dos campos magnéticos mesmo de reduzida intensidade resultando em mudança para um modo de estimulação fixa (DOO ou VOO), com desativação das funções de sensing nos pacemakers e desativação da deteção de taquicardias nos CDIs. No entanto, o comportamento da reedswitch na presença do campo magnético da RM é imprevisível, podendo manter‐se desativada quando o efeito de torque é predominante ou ser ativada levando ao risco de estimulação assíncrona7.
Interação com os gradientes de campo magnéticoDurante a RM, as bobinas de gradientes criam campos magnéticos adicionais usados para a localização dos sinais, que são repetidamente ligados e desligados de forma muito rápida, podendo induzir pulsos de voltagem nos elétrodos, com o risco associado de oversensing, undersensing ou desenvolvimento de arritmias potencialmente fatais4. As voltagens induzidas pelo gradiente de campo magnético também podem resultar na reconfiguração dos parâmetros de programação dos dispositivos convencionais mais antigos, com a ativação do modo de emergência (tipicamente VVI)5.
Interação com a energia de radiofrequência da RMAs interações mais complexas e importantes ocorrem entre o dispositivo e os pulsos de radiofrequência que os aparelhos de RM utilizam para produzir imagens. O organismo absorve parte desta energia resultando em aquecimento resistivo (libertação de calor decorrente da passagem de corrente elétrica por um material condutor). Os elétrodos dos pacemakers e CDIs podem atuar como uma «antena», recebendo o sinal de radiofrequência, intensificando‐o localmente e conduzindo a energia até à extremidade do elétrodo e assim até ao miocárdio. Dependendo da orientação, o campo de radiofrequência pode induzir aumentos significativos de temperatura na extremidade dos elétrodos (aumentos da temperatura até 20° C) 8. Como resultado deste efeito de antena pode ocorrer lesão tecidular térmica, com edema ou fibrose miocárdica, assim como danificação do circuito do gerador ou da bateria. Os principais riscos associados a este efeito são: aumento irreversível do limiar de captura de pacing, alteração da função de sensing ou das impedâncias, reset da programação do dispositivo e depleção da bateria4. Os elétrodos abandonados ou com fratura são especialmente propensos à ocorrência de aquecimento da extremidade8.
Tecnologia dos dispositivos cardíacos eletrónicos implantáveis RM‐condicionaisA importância crescente da RM como método de diagnóstico e as limitações impostas pelos DCEI não RM‐condicionais levaram à investigação e ao desenvolvimento de novos dispositivos desenhados para um uso seguro em ambiente de RM9. Em 2008 foram introduzidos pela primeira vez no mercado pacemakers RM‐condicionais. Atualmente, todas as principais marcas de dispositivos oferecem esta possibilidade tecnológica nalguns modelos5. Os DCEI RM‐condicionais foram testados para realização de RM respeitando determinadas condições e foram aprovados pela European Medical Device Directive com certificação CE (uso in‐label). Os fabricantes destes DCEI garantem a segurança desde que respeitadas as condições específicas de uso5.
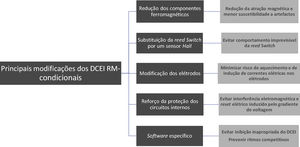
A maioria dos riscos associados à RM em doentes com dispositivos convencionais está relacionada com a presença de componentes ferromagnéticos. Portanto, nos DCEI RM‐condicionais as duas principais formas encontradas para evitar a interação com o campo magnético foram a minimização do conteúdo ferromagnético e a utilização de métodos que evitassem a interação entre o conteúdo ferromagnético e campo magnético (Figura 2)6.
Minimização do conteúdo ferromagnéticoNos DCEI RM‐condicionais o conteúdo ferromagnético foi reduzido ao mínimo, de tal forma que as forças efetivas diminuíram para um nível inferior ao das forças gravitacionais e a suscetibilidade para produção de artefactos foi minimizada10. A restrição do conteúdo ferromagnético é conseguida através do uso de materiais não ferromagnéticos, mas que necessitam de manter condutibilidade, durabilidade e biocompatibilidade apropriadas. Os geradores passaram a ser hermeticamente selados por aço inoxidável ou por material de titânio6. Os elétrodos passaram a ser construídos com materiais sem propriedades ferromagnéticas4.
Substituição do reedswitch por sensor HallAo contrário do que acontece com a reed switch dos dispositivos não RM‐condicionais, cujo comportamento na presença de um campo magnético forte é imprevisível, o sensor Hall que substitui a reed switch nos dispositivos RM‐condicionais tem um comportamento previsível, podendo ser bloqueado para a realização da RM4.
Modificação dos elétrodosOs objetivos principais das modificações introduzidas nos elétrodos dos DCEI RM‐condicionais foram: 1) minimizar o aquecimento na extremidade dos elétrodos, que poderia causar lesão miocárdica e alterações nas funções de pacing e/ou de sensing e 2) reduzir o efeito de antena e o risco de correntes elétricas induzidas pela energia eletromagnética serem conduzidas pelos elétrodos e causarem estimulação miocárdica e arritmias potencialmente fatais11. Estes objetivos foram alcançados através da modificação da geometria dos elétrodos, incluindo alteração do padrão de enrolamento dos filamentos que compõem o coil interno, limitando as radiofrequências que poderiam ser transmitidas através dos eletrocateteres. Outra modificação consistiu no revestimento da ponta dos elétrodos com uma substância resistente à polarização e a implantação de um filtro eletromagnético na extremidade distal do elétrodo para evitar o seu aquecimento durante a RM4,11.
Para que um DCEI seja considerado RM‐condicional, além do gerador, também os elétrodos devem ser RM‐condicionais e do mesmo fabricante. É importante notar que alguns elétrodos não desenhados para este fim foram posteriormente testados e considerados RM‐condicionais (aprovação retrospetiva).
Reforço da proteção dos circuitos internosOs DCEI RM‐condicionais são equipados com filtros especiais que limitam a transferência de certas frequências e dissipam a energia, reduzindo o risco de danificação da fonte de energia interna e dos circuitos. O revestimento do gerador também foi melhorado no sentido de minimizar a transferência de energia eletromagnética.4
Software específicoUma característica muito importante dos DCEI RM‐condicionais é a de que o seu software permite selecionar uma programação específica para RM – “o modo RM”. A lista de verificação e o algoritmo específico de programação dos DCEI RM‐condicionais variam de acordo com os modelos e com os fabricantes. Habitualmente, o modo RM tem de ser selecionado antes da realização da RM e desativado logo após o exame4,6. Mesmo com os dispositivos RM‐condicionais é necessário respeitar uma série de parâmetros para que a RM possa ser realizada de forma segura. É necessário aguardar um período mínimo de seis semanas entre a implantação do DCEI e a realização de RM, para que possa ocorrer adequada cicatrização e fixação reduzindo os efeitos de torque6. Por outro lado, o uso de alguns DCEI não é recomendado em aparelhos de RM de campo mais elevado (3.0 Tesla). Alguns modelos também não permitem realização de RM quando o isocentro se localiza no tórax (RM de estruturas torácicas), uma limitação que tem vindo a desaparecer nos dispositivos mais recentes6.
Na literatura há vários estudos prospetivos aleatorizados que avaliaram a segurança da RM em doentes com DCEI RM‐condicionais. Não foram reportados eventos ou complicações clinicamente relevantes em qualquer destes estudos12,13. Importa referir, contudo, que existe ainda escassa informação em longo prazo sobre a nova tecnologia dos DCEI RM‐condicionais.
Realização de RM em doentes com dispositivos eletrónicos cardíacos implantáveisA realização de RM em doentes portadores de DCEIs deverá obedecer a protocolos institucionais de segurança que devem ser elaborados e aprovados em conjunto pelos Serviços de Radiologia e Cardiologia de cada instituição. Esses protocolos deverão ser aplicados na prática clínica através de uma checklist que resume as principais etapas no manejo do doente com DCEI referenciado para realização de RM. A adoção de uma checklist estruturada é apoiada como uma recomendação classe I pelas mais recentes guidelines da Heart Rhythm Society11. A adesão a um protocolo institucional e adoção de checklists permite minimizar os potenciais riscos e melhorar o acesso dos doentes portadores de DCEI a um método de imagem potencialmente benéfico e insubstituível. Os elementos essenciais que devem ser considerados na elaboração da checklist são: 1) screening de doentes com DCEI propostos para RM e identificação dos dispositivos, incluindo data de implantação; 2) interrogação e reprogramação do DCEI antes e após o exame; 3) requisitos de supervisão e monitoração durante o exame; 4) seguimento; 5) inclusão dos doentes em registos para controlo de qualidade14. Uma proposta de checklist é fornecida em anexo a este artigo (Anexo 1. Material adicional).
Os requisitos de segurança serão necessariamente diferentes consoante se trate de um DCEI RM‐condicional ou não RM‐condicional.
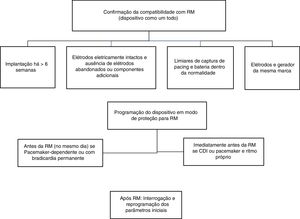
Recomendações para a realização de RM em doentes com dispositivos cardíacos eletrónicos implantáveis RM‐condicionaisA Figura 3 fornece uma visão sinótica do algoritmo de realização de RM em doentes com DCEIs RM‐condicionais.
Exclusão de componentes não RM‐condicionaisO primeiro passo para a realização de RM em doentes com DCEI RM‐condicionais é verificar se o dispositivo é de facto RM‐condicional. Tal implica identificar todo o hardware implantado, já que apenas quando o sistema no seu todo cumpre os critérios é que o dispositivo é considerado RM‐condicional11. Portanto, um gerador RM‐condicional combinado com componentes não RM‐condicionais é não RM‐condicional. São exemplos de componentes não RM‐condicionais: elétrodos abandonados; elétrodos com fratura; elétrodos epicárdicos ou dispositivos não cardíacos ativos. Perante a combinação de componentes de diferentes fabricantes no mesmo DCEI, o sistema também é considerado não RM‐condicional11. A localização do dispositivo também é importante, uma vez que a localização peitoral é a única que se considera RM‐compatível no caso dos sistemas transvenosos11. Importa ainda referir que um DCEI RM‐condicional quando programado num modo diferente do modo RM torna o dispositivo não RM‐condicional.
Identificação do dispositivoUm DCEI é considerado RM‐condicional tendo em consideração o sistema como um todo. Para obter informação sobre a compatibilidade de um determinado DCEI com a RM podem ser consultadas as listas fornecidas em anexo (Anexos 2 e 3. Material adicional) ou, preferencialmente, recorrer às bases de dados específicas e atualizadas dos fabricantes dos dispositivos, uma alternativa mais fiável atendendo à introdução constante de novos sistemas no mercado e à validação de compatibilidade para a RM de elétrodos mais antigos (aprovação retrospetiva)11.
Perante a informação de que o dispositivo é RM‐condicional, há algumas condições que têm de ser sempre verificadas para garantir que a RM é realizada com segurança, nomeadamente5:
- 1.
Verificar que todo o sistema está aprovado como RM‐condicional (gerador e elétrodos);
- 2.
Confirmar que a implantação do dispositivo ocorreu há mais de seis semanas
- 3.
Verificar que os elétrodos estão eletricamente intactos;
- 4.
Confirmar implantação do dispositivo na região peitoral;
- 5.
Comprovar que os limiares de captura de pacing estão dentro da normalidade
- 6.
Confirmar a longevidade da bateria;
- 7.
Excluir presença de elétrodos abandonados ou de componentes adicionais, como adaptadores e extensões de elétrodos;
- 8.
Excluir presença de outros implantes cardíacos.
Após confirmação da indicação clínica, exclusão de contraindicações e obtenção do consentimento informado (que pode ser obtido no próprio dia do exame), a próxima etapa consiste no agendamento do exame. O agendamento deve ser efetuado sinalizando a necessidade de uma visita prévia ao laboratório de eletrofisiologia ou consulta de pacemaker para programação do dispositivo. Deste modo, a programação do procedimento implica uma adequada coordenação entre os departamentos de Radiologia e de Cardiologia da instituição. A maioria dos centros com experiência na realização de RM em doentes portadores de DCEI optam por programar o exame em datas específicas onde estão assegurados os requisitos mínimos em termos da equipa para programação do dispositivo e supervisão do exame.
Programação do dispositivoO portador de dispositivo RM‐condicional deve ser avaliado pela equipa especializada em DCEI antes e depois da realização da RM5. Antes da RM, os DCEI RM‐condicionais devem ser programados no modo RM, presente nas opções de software do dispositivo, que inclui:
- a)
modo assíncrono ou desativação da função de pacing;
- b)
configuração bipolar dos elétrodos;
- c)
aumento do output de estimulação;
- d)
desativação de funções de estimulação suplementares como estimulação dependente da frequência, pacing antitaquicardia e choques.
Na Tabela 1 são fornecidas algumas recomendações relativamente à programação dos DCEIs para realização de RM consoante o seu tipo (pacemaker ou CDI) e o ritmo do base do doente.
Recomendações relativamente à programação de dispositivos RM‐condicionais para realização de RM
| Tipo de dispositivo | Ritmo de base | Modo RM | Programação pré‐RM | Reprogramação pós RM |
|---|---|---|---|---|
| Pacemaker | Dependência absoluta de pacing | DOO ou VOO | Possível num local e tempo diferente da RM, mas no mesmo dia | Possível num local e tempo diferente da RM, mas no mesmo dia |
| Pacemaker | Sem dependência de pacing mas bradicardia estável/permanente | DOO ou VOO | Possível num local e tempo diferente da RM, mas no mesmo dia | Possível num local e tempo diferente da RM, mas no mesmo dia |
| Pacemaker | Sem dependência de pacing; bradicardia não permanente | ODO ou OOO | Imediatamente antes da RM | Imediatamente após a RM |
| CRT | Com ou sem dependência de pacing | DOO ou VOO | Imediatamente antes da RM | Imediatamente após a RM |
| CDI | Dependência absoluta de pacing | DOO ou VOO | Imediatamente antes da RM | Imediatamente após a RM |
| CDI | Sem dependência de pacing, sem história de TV ou FV | ODO ou DOO*ouOVO ou VOO* | Imediatamente antes da RM | Imediatamente após a RM |
*ODO e *VOO – se frequência cardíaca intrínseca alta ou instável.
DOO – se frequência cardíaca intrínseca baixa e estável (modo DOO com estimulação assíncrona significativamente acima da frequência cardíaca intrínseca)
CDI, cardioversor‐desfibrilhador implantável; CRT, terapêutica de ressincronização cardíaca; FV, fibrilhação ventricular; RM, ressonância magnética; TV, taquicardia ventricular
No caso dos dispositivos RM‐condicionais, a presença de um eletrofisiologista ou cardiologista com experiência em programação de dispositivos não é considerada mandatória. Em centros que não dispõem de apoio permanente de eletrofisiologista, é necessário ser assegurado o suporte na reprogramação dos dispositivos RM‐condicionais pelos profissionais adequadamente treinados. No entanto, a decisão do modo de pacing é uma decisão clínica, da competência do cardiologista responsável pela realização do exame. De igual modo, não é necessária prontidão de meios físicos e humanos para implantação de pacemaker provisório. Tal como nos doentes com DCEI não RM‐condicionais, o exame deve decorrer sob supervisão de médico com treino em suporte avançado de vida e com monitoração contínua do eletrocardiograma, oximetria de pulso e opcionalmente da pressão arterial11.
Precauções especiais relativas à aquisição de imagens RMO protocolo de aquisição de imagens deverá ser adaptado de acordo com as recomendações do fabricante para cada dispositivo específico. Independentemente do dispositivo, a principal recomendação consiste em abreviar o tempo de aquisição e limitar o protocolo de sequências à questão clínica colocada.
Outras orientações gerais a ter em consideração durante a aquisição são:
- 1.
não exceder um slew rate de 200 T/m/s (verificar recomendações do fabricante para cada dispositivo específico);
- 2.
Posicionar o doente em decúbito dorsal;
- 3.
Utilizar preferencialmente antena de corpo;
- 4.
Limitar a taxa de absorção específica (SAR) a 2W/Kg.
As recomendações sobre especificidades do modo RM mais indicado e momento ideal da programação estão resumidas na Tabela 1. Ao contrário dos DCEI não RM‐condicionais, não está recomendada a reavaliação três meses após a RM.
Recomendações para a realização de RM em doentes com dispositivos cardíacos eletrónicos implantáveis não RM‐condicionais
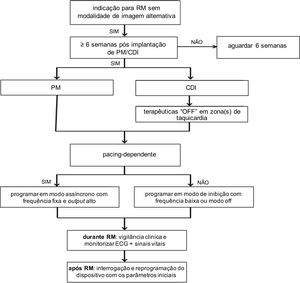
O algoritmo de realização de RM em doentes com DCEIs não RM‐condicionais encontra‐se resumido na Figura 4.
Confirmação da indicação clínica e avaliação de métodos de imagem alternativosAntes de solicitar uma RM a um doente com um DCEI não RM‐condicional, deve ser ponderada a relação risco‐benefício do procedimento. Relativamente ao benefício, é importante que o exame tenha uma indicação clara e relevante e que a dúvida clínica não possa ser satisfatoriamente esclarecida com métodos de imagem alternativos. Relativamente ao risco, é fundamental identificar o ritmo de base do doente para avaliar o risco de desenvolvimento de arritmias e para determinar a programação do dispositivo que será mais apropriada para a realização de RM5.
Exclusão de contraindicaçõesFormalizado um pedido de estudo de RM em doente portador de dispositivo RM‐condicional, deve ser preenchido um questionário clínico (idealmente associado ao pedido de RM) que aborde várias questões de segurança que podem contraindicar ou limitar a realização do exame15. Neste questionário devem ser rastreadas várias circunstâncias que contraindicam a exposição a campo magnético (contraindicações absolutas) ou que têm implicações na metodologia do exame, incluindo a presença de DCEIs. Nesta circunstância, devem ser pesquisados nos registos médicos do doente, o modelo do dispositivo e ano de implantação, bem como a existência de prévios dispositivos mesmo que já removidos. Na presença de um dispositivo não RM‐condicional, existem algumas circunstâncias que habitualmente contraindicam a realização de RM:
- 1.
Ano de implantação do dispositivo prévio a 1998 (pacemakers) ou 2000 (CDI);
- 2.
Implante de dispositivo ocorrido há menos de seis semanas;
- 3.
Presença de elétrodos epicárdicos, elétrodos com fraturas ou abandonados.11,16
A realização de RM em doentes portadores de dispositivos não RM‐condicionais não é isenta de riscos, pelo que implica previamente uma discussão entre médico e doente acerca dos potenciais riscos e benefícios clínicos do procedimento. Para a realização de RM em doentes com CDEIs não RM‐condicionais é obrigatória a obtenção de consentimento informado específico, com modelo de acordo com as recomendações da Direção Geral de Saúde (DGS). Um modelo de consentimento informado para esta finalidade é fornecido em anexo a este artigo (Anexo 4. Material adicional).
AgendamentoO agendamento do exame de RM em doentes com DCEIs não RM‐condicionais deve seguir os mesmos princípios que nos doentes com dispositivos RM‐condicionais, nomeadamente no que diz respeito à necessidade de coordenação com o laboratório de eletrofisiologia e pacing para interrogação e programação do dispositivo.
Programação do dispositivoA programação ideal do dispositivo não RM‐condicional depende do tipo de aparelho e do ritmo intrínseco do doente. Assim, o primeiro passo consiste em verificar se o doente é ou não dependente de pacing11.
A) Nos portadores de pacemakerdependentes depacing e nos doentes não dependentes mas com bradicardia permanente sintomática (ritmo intrínseco <50 bpm) deve ser programado em modo assíncrono (DOO ou VOO ou AOO) com uma frequência de estimulação significativamente acima da frequência cardíaca intrínseca do doente, para evitar competição com o ritmo nativo e arritmias mediadas pelo pacemaker (Tabela 2). As programações pré‐ e pós‐RM devem ser realizadas o mais próximo possível do exame. Nos doentes dependentes com elétrodo auricular e ventricular, o modo de programação indicado é DOO (Figura 3). A reprogramação do modo original e verificação do normal funcionamento do dispositivo deve ocorrer imediatamente após a realização da RM5.
Recomendações relativamente à programação de pacemakers não RM‐condicionais para realização de RM
| Tipo de dispositivo | Ritmo de base do doente | Modo RM | Programação pré‐RM | Reprogramação pós‐RM | |
|---|---|---|---|---|---|
| Pacemaker | Dependência absoluta de pacing | DOO ou VOO ou AOO | Possível num local e tempo diferente da RM, mas no mesmo dia | Imediatamente após a RM | |
| Sem dependência de pacing, com bradicardia estável/permanente | DOO ou VOO ou AOO | Possível num local e tempo diferente da RM, mas no mesmo dia | Imediatamente após a RM | ||
| Sem dependência de pacing e sem bradicardia estável/permanente | ODO ou OVO ou OAO | Imediatamente antes da RM | Imediatamente após a RM | ||
| VVI ou DDI | Possível num local e tempo diferente da RM, mas no máximo 48 h antes da RM | Imediatamente após a RM | |||
| CRT | Com ou sem dependência de pacing | VOO ou DOO | Imediatamente antes da RM | Imediatamente após a RM | |
| CDI | Sem dependência de pacing e sem história de TV/FV | FC intrínseca alta ou instávelFC intrínseca baixa estável | ODO ou OVODOO ou VOO | Imediatamente antes da RM | Imediatamente após a RM |
| CDI | Sem dependência de pacing, mas história de TV/FV | FC intrínseca alta ou instávelFC intrínseca baixa estável | ODO ou OVODOO ou VOO | Imediatamente antes da RM | Imediatamente após a RM |
| CDI | Dependência absoluta de pacing | DOO ou VOO | Imediatamente antes da RM | Imediatamente após a RM | |
CDI, cardioversor‐desfibrilhador implantável; CRT, terapêutica de ressincronização cardíaca; FC, frequência cardíaca; FV, fibrilhação ventricular; RM, ressonância magnética; TV, taquicardia ventricular.
B) Nos portadores de pacemakernão dependentes depacing com frequências cardíacas intrínsecas altas ou instáveis, há duas possibilidades de programação5:
B.1) desativação da função de estimulação por programação em ODO, OVO ou OAO ou, quando nenhumas das opções é possível – como no caso de pacemakers mais antigos –, reprogramando a energia de estimulação abaixo do limiar. Este procedimento requer reprogramação do dispositivo imediatamente antes e depois da RM.
B.2) Reprogramação em modo VVI/DDI, com a vantagem de a programação pré‐RM poder ser realizada num momento e local diferente da RM (uma vez que estes modos evitam episódios espontâneos de bradicardia sintomática), considerando‐se aceitável um intervalo máximo de 24 horas pré‐RM para a programação. Recomenda‐se que, imediatamente após a realização da RM, seja restaurado o modo original e verificado o normal funcionamento do pacemaker. A desvantagem desta última programação é que, apesar da programação em modo VVI, pode ocorrer estimulação assíncrona durante o exame (por ativação da reed switch pelo campo magnético estático), com risco potencial de arritmias ventriculares potencialmente fatais (Tabela 2).
C) Nos doentes com miocardiopatias portadores de sistemas de terapêutica de ressincronização cardíaca, a desativação da função de pacing ou a programação temporária num modo não pacing biventricular pode ter consequências hemodinâmicas significativas11. Para estes doentes é razoável programar o dispositivo de CRT num modo de pacing assíncrono (VOO ou DOO), com uma frequência de pacing que evite competição com o ritmo intrínseco.
Independentemente do tipo de dispositivo, existem outros aspetos da programação pré‐RM que importa considerar:
- 1)
O valor da energia de estimulação (output) deve ser aumentado em todos os pacemakers/CDIs para quatro vezes o valor do limiar de captura de pacing ou para 5,0 volts/1.0ms antes da RM, para compensar um possível aumento do limiar de captura de pacing devido ao aquecimento dos elétrodos induzido pela energia de radiofrequência;
- 2)
Se possível, a polaridade de sensing e de estimulação dos elétrodos deve ser programada em bipolar;
- 3)
Desativar funções de estimulação adicionais5,11:
- a)
Modo de resposta em frequência;
- b)
Pacing antitaquicardia mediada por pacemaker (algoritmos PMT);
- c)
Pacing ventricular esquerdo desencadeado pela resposta ao sensing da atividade ventricular direita intrínseca (triggered pacing) – apenas nos sistemas de CRT
- d)
Terapias antitaquicardia (incluindo ATPs e choques) – nos CDIs;
- e)
Resposta de pacing PVC‐triggered (em resposta ao sensing de extrassístoles ventriculares);
- f)
Resposta de pacing PAC‐triggered (em resposta ao sensing de extrassístoles auriculares);
- g)
Terapias para a fibrilhação auricular (como rate smoothing e overdrive pacing);
- h)
Histerese;
- i)
Resposta ao magneto (quando a opção existe).
A realização de estudos de RM em doentes portadores de DCEI exige condições apropriadas de supervisão e monitoração durante o exame. No caso particular dos dispositivos não RM‐condicionais, a avaliação prévia por um eletrofisiologista ou cardiologista com experiência em programação de dispositivos é indispensável. Deste modo, todos os exames de RM em dispositivos não RM‐condicionais deverão ser realizados em centros com apoio de retaguarda de eletrofisiologia e com meios imediatamente disponíveis em caso de necessidade de implantação urgente de pacemaker provisório.
Os seguintes requisitos de segurança devem ser assegurados durante a realização de RM doentes com DCEI:
- 1.
Disponibilidade imediata de fármacos e equipamentos necessários ao suporte avançado de vida, incluindo carro de emergência com desfibrilhador e capacidade para pacing externo;
- 2.
Supervisão do exame por um médico com treino reconhecido em suporte avançado de vida;
- 3.
Vigilância clínica através de contacto verbal (intercomunicador) e, se possível, visual (câmara).
- 4.
Monitoração eletrocardiográfica, da pressão arterial (opcional) e oximetria de pulso.
No dia do exame, após admissão do doente no Serviço de Radiologia, este é encaminhado para a Unidade de Eletrofisiologia ou Consulta de Pacemaker para identificação, interrogação e programação do dispositivo, sendo que estes procedimentos poderão ter lugar na própria Unidade de RM, de acordo com a logística e organização do Serviço. Apenas após uma avaliação prévia por eletrofisiologia, o doente poderá ter acesso à Zona 2 de segurança da Unidade de RM para preparação e planeamento do exame.
Precauções especiais relativas à aquisição de imagens RMDurante a realização de RM a doentes com dispositivos RM‐condicionais, aplicam‐se as mesmas precauções de segurança que nos dispositivos não RM‐condicionais.
Avaliação pós‐exameOs DCEI não RM‐condicionais devem ser interrogados imediatamente após a realização de RM para detetar possíveis alterações (como reset elétrico, aumento do limiar de captura de pacing, depleção da bateria) e permitir restabelecer a programação original. É ainda recomendável realizar uma reavaliação três meses depois da RM para excluir alterações em longo prazo (como, por exemplo, aumento crónico do limiar de captura de pacing por formação de tecido cicatricial) 5. Está indicado realizar o seguimento na primeira semana se uma das seguintes condições se verificar: 1) qualquer aumento do limiar de captura > 1,0V; 2) redução da amplitude da onda P ou da onda R > 50%; 3) alteração da impedância de pacing ≥ 50Ω ou 4) alteração da impedância de choque ≥ 5Ω.11
Caso sejam tomadas estas precauções antes, durante e após a realização de RM, é expectável que as complicações sejam raras. Em cerca de 1000 doentes portadores de pacemakers não RM‐condicionais incluídos em vários estudos recentes, nos quais a RM foi realizada sob condições controladas, não foram reportadas complicações clinicamente relevantes5. Nomeadamente, não há relato na literatura de bradiarritmias ou taquiarritmias com necessidade de intervenção terapêutica, nem de disfunção de elétrodos a necessitar de revisão, nem dano de componentes dos DCEI ou disfunção dos dispositivos com necessidade de substituição, nem tão pouco perfurações cardíacas ou morte. Da mesma forma, num estudo prospectivo muito recente com mais de 1500 doentes com DCEIs não RM‐condicionais submetidos a RM de 1,5 Tesla, com as devidas precauções de segurança, não se verificaram eventos adversos clinicamente significativos num seguimento em longo prazo3.
Qualidade de imagem dos exames de RM em doentes com DCEIAssegurada a segurança do exame de RM em doentes com DCEI, importa considerar um outro desafio, o de obter imagens de qualidade diagnóstica neste contexto. Embora uma revisão extensa do assunto esteja fora do âmbito deste Documento de Consenso, resumem‐se aqui breves recomendações técnicas para aprimoramento da qualidade de imagem.
De uma forma geral, os artefactos mais frequentes são os artefactos de «banda negra» causados pela inomogeneidade de campo provocada pela presença do DCEI, sobretudo pela respetiva bateria. A extensão destes artefactos depende de vários fatores, nomeadamente da intensidade do campo magnético, da localização e tamanho do DCEI, da zona anatómica em estudo e das sequências utilizadas17. No caso específico da RM cardíaca, as estratégias atualmente disponíveis para minimização destes artefactos incluem:
- 1.
Privilegiar as sequências fast gradient echo (FGE) em detrimento das habituais steady state free precession (SSFP) para aquisição de imagens cine18;
- 2.
Fazer a aquisição das imagens cine após a administração de contraste paramagnético;
- 3.
Utilizar técnicas de compressed sensing, quando disponíveis;
- 4.
Na eventualidade de se utilizarem sequências SSFP:
- ‐
utilizar frequency scout para escolher a frequência onde os artefactos sejam menores;
- ‐
aumentar a largura de banda e diminuir ligeiramente a resolução, por forma a poder reduzir o tempo de repetição (TR) ao mínimo possível19;
- ‐
- 5.
Nas sequências de realce tardio, deve aumentar‐se a largura de banda do pulso de inversão‐recuperação. Se disponíveis, devem utilizar‐se sequências wideband, desenvolvidas especificamente para este efeito20.
A RM constitui uma modalidade de imagem de grande potencialidade e impacto no diagnóstico, monitoração e decisão em todas as áreas clínicas. O seu carácter não invasivo e não ionisante e os avanços tecnológicos verificados posicionam‐na num lugar central nos algoritmos diagnósticos, indispensável na prática clínica.
A presença de dispositivos cardíacos electrónicos implantados tem constituído tradicionalmente contraindicação para a realização de RM devido aos efeitos magnéticos do campo estático, gradientes magnéticos e radiofrequência sobre os dispositivos e risco associado a estas interações. O advento de dispositivos RM condicionais e, por outro lado, estudos recentes de avaliação de dispositivos não RM‐condicionais têm revelado que desde que sejam adotadas medidas apropriadas de segurança, esse risco é minimizado e o uso de RM diagnóstica exequível na maioria das situações. Contudo, é indispensável o conhecimento por parte de cardiologistas e radiologistas do tipo de dispositivo e suas limitações técnicas (absolutas e relativas), dos protocolos de programação adequados aos dispositivos, das medidas de monitoração necessárias à segurança do doente. Numa atividade de equipa, a RM poderá ser disponibilizada à grande maioria dos doentes, que não são assim privados desta poderosa arma diagnóstica.
Declaração de interesseNenhuma.
Conflito de interessesOs autores declaram não haver conflito de interesses.
À colaboração do Prof. Dudley Pennell e do Prof. Francisco Alpendurada, do Royal Brompton & Harefield NHS Foundation Trust, que permitiram a adaptação de documentos originais para elaboração da checklist em anexo.
Ao Prof. Nuno Bettencourt e à Dra. Leonor Parreira pela revisão do artigo.
Endossado por Sociedade Portuguesa de Cardiologia e Sociedade Portuguesa de Radiologia e Medicina Nuclear. Elaborado pela Associação Portuguesa de Arritmologia, Pacing e Electrofisiologia (APAPE) e Grupo de Estudo de Cardiologia Nuclear, Ressonância Magnética e TC Cardíaca (GECNRMTC) da Sociedade Portuguesa de Cardiologia; Núcleo de Imagem Cardíaca da Sociedade Portuguesa de Radiologia e Medicina Nuclear.