Os anticoagulantes diretos (direct anticoagulants, DOACs) mudaram o panorama do tratamento da fibrilhação auricular (FA), trazendo novos desafios de acessibilidade e adesão terapêutica. O objetivo deste estudo foi avaliar a adesão terapêutica com DOACs, e os seus fatores determinantes, numa população de doentes com FA.
MétodosEstudo retrospetivo de centro único incluindo doentes com FA não valvular sob terapêutica com DOAC seguidos em consulta de Cardiologia, cuja primeira prescrição de DOAC foi realizada entre 1 de abril de 2016 e agosto de 2018. Foram contabilizadas as embalagens de DOAC levantadas desde a primeira prescrição até 31 de agosto de 2018, utilizando a Prescrição Eletrónica Médica. Foi calculada a adesão à terapêutica através da divisão entre o número de dias cobertos pela dispensa efetiva na farmácia e os dias sob terapêutica. Definiu‐se “não adesão” como uma adesão inferior a 90%.
ResultadosForam incluídos 264 doentes (120 homens, idade média 74 ± 12 anos). O score CHA2DS2VASC mediano foi 3 (IIQ 2‐5) e o score HAS‐BLED mediano foi 1 (IIQ 1‐2). Os DOAC rivaroxabano, apixabano, dabigatrano e edoxabano foram prescritos em 45%, 41%, 24% e 13% dos doentes, respetivamente. Ao longo do período avaliado, 51 doentes (19%) tomaram pelo menos dois DOACs diferentes. Os doentes estiveram sob DOAC durante uma mediana de 439 dias (IIQ 269‐638), durante os quais aderiram à terapêutica em mediana 90% (IIQ 75‐100%) do tempo. Cerca de metade (51%) dos doentes foi considerada não aderente; a maior duração da terapêutica (OR ajustado de 1,06/mês, IC95% 1,03‐1,08, p < 0,001), a toma de DOAC com posologia bidiária (OR ajustado de 1,73, IC95% 1,08‐2,75, p = 0,022) e o pagamento de medicamentos em regime geral (OR ajustado 2,13, IC95% 1,28‐3,45, p = 0,003) foram preditores independentes de “não adesão”.
ConclusãoMetade dos doentes (51%) com FA sob DOAC foram classificados como não aderentes (adesão < 90%). A maior duração da terapêutica, a posologia bidiária e o pagamento em regime geral foram preditores independentes de não adesão, podendo constituir alvos de intervenção para melhorar o perfil de cumprimento terapêutico.
Direct oral anticoagulants (DOACs) changed the landscape of atrial fibrillation (AF) treatment, but also brought new challenges in terms of accessibility and compliance. The purpose of this study was to assess adherence to DOACs, and predictors of adherence in a population of AF patients.
MethodsSingle‐center retrospective study including all patients with non‐valvular AF treated with a DOAC and followed in outpatient general cardiology, whose first DOAC prescription was between 1 April 2016 to August 2018. The number of pharmacy refills from the day of first prescription to 31 August 2018 was counted (by means of an electronic prescription platform). Medication refill adherence (MRA) was calculated by dividing the total days of supply by the number of days under therapy. Non‐compliance was defined as MRA <90%.
ResultsA total of 264 patients (120 men, mean age 74 [PLEASE INSERT SYMBOL] 12 years) met the inclusion criteria. The median CHA2DS2VASC score was 3 (interquartile range (IQR) 2‐5) and the median HAS‐BLED was 1 (IQR 1‐2). Rivaroxaban, apixaban, dabigatran and edoxaban were prescribed in 45%, 41%, 24% and 13% of patients, respectively. Throughout the study, 51 patients (19%) used at least two DOACs. Patients were under DOAC for a median period of 439 days (IQR 269‐638), during which the included population adhered to therapy 90% of the time (IQR 75‐100%). Half of the patients (51%) were classified as non‐compliant; therapy duration (adjusted odds ratio (OR) 1.06 per month, 95% confidence interval (CI) 1.03‐1.08, p<0.001), taking DOACs with b.i.d. (adjusted OR 1.73, 95%CI 1.08‐2.75, p=0.022), and higher medication copayments (adjusted OR 2.13, 95%CI 1.28‐3.45, p=0.003) were independent predictors of non‐compliance.
ConclusionHalf of the patients (51%) were classified as non‐compliant (medication refill adherence < 90%). Therapy duration, DOACs with b.i.d. posology and higher medication copayments were independent predictors of non‐compliance, which might be targets to improve patient adherence.
Os anticoagulantes orais são fármacos eficazes na prevenção do acidente vascular cerebral em contexto de fibrilhação auricular (FA) não valvular. Atualmente, os anticoagulantes orais diretos (direct oral anticoagulant, DOAC) são recomendados pela Sociedade Europeia de Cardiologia como terapêutica de primeira linha para este efeito,1 não só pela eficácia e segurança demonstradas2 mas também pelas características farmacológicas da classe.3 No entanto, o custo superior e o menor contacto com os cuidados de saúde comparativamente aos antagonistas da vitamina K (AVK) têm sido apontados como potenciais entraves à adesão terapêutica.
A fraca adesão à terapêutica das doenças crónicas é atualmente considerada um problema de saúde pública, responsável por elevada morbimortalidade e por custos financeiros avultados.4 No caso concreto dos DOAC, e atendendo à sua semivida curta, o incumprimento terapêutico pode expor os doentes a um risco acrescido de eventos tromboembólicos. Apesar da sua relevância para a prática clínica, existem poucos dados publicados em Portugal sobre a adesão terapêutica aos anticoagulantes em contexto de FA. Da mesma forma, desconhece‐se o impacto de fatores demográficos, económicos e clínicos no cumprimento terapêutico. O objetivo deste estudo foi avaliar a adesão à terapêutica com DOAC, e os seus determinantes, numa população de doentes com FA não valvular seguidos na consulta de Cardiologia de um hospital terciário.
MétodosPopulaçãoEstudo retrospetivo de centro único no qual foram avaliados todos os doentes com FA não valvular sob terapêutica com DOAC, seguidos em consulta de Cardiologia, compreendendo 15 cardiologistas assistentes. Foram incluídos doentes cuja primeira prescrição de DOAC foi realizada entre 1 de abril de 2016 (data de início da prescrição obrigatória através da Prescrição Eletrónica Médica [PEM] no Sistema Nacional de Saúde)5 e agosto de 2018 e que mantinham indicação para DOAC até 31 de agosto de 2018. Foram excluídos doentes cuja terapêutica com DOAC foi iniciada fora desse período, foi suspensa (por falta de indicação para anticoagulação) antes de 31 de agosto de 2018 ou foi substituída por um AVK durante o período avaliado (por obrigatoriedade de anticoagulação com esse tipo de fármacos). Foram também excluídos aqueles sob DOAC por outra indicação que não FA e ainda doentes sem prescrições através da PEM durante pelo menos seis meses.
Através dos registos da consulta, foram identificadas as características demográficas e clínicas de cada doente e calculados os scores CHA2DS2VASC e HAS‐BLED à data da primeira prescrição de DOAC. Foi ainda identificada a existência de prescrição prévia de AVK. Por fim, foi registada a categoria de pagamento de medicamentos de cada doente (regime geral ou regime especial). A recolha e o tratamento dos dados foram aprovados pela Comissão de Ética local.
Avaliação da adesão terapêuticaA adesão terapêutica foi avaliada desde o dia da primeira prescrição de DOAC até ao dia 31 de agosto de 2018, data definida como o fim do seguimento. As embalagens compradas e registas na PEM no período de estudo foram contabilizadas para cada doente.
A adesão à terapêutica foi calculada através da Medication Refill Adherence (MRA) – considerado o método mais adequado para este efeito, pela sua simplicidade e eficácia, entre os vários métodos disponíveis para calcular a adesão terapêutica através de registos informáticos das farmácias.6 Este valor foi obtido dividindo o número de embalagens compradas pelo número de dias do estudo, para cada doente. Tendo em conta a quantidade variável de comprimidos por embalagem e as diferentes posologias de cada DOAC, foi em primeiro lugar calculado, para cada doente, o número de “dias completos com medicação” (total days’ supply) que as embalagens levantadas na farmácia permitiriam tomar, caso o DOAC fosse tomado de forma correta. Posteriormente, este valor foi dividido pelo número de dias em que cada doente foi incluído no período de estudo, sendo finalmente multiplicado por 100 para obter o valor percentual de adesão. Nos casos em que foram adquiridas mais embalagens do que as necessárias para cumprir adequadamente a terapêutica durante o período avaliado, a adesão foi arredondada para 100%.
Considerámos como “não aderentes” os doentes com uma adesão terapêutica inferior a 90%.
Análise estatísticaAs características basais da população foram descritas como número absoluto e percentagem para as variáveis categóricas e como média e desvio‐padrão ou mediana e intervalo interquartil (IIQ) para as variáveis contínuas, conforme adequado. Os fatores associados à “não adesão” aos DOACs na análise univariada (p < 0,10) foram incluídos numa análise de regressão logística multivariada para identificar preditores independentes de não adesão. A análise estatística foi realizada com software SPSS Statistics versão 21.0 (IBM Corp., Armonk, NY, USA). Valores de p < 0,05 (dupla cauda) foram considerados estatisticamente significativos.
ResultadosCaracterísticas basaisAs características basais dos 264 doentes incluídos encontram‐se resumidas na Tabela 1.
Características basais da população
| Características | n = 264 |
|---|---|
| Idade (anos) | 74 ± 12 |
| Sexo masculino | 148 (56%) |
| Hipertensão arterial | 197 (75%) |
| Diabetes mellitus | 55 (21%) |
| AVC / AIT / tromboembolismo sistémicoAVC | 42 (16%)21 (12%) |
| Doença vascular* | 77 (29%) |
| Insuficiência cardíaca congestiva | 83 (13%) |
| Depuração de creatinina (ml/min) ** | 65 (47–86) |
| Antecedentes de hemorragia major*** | 7 (3%) |
| Terapêutica concomitante com antiagregantes | 90 (34%) |
| CHA2DS2VASC | 3 (2–5) |
| HAS‐BLED | 1 (1–2) |
Abreviaturas: AIT – acidente isquémico transitório; AVC – acidente vascular cerebral.
Os resultados são apresentados como média ± desvio‐padrão, número (%) ou mediana (intervalo interquartil).
Relativamente à terapêutica anticoagulante (Tabela 2), os doentes incluídos estiveram sob terapêutica com DOAC durante uma mediana de 439 dias (IIQ 269‐638), o correspondente a 14,4 meses (IIQ 9‐30). Cerca de um quinto (n = 59, 22%) encontravam‐se previamente anticoagulados com AVK antes de iniciar DOAC. O rivaroxabano foi o DOAC mais frequentemente prescrito, seguido de perto pelo apixabano. Durante o período avaliado, 51 doentes (19%) tomaram pelo menos dois DOACs diferentes.
Características da terapêutica anticoagulante
| Terapêutica anticoagulante | n (%) |
|---|---|
| DOACRivaroxabanoApixabanoDabigatranoEdoxabano | 119 (45%)109 (41%)62 (24%)33 (13%) |
| Troca de DOAC | 51 (19%) |
| Terapêutica prévia com AVK | 59 (22%) |
Abreviaturas: AVK – antagonista da vitamina K; DOAC – direct oral anticoagulant.
Os resultados são apresentados como número (%).
Em termos de pagamento, 89 doentes encontravam‐se abrangidos pelo regime especial, tendo por isso maior comparticipação no valor pago pelo medicamento.
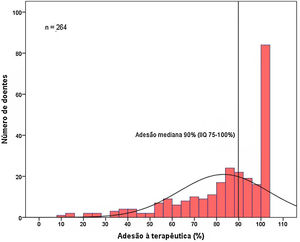
Adesão à terapêuticaA população incluída aderiu à terapêutica com DOAC em mediana 90% do tempo (IIQ 75‐100%) – Figura 1. Apenas um terço dos doentes (n = 84, 32%) teve uma adesão total à terapêutica durante o período avaliado (correspondendo a 100% de adesão). Analisando por DOAC, a adesão terapêutica mediana foi 91% (IIQ 74‐100%) para o rivaroxabano, 87% (IIQ 74‐100%) para o apixabano, 82% (IIQ 48‐100%) para o dabigatrano e 96% (IIQ 83‐100%) para o edoxabano, sem diferenças estatisticamente significativas entre cada um dos DOACs (p = 0,102) – Tabela 3.
Adesão à terapêutica – análise por DOAC
| DOAC | Adesão terapêutica | Não aderentes (< 90%) | ||
|---|---|---|---|---|
| Rivaroxabano | 91% (74‐100%) | p = 0,102 | 48% | p = 0,13 |
| Apixabano | 87% (74‐100%) | 54% | ||
| Dabigatrano | 82% (48‐100%) | 57% | ||
| Edoxabano | 96% (83‐100%) | 33% | ||
| Total | 90% (75‐100%) | 51% |
Abreviaturas: DOAC – direct oral anticoagulante.
Os resultados são apresentados como mediana (intervalo interquartil).
No total, 134 doentes (51%) foram classificados como “não aderentes” (adesão inferior a 90%), sendo a adesão terapêutica mediana neste grupo significativamente inferior à dos doentes classificados como “aderentes” [75% (IIQ 57‐84%) contra 100% (IIQ 97‐100%), p <0,001). Não foram encontradas diferenças estatisticamente significativas na proporção de doentes “não aderentes” a cada um dos DOACs (p = 0,13) – Tabela 3.
Foram preditores independentes de não adesão: a maior duração da terapêutica (OR ajustado de 1,06 por cada mês, IC 95% 1,03‐1,08, p < 0,001), a toma de DOACs com posologia bidiária (OR ajustado de 1,73, IC 95% 1,08‐2,75, p =0,022) e o pagamento de medicamentos em regime geral (OR ajustado 2,13, IC 95% 1,28‐3,45, p = 0,003) – Tabela 4. Não foram identificados outros fatores determinantes de não adesão entre as restantes características clínicas (sexo, idade, comorbilidades, eventos tromboembólicos ou hemorrágicos prévios, scores de risco isquémico e risco hemorrágico) ou da terapêutica anticoagulante (terapêutica prévia com AVK ou troca de DOAC).
Preditores de não adesão à terapêutica
| Preditores de não adesão | OR | IC 95% | valor p | OR ajustado | IC 95% | valor p |
|---|---|---|---|---|---|---|
| Idade | 0,99 | 0,97‐1,01 | 0,41 | |||
| Sexo (masculino) | 1,12 | 0,72‐1,73 | 0,62 | |||
| Hipertensão arterial | 1,08 | 0,65‐1,78 | 0,77 | |||
| Diabetes mellitus | 1,11 | 0,65‐1,89 | 0,71 | |||
| AVC / AIT / tromboembolismo sistémicoAVC | 0,880,99 | 0,64‐1,140,52‐1,90 | 0,300,98 | |||
| Doença vascular* | 0,88 | 0,54‐1,42 | 0,60 | |||
| Insuficiência cardíaca congestiva | 0,65 | 0,41‐1,04 | 0,07 | |||
| Depuração de creatinina (ml/min)** | 1,00 | 1,00‐1,01 | 0,38 | |||
| Antecedentes de hemorragia major*** | 1,33 | 0,29‐6,05 | 0,71 | |||
| Terapêutica concomitante com antiagregantes | 0,96 | 0,61‐1,53 | 0,88 | |||
| CHA2DS2VASC | 0,93 | 0,83‐1,05 | 0,23 | |||
| HAS‐BLED | 0,99 | 0,79‐1,23 | 0,90 | |||
| Terapêutica prévia com AVK | 0,86 | 0,50‐1,46 | 0,57 | |||
| Posologia bidiária | 1,51 | 0,97‐2,34 | 0,07 | 1,72 | 1,08‐2,75 | 0,022 |
| Troca de DOAC | 0,94 | 0,59‐1,49 | 0,78 | |||
| Duração da terapêutica com DOAC | 1,05 | 1,03‐1,08 | < 0,001 | 1,06 | 1,03‐1,08 | < 0,001 |
| Pagamento em regime geral | 1,72 | 1,08‐2,74 | 0,02 | 2,13 | 1,28‐3,45 | 0,003 |
Abreviaturas: AIT – acidente isquémico transitório; AVC – acidente vascular cerebral; AVK – antagonista da vitamina K; DOAC – direct oral anticoagulante; IC 95% – intervalo de confiança 95%; IIQ – intervalo interquartil; OR – odds ratio.
A diminuição da adesão à terapêutica nas doenças crónicas é um problema sobejamente conhecido da prática clínica, do qual a terapêutica com DOACs não será exceção. A reduzida adesão à terapêutica anticoagulante, e não a sua ineficácia, foi já associada à ocorrência de AVCs isquémicos em doentes cronicamente anticoagulados por FA, numa população portuguesa.7 O objetivo deste estudo foi avaliar não só a adesão à terapêutica em contexto de FA, mas também procurar esclarecer o impacto de fatores demográficos, económicos e clínicos no cumprimento terapêutico, identificando alvos para possíveis intervenções futuras na nossa população.
Adesão à terapêuticaNesta população, a adesão à terapêutica com DOAC verificou‐se, em mediana, em 90% do período em análise. No entanto, apenas um terço dos doentes teve uma adesão de 100% durante o período avaliado, estando os restantes dois terços da população sem proteção para eventos tromboembólicos em períodos variáveis de tempo, como se observa na Figura 1. Em comparação com outros estudos de DOACs,8,9 estes resultados são ligeiramente melhores do que os reportados; no entanto, a maioria das análises disponíveis reporta não o tempo sob terapêutica, mas sim a percentagem de doentes cumpridores, após definição de um valor para se considerar que existe ou não adesão.
Neste estudo, considerámos como “não aderentes” os doentes com uma adesão terapêutica inferior a 90%. Em muitas patologias, são considerados aderentes os doentes que cumprem a terapêutica adequadamente em mais de 80% do tempo.4 No entanto, não existe um valor universalmente definido na literatura, variando consoante as patologias, os métodos de avaliação e fármacos em questão. O valor escolhido teve em conta a gravidade dos eventos que os DOAC pretendem prevenir e o impacto potencial praticamente imediato do incumprimento terapêutico neste contexto, tendo em conta a sua curta semivida.
Utilizando uma adesão inferior a 90% como critério para definir “não adesão”, verificamos que, à semelhança de outras patologias crónicas, também aqui cerca de 50% dos doentes são classificados como incumpridores, achado já descrito noutros estudos de DOAC reportados ao mesmo ponto de corte.10 O caráter preventivo da terapêutica com DOACs pode explicar este facto, dado que a ausência de melhoria sintomática associada à sua toma os acaba por tornar especialmente suscetíveis ao incumprimento.11 Curiosamente, mesmo em doentes da nossa população cuja terapêutica foi instituída em prevenção secundária (16% com eventos tromboembólicos sistémicos prévios), não se verificaram diferenças na adesão. Apesar de não ter sido avaliado o efeito do incumprimento terapêutico nos eventos isquémicos ou hemorrágicos durante o período em estudo, esta associação já foi previamente confirmada para várias terapêuticas cardiovasculares,12 incluindo os DOACs.8
Preditores de não adesãoForam preditores independentes de não adesão a maior duração da terapêutica, a toma de DOACs com posologia bidiária e o pagamento de medicamentos em regime geral.
A associação entre uma maior duração de doença/tratamento e a menor adesão terapêutica foi previamente descrita em vários contextos13 e o nosso estudo confirma esse impacto também nos DOACs: a probabilidade de deixar de cumprir o DOAC prescrito aumentou com uma maior duração da terapêutica (6% de maior probabilidade de incumprimento a cada mês de tratamento). Pela facilidade de manejo, a sua introdução é suscetível a ser feita sem seguimento apertado; estes dados reforçam a necessidade de reavaliação precoce, monitoração contínua e educação para a toma da medicação.
Quanto à posologia, a prescrição de DOACs com posologia bidiária aumentou quase duas vezes a probabilidade de não adesão. A adesão à terapêutica relaciona‐se com o número de doses tomadas diariamente para cada medicamento13 e foi já verificada a associação entre esquemas posológicos com tomas unidiárias e uma maior probabilidade de adesão à medicação crónica em doentes com FA não valvular.14 A posologia unidiária é mais conveniente e estudos semelhantes confirmam uma maior adesão à terapêutica com DOACs com esta posologia.15,16 Apesar de não ter sido avaliado o impacto da diferente adesão entre posologias em termos de eficácia e segurança, estudos anteriores mostram que a posologia unidiária parece ser tão eficaz como a posologia bidiária na prevenção de eventos como o acidente vascular cerebral e o tromboembolismo venoso.17 Por outro lado, apesar da toma unidiária poder aumentar a adesão absoluta, os esquemas bidiários podem ser mais “permissivos” em termos de consequências farmacocinéticas nos doentes menos cumpridores,18 uma hipótese baseada em modelos farmacológicos, mas ainda não confirmada em ensaios clínicos.
Relativamente ao custo, o pagamento em regime geral traduziu‐se numa probabilidade mais de duas vezes superior de não adesão. Em doentes abrangidos pelo regime especial, o preço de cada embalagem de DOAC é cerca de metade daquele pago pelos restantes doentes,19 tornando‐o mais acessível; este achado vai de encontro à perceção empírica de que o preço dos DOACs continua a ser um entrave para a nossa população. Uma solução para este problema seria aumentar a comparticipação do regime geral, dado que, apesar do seu custo elevado, os estudos populacionais de custo‐efetividade realizados até à data suportam o uso dos DOACs em detrimento dos AVK,20 tendo em conta os ganhos em anos de qualidade de vida e a menor utilização dos cuidados de saúde pelo número de eventos prevenidos. Pomos também a hipótese de que o preço elevado leve a uma “gestão” da medicação pelos doentes, omitindo algumas tomas com o objetivo de prolongar a duração de cada embalagem e reduzir os gastos mensais. Estão já descritas taxas de toma erradamente unidiária de 27% e 30% para o dabigatrano e o apixabano, respetivamente;21 a nossa hipótese poderá explicar esses dados e justificar também a menor adesão aos DOACs com posologia bidiária encontrada neste estudo.
Fatores demográficos como a idade e o sexo não influenciaram a adesão, bem como as várias comorbilidades presentes. Um maior risco tromboembólico (traduzido pelo score CHA2DS2VASC) e a toma de AVK antes da introdução do DOAC não influenciaram o cumprimento terapêutico, apesar de ambos terem sido previamente associados com uma maior adesão à terapêutica.9,22
Comparação entre DOACsNão foram encontradas diferenças significativas na adesão a cada um dos quatro fármacos (quer em termos absolutos, quer na classificação como “não aderentes”), ao contrário de estudos anteriores que demonstravam maior adesão à terapêutica com apixabano,22 dabigatrano9 ou rivaroxabano.23,24 No entanto, a amostra pouco representativa de cada um destes fármacos não permite tirar conclusões sobre comparações entre DOACs, sendo necessários estudos com populações maiores, idealmente randomizados, para possibilitar comparações de adesão (além de eficácia e segurança). Há ainda a referir que os dados apresentados não foram ajustados para possíveis fatores confundidores de ordem não clínica, tais como as diferentes datas de introdução no mercado (dando, por exemplo, vantagem ao edoxabano, mais recentemente introduzido e por isso hipoteticamente com menor duração de instituição da terapêutica).
Em doentes cujo DOAC foi alterado durante o período em análise, essa alteração não influenciou o cumprimento terapêutico, sugerindo que, qualquer que fosse o motivo da troca (por efeito adverso ou não), esta não afetou a forma como cada doente adere a esta medicação em particular.
Em suma, os nossos resultados revelam uma adesão terapêutica insuficiente na população estudada e identificam possíveis alvos para melhorar o cumprimento da terapêutica com DOAC na FA, relembrando a necessidade de manter seguimento regular destes doentes. A impossibilidade da prescrição de receitas renováveis para este tipo de fármacos pode também ser um entrave à sua adesão mantida no tempo, constituindo outro possível alvo de intervenção. Pela facilidade de introdução e manejo dos DOACs em comparação com os AVK, a prevenção de eventos tromboembólicos em doentes com FA não valvular poderá ter agora o seu principal desafio no desenvolvimento de estratégias de adequada adesão e persistência terapêutica.
LimitaçõesEste estudo representa os resultados de um único centro terciário, podendo existir diferenças de adesão e seus fatores influenciadores não só em relação a outros centros, mas também em relação a consultas de outras especialidades hospitalares e ainda a doentes seguidos nos Cuidados de Saúde Primários.
A contabilização do número de embalagens levantadas na farmácia (necessária para o cálculo da adesão terapêutica), feita através da consulta individual dos registos da PEM de cada doente, tornou este método moroso. A consulta da PEM tem ainda a desvantagem de não incluir receitas manuais ou receituários realizados em plataformas fora do Sistema Nacional de Saúde (apesar da tentativa de minimizar o impacto deste tipo de prescrição, ao excluir doentes sem receitas na PEM durante pelo menos seis meses). A automatização destes registos, bem como a inclusão de todos os tipos de receitas e plataformas numa base de dados comum nacional, poderia ser uma arma clínica útil para monitorar a adesão.
A adesão avaliada pode ter sido subestimada por períodos de interrupção por indicação médica (devido a complicações da terapêutica, procedimentos eletivos ou outros motivos), bem como períodos de internamento do doente.
Por fim, esta foi uma análise realizada de forma retrospetiva, com as suas limitações inerentes. Foi ainda um estudo de corte transversal, não permitindo avaliar a tendência da adesão à terapêutica em diferentes pontos do período estudado.
ConclusãoMetade dos doentes (51%) com FA sob DOAC foi classificada como não aderente (adesão inferior a 90%). A maior duração da terapêutica, a posologia bidiária e o pagamento em regime geral foram preditores independentes de não adesão, podendo constituir alvos de intervenção para melhorar o perfil de cumprimento terapêutico.
FinanciamentoOs autores declaram não ter havido qualquer financiamento para a realização deste estudo.
Conflitos de interesseJorge Ferreira recebeu honorários como consultor e palestrante da Boehringer‐Ingelheim.