A síncope é um sintoma frequente, que motiva 1% das admissões no Serviço de Urgência de um Hospital, estando associada a custos elevados para o Sistema de Saúde. O Serviço de Cardiologia do Hospital de Faro dispõe de uma Unidade de Síncope desde julho de 2007. Pretende-se analisar os resultados obtidos no diagnóstico etiológico e tratamento da síncope, utilizando organigramas de decisão baseados nas Guidelines da European Society of Cardiology (ESC).
Material e métodosFoi realizado um estudo retrospetivo de todos os pacientes referenciados à Unidade de Síncope do Hospital de Faro entre julho de 2007 e agosto de 2011. Foram avaliados os dados demográficos, as características dos episódios de síncope, os meios complementares de diagnóstico utilizados, a etiologia da síncope e o respetivo tratamento. Foi também comparada a percentagem de síncope de etiologia cardíaca e indeterminada com dados de outras Unidades de Síncope Internacionais. Para análise estatística, foi utilizado o SPSS 13.0.
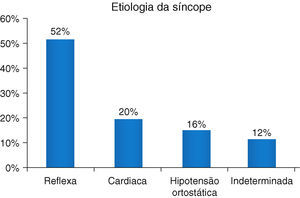
ResultadosDos 304 pacientes referenciados por perda de conhecimento à Unidade de Síncope, 245 (80,7%) apresentaram síncope. A maioria dos pacientes apresentou síncope reflexa (52,2%), 20% apresentou síncope cardíaca, 15,6% hipotensão ortostática e, em 12% dos casos, a síncope permaneceu indeterminada. As percentagens de etiologia de síncope cardíaca e indeterminada são sobreponíveis aos dados publicados por outras Unidades de Síncope.
ConclusõesA Unidade de Sincope do Hospital de Faro através da aplicação de organigramas na investigação etiológica de síncope, obteve resultados equivalentes aos publicados por outras Unidades de Síncope Internacionais. Os organigramas apresentados poderão ser uma mais-valia para a correta aplicação das Guidelines da ESC.
Syncope is a common symptom that leads to 1% of admissions to hospital emergency departments, and is associated with high costs to the health system. The cardiology department of Faro Hospital has had a syncope unit since July 2007. The aim of this study is to analyze its results in terms of etiological diagnosis and treatment of syncope, using diagnostic flowcharts based on European Society of Cardiology (ESC) guidelines.
MethodsWe conducted a retrospective study of all patients referred to the syncope unit of Faro Hospital between July 2007 and August 2011. We analyzed demographic data, characteristics of syncopal episodes, diagnostic methods, etiology of syncope and treatment. The percentages of syncope of cardiac and uncertain etiology were compared with data from other international syncope units. Statistical analysis was performed using SPSS version 13.0.
ResultsOf the 304 patients referred to the syncope unit for loss of consciousness, 245 (80.7%) had syncope. Most had reflex syncope (52.2%), 20% had cardiac syncope, 15.6% had orthostatic hypotension, and in 12% of cases etiology remained undetermined. The percentages of cardiac and uncertain etiology were similar to data published by other syncope units.
ConclusionsThe Faro Hospital syncope unit obtained similar results to those published by other international syncope units through application of diagnostic flowcharts for etiological diagnosis of syncope. The flowcharts presented can be of value for the proper application of ESC guidelines on syncope.
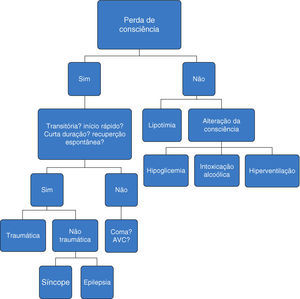
A síncope é definida como uma perda de conhecimento de início rápido, de curta duração e com recuperação espontânea e completa, que é causada por uma hipoperfusão cerebral global1.
A incidência estimada no estudo Framingham2 foi de 6,2/1 000 pessoas/ano. Em determinadas populações a prevalência de síncope durante a vida pode ascender quase aos 50%3,4. Apenas uma pequena parcela destes doentes, no entanto, recorre aos Serviços de Urgência hospitalares. Nos EUA, cerca de 1 a 6% dos doentes recorrem ao Serviço de Urgência hospitalar por episódio de síncope4–8. Na Holanda, segundo Ganzeboom et al.9, cerca de 0,7% dos pacientes com síncope recorre ao Serviço de Urgência hospitalar. Estima-se que, na Europa, cerca de 1% das admissões nos Serviços de Urgência sejam por síncope1. Destes, estima-se que cerca de 40% são hospitalizados10–13, e que a duração média de internamento é de 5,5 dias (intervalo interquartil de 3-9 dias)14, implicando custos muito elevados15. O estabelecimento de um diagnóstico etiológico preciso tem, adicionalmente, implicações prognósticas importantes, devendo, por isso, existir uma marcha diagnóstica célere e precisa.
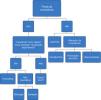
Desde 20013 que a Sociedade Europeia de Cardiologia tem vindo a publicar orientações sobre o diagnóstico e tratamento em pacientes com síncope. Publicou recentemente, em 20091, Guidelines de diagnóstico e terapêutica da síncope. Destas consta um organigrama de decisão inicial perante um paciente com perda de consciência por forma a distinguir a síncope de outras situações passíveis de serem confundidas com ela (Figura 1).
Estima-se que a avaliação inicial através da história clínica, exame objetivo e eletrocardiograma (Tabela 1) permita que o diagnóstico da etiologia da síncope possa ser feito em cerca de 23-50% dos pacientes12,16.
Fatores associados a uma etiologia provável da síncope após a avaliação inicial
| Etiologia provável da síncope pela avaliação inicial |
| Cardiovascular |
| • Presença de doença cardíaca estrutural |
| • História familiar de morte súbita ou canalopatia |
| • Durante o exercício ou deitada |
| • ECG anormal |
| • Palpitações súbitas antes da síncope |
| • Alterações de ECG sugestivas de síncope arrítmica |
| Neurogénica |
| • Ausência de doença cardíaca estrutural |
| • História longa de síncope recorrente |
| • Após cheiro, som ou dor desagradável e súbito |
| • Após ortostatismo prolongado e/ou locais quentes e sobrelotados |
| • Náuseas e vómitos associados à síncope |
| • Durante a refeição ou pós-prandial |
| • Com a rotação da cabeça ou pressão do seio carotídeo |
| • Após o exercício |
| Hipotensão ortostática |
| • Após se levantar subitamente |
| • Após mudança na terapêutica hipotensora |
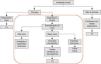
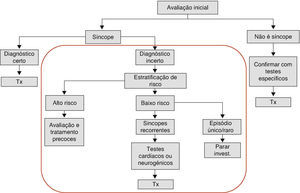
Nos doentes com síncope de etiologia incerta após a avaliação inicial, as Guidelines de 2009 recomendam que se faça a estratificação de risco, propondo investigação adicional nos doentes de alto risco e nos doentes de baixo risco com episódios recorrentes de síncope, definindo, assim, de forma clara quais os doentes com síncopes que devem ser investigados e quais os que não necessitam de investigação adicional (episódio único em doentes de baixo risco) (Figura 2).
A Sociedade Europeia de Cardiologia define nestas Guidelines os critérios de alto risco, na presença dos quais está recomendada uma avaliação mais intensiva em regime de internamento hospitalar (Tabela 2).
Critérios de alto risco num doente com síncope, de acordo com as Guidelines da Sociedade Europeia de Cardiologia, versão de 2009
| Critérios de alto risco – Hospitalização ou avaliação intensiva |
| Doença coronária ou estrutural grave |
| - ICC ou função sistólica VE deprimida |
| - EAM prévio |
| Características clínicas ou de ECG sugestivas de arritmia |
| - Síncope durante o exercício ou deitado |
| - Palpitações na altura da síncope |
| - História familiar de morte súbita |
| - TV não mantida |
| - Bloqueio bifascicular (BCRE ou BCRD+HBEA ou BCRD+HBEP) |
| - Bradicardia sinusal inadequada ou bloqueio sinoauricular (ausência de bradicardizantes ou exercício físico habitual) |
| - Pré-excitação no QRS |
| - Padrão de Brugada |
| - Alt. ECG sugestivas de displasia arritmogénica do ventrículo direito |
| Comorbilidades importantes |
| - Anemia grave |
| - Distúrbios hidroeletrolíticos |
Contudo, as Guidelines são omissas no que se refere a organigramas orientadores da investigação das síncopes. Os autores consideram a existência destes organigramas essencial para facilitar a investigação da etiologia da síncope, que se pretende célere, pelo que, recorrendo às orientações expressas nas Guidelines e a uma experiência de cerca de quatro anos na Unidade de Síncope, foram desenvolvendo e aperfeiçoando organigramas de decisão, que aplicaram.
Os autores pretendem, com este estudo, analisar os resultados obtidos no diagnóstico etiológico e tratamento da síncope pela Unidade de Síncope do Hospital de Faro, utilizando organigramas de decisão baseados nas Guidelines da ESC.
Material e métodosFoi realizado um estudo retrospetivo com base num registo prospetivo, incluindo todos os pacientes referenciados à Unidade de Síncope por um suposto episódio de síncope, desde julho de 2007 a agosto de 2011.
Descrição da Unidade de SíncopeO Hospital de Faro dispõe de uma Unidade de Síncope desde julho de 2007.
Localiza-se em dois espaços físicos: o internamento no Serviço de Cardiologia e o seguimento em ambulatório no edifício da Consulta Externa, sendo o estudo dos doentes realizado maioritariamente em regime de ambulatório.
Os doentes que recorrem ao Serviço de Urgência do Hospital de Faro que apresentam os critérios descritos na Tabela 2 são admitidos no Serviço de Cardiologia, sendo mantidos sob monitorização eletrocardiográfica, efetuando em internamento os exames complementares considerados adequados à situação indicada, o que habitualmente inclui repetição do eletrocardiograma (ECG) de 12 derivações, avaliação analítica sumária e o ecocardiograma transtorácico. Caso exista documentação da etiologia de síncope, os doentes são devidamente tratados; caso não exista esclarecimento etiológico, durante as 24 h seguintes à admissão, os doentes têm alta, sendo referenciados para estudo em ambulatório.
Os doentes que não preencham os critérios definidos para admissão hospitalar são diretamente referenciados para estudo em ambulatório.
A Unidade de Síncope também recebe doentes referenciados de outros serviços hospitalares e de unidades de saúde primárias.
O protocolo da nossa Unidade de Síncope tem por base organigramas de decisão baseados nas orientações da Sociedade Europeia de Cardiologia, com uma adequação à realidade local.
De salientar que a síncope por hipotensão ortostática não se encontra nos organigramas, pois, na grande maioria dos casos, o diagnóstico é estabelecido após a avaliação inicial, não carecendo, assim, de mais investigação.
Organigramas de decisãoApós a avaliação inicial quando o diagnóstico de síncope permanece incerto, poderemos ter três grupos: o grupo de pacientes com suspeita de se tratar de uma síncope de etiologia cardíaca, o grupo de pacientes com síncope provavelmente reflexa e os pacientes que não podemos, por falta de dados, agrupar em síncope de provável etiologia cardíaca ou reflexa – o grupo de síncope de etiologia incerta.
Aos pacientes cujo diagnóstico é efetuado com base na avaliação inicial, não se aplicam estes algoritmos de decisão, devendo ser logo referenciados para o tratamento adequado.
Os pacientes com síncope em que, após a aplicação dos organigramas de decisão, não se conseguiu determinar a etiologia foram denominados como pacientes com síncope de etiologia indeterminada.
Os autores passam, em seguida, a explicar as suas propostas de organigramas para síncope de provável etiologia cardíaca, provável etiologia reflexa e síncope incerta.
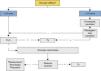
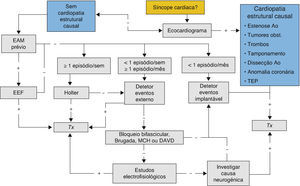
Organigrama para a síncope de provável etiologia cardíacaNuma síncope de etiologia provavelmente cardiogénica, o diagnóstico exato da causa é fundamental para definir o prognóstico e implementar a terapêutica adequada.
A aplicação do organigrama visa racionalizar a investigação etiológica da síncope, com consequente redução de custos (Figura 3).
Perante um doente com suspeita de síncope cardiogénica, é importante a realização de um ecocardiograma, exame não invasivo e de fácil acesso, permitindo diagnosticar uma cardiopatia estrutural potencialmente causadora da síncope: estenose aórtica grave, trombos ou tumores cardíacos obstrutivos, tamponamento cardíaco, dissecção da aorta ou anomalias congénitas da origem das artérias coronárias (classe i, nível de evidência B)1. Caso não seja encontrada nenhuma destas situações, é necessário prosseguir com a investigação etiológica da síncope.
A investigação deverá prosseguir com a exclusão de patologia arritmogénica através da monitorização do ECG. Esta monitorização deverá ser efetuada de acordo com a frequência dos episódios de síncope. Assim, caso o doente apresente episódios com uma periodicidade mínima semanal, a escolha irá recair sobre um Holter de 24 ou 48h (classe i, nível de evidência B)1 seguido, na eventualidade de não ser diagnóstico, de um detetor de eventos externo (Figura 3).
Perante uma periodicidade até um mês, o detetor de eventos externo, pela capacidade de gravação de três semanas, será a opção inicial (classe iia, nível de evidência B)1. Se continuarmos sem diagnóstico etiológico, deverá ser colocado um detetor de eventos implantável ou realizado estudo eletrofisiológico, caso existam critérios para a sua requisição.
Caso os episódios tenham uma periodicidade superior a um mês, deverá colocar-se um detetor de eventos implantável, com capacidade diagnóstica até 3 anos (classe i, nível de evidência B)1. Quando for estabelecido um diagnóstico procede-se ao tratamento adequado.
A ocorrência de síncope sem evidência de perturbações de ritmo exclui esta etiologia, o que continua a ser relevante em termos diagnósticos. Neste cenário deverá ser ponderada a hipótese de síncope de etiologia neurogénica ou mesmo colocar-se em causa o diagnóstico de síncope.
Os estudos eletrofisiológicos poderão estar indicados em certas situações de elevado risco arritmogénico, devendo, assim, ser ponderada a sua realização aquando da presença de uma das seguintes condições: cardiopatia isquémica (classe i, nível de evidência B), bloqueio bifascicular (classe iia, nível de evidência B), síncope precedida de palpitações (classe iib, nível de evidência B) ou alterações de ECG sugestivas de síndrome de Brugada, miocardiopatia arritmogénica do ventrículo direito ou miocardiopatia hipertrófica (classe iib, nível de evidência C)1.
Caso não se tenha estabelecido um diagnóstico procede-se à pesquisa de causas de síncope neurogénica (Figuras 3 e 4).
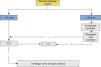
Organigrama de decisão em síncope de provável etiologia reflexa.
*Apenas deverá ser realizado em doentes com história de acidente isquémico transitório, acidente vascular cerebral nos últimos 3 meses ou sopro cardíaco.
Fonte: Moya et al.1
Uma referência ainda à prova de esforço que poderá ser realizada se a síncope ocorrer durante ou imediatamente após o esforço (classe i, nível de evidência C)1.
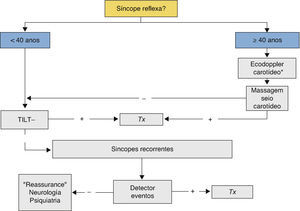
Organigrama para a síncope provavelmente reflexaEm pacientes com suspeita de etiologia reflexa, é importante diferenciar a investigação de acordo com a idade do doente (Figura 4). Tal como nas Guidelines de 2009, foi utilizado o cut-off de 40 anos.
Para os doentes com idade inferior a 40 anos, a confirmação da causa reflexa da síncope, se necessária, poderá ser obtida através de um teste de inclinação – teste de Tilt (classe i, nível de evidência B)1. Se a síncope for recorrente, com teste de Tilt negativo, deverá ser utilizado um detetor de eventos (externo ou implantável) para diagnóstico preciso da situação e orientação terapêutica adequada.
Para os doentes com idade igual ou superior a 40 anos, deverá ser realizada a massagem do seio carotídeo (classe i, nível de evidência B)1. Esta deve ser precedida da realização de um Eco-Doppler carotídeo para exclusão de placas ateroscleróticas, caso o paciente apresente história de acidente isquémico transitório ou acidente vascular cerebral nos últimos 3 meses ou sopro carotídeo1. Quando a massagem do seio carotídeo é negativa, deve avançar-se para a realização de teste Tilt e, caso este seja negativo, procede-se à utilização de detetor de eventos (externo ou implantável) para diagnóstico e terapêutica adequados.
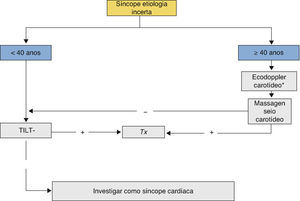
Organigrama para a síncope de etiologia incertaEm pacientes com síncope recorrentes, procede-se primeiro à investigação de uma causa neurogénica, seguida de uma causa cardiogénica (Figura 5). Nos doentes com idade superior a 40 anos, para além da exclusão de síncope neurogénica, temos de considerar a hipótese de síncope por hipotensão ortostática, pelo que a realização de teste de Tilt poderá fornecer-nos dados importantes.
Organigrama de decisão no caso de síncope de etiologia incerta após avaliação inicial.
*Apenas deverá ser realizado em doentes com história de acidente isquémico transitório, acidente vascular cerebral nos últimos 3 meses ou sopro cardíaco.
Fonte: Moya et al.1
Após a avaliação dos 304 doentes referenciados, verificou-se que 25 (8,2%) doentes apresentaram perda de conhecimento de causa neurológica, 34 (11,1%) não tiveram perda de conhecimento e 245 (80,7%) eram realmente casos de síncope.
Foram avaliadas as características dos 245 doentes que sofreram uma síncope, nomeadamente os dados demográficos, as características dos episódios de síncope, os meios complementares de diagnóstico utilizados, a etiologia da síncope e o respetivo tratamento. De forma a descriminar quais os fatores associados à síncope de etiologia cardíaca e à síncope de etiologia indeterminada, foi realizada uma análise correlacional aplicando os testes de Qui2 para as variáveis dicotómicas ou categoriais e OneWay Anova para as variáveis contínuas, sendo utilizado um nível de significância de 95%. Foram de seguida identificados os fatores preditores independentes da síncope cardíaca e da ausência de diagnóstico etiológico de síncope, através da realização de uma análise logística multivariada. Foi utilizado para a análise estatística o SPSS 13.0.
ResultadosAs características dos doentes, dos episódios de síncope e os meios auxiliares de diagnóstico utilizados para o seu estudo etiológico encontram-se descritos na Tabela 3.
Características basais, características dos episódios de síncope e meios complementares de diagnóstico utilizados nos doentes com síncope avaliados
| Características iniciais dos doentes com síncope (n=245) | |
| Género masculino | 126 (51,4%) |
| Idade média | 58±23 anos |
| Patologia prévia | |
| Taquidisrritmia | 23 (9,4%) |
| Cardiopatia isquémica | 16 (6,5%) |
| AVC/AIT | 15 (6,1%) |
| Bradiarritmia | 7 (2,9%) |
| Doença valvular severa | 6 (2,4%) |
| História familiar positiva de síncope | 27 (11%) |
| Alterações no exame físico cardiovascular | 24 (9,8%) |
| Alterações do ECG | 59 (24,1%) |
| Recorrência dos episódios sincopais | |
| Síncope recorrente | 189 (77,1%) |
| Episódio sincopal único | 56 (22,9%) |
| Posição de ocorrência da síncope | |
| Ortostatismo | 192 (78,4%) |
| Sentada | 51 (20,8%) |
| Decúbito | 2 (0,8%) |
| Presença de pródromos | 181 (73,9%) |
| Presença de traumatismo | 128 (52,2%) |
| Exames auxiliares de diagnóstico | |
| Ecocardiograma | 177 (72,2%) |
| Holter | 150 (61,2%) |
| Prova de esforço | 48 (19,6%) |
| Teste de Tilt | 39 (15,9%) |
| Eco-Doppler carotídeo | 31 (12,7%) |
| Detetor de eventos implantável | 30 (12,2%) |
| Detetor de eventos externo | 29 (11,8%) |
| MAPA | 17 (6,9%) |
| Massagem do seio carotídeo | 7 (2,9%) |
| Ecocardiograma de sobrecarga | 4 (1,6%) |
| TAC/RMN CE | 4 (1,6%) |
| Eletroencefalograma | 3 (1,2%) |
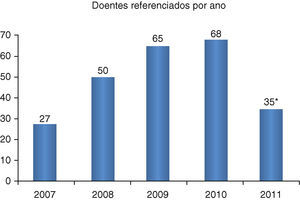
Salientamos um aumento progressivo, ao longo dos 4 anos, do número de doentes referenciados para esta unidade (em 2011, os dados reportam apenas até agosto) (Figura 6), sendo reflexo do reconhecimento regional do trabalho desenvolvido.
Os doentes avaliados por síncope eram em 51,4% do sexo masculino.
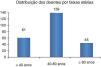
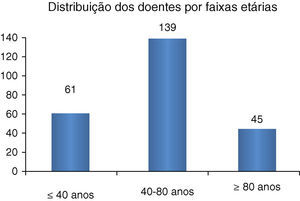
No que concerne à idade, verificou-se uma idade média de 58±23 anos, sendo a idade mínima de 8 anos e a máxima de 93 anos. A maioria dos doentes com síncope encontrava-se na faixa etária entre os 40 e os 80 anos (Figura 7), sendo que 24,9% apresentava uma idade inferior ou igual a 40 anos e 18,4% apresentava uma idade igual ou superior a 80 anos.
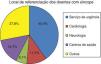
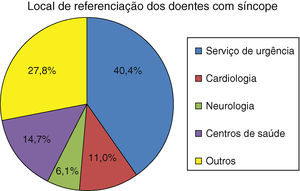
Verifica-se que a maioria dos doentes referenciados à Unidade de Síncope provinha do Serviço de Urgência (40,4%) (Figura 8). Verificou-se também um número considerável de doentes referenciados do Serviço de Cardiologia, assim como do Serviço de Neurologia. O elevado número de doentes referenciados pelo Serviço de Neurologia poderá ser explicado pela dificuldade do diagnóstico diferencial de perda de consciência que sucede em alguns casos. O número de pedidos de consulta pela Medicina Geral e Familiar ainda se encontra abaixo do pretendido, o que poderá ser devido à subvalorização da sintomatologia por parte dos pacientes e consequente desconhecimento pelos seus médicos assistentes.
Estes doentes eram portadores de um número considerável de exames complementares de diagnóstico, maioritariamente realizados antes da referenciação à Unidade de Síncope (Tabela 3). Optou-se por apresentar todos os exames, apesar do viés que isso implica.
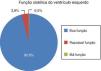
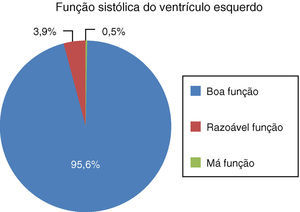
Dos doentes que realizaram ecocardiograma transtorácico, 95,6% apresentava uma boa função sistólica do ventrículo esquerdo e apenas 2 (0,8%) doentes apresentaram alterações consideradas suficientes para explicar os episódios de síncope – um doente com estenose aórtica grave e outro doente com miocardiopatia hipertrófica com gradiente intraventricular elevado (Figura 9).
Dos quatro doentes que realizaram ecocardiograma de sobrecarga farmacológica com dobutamina (1,6%), o exame apresentou alterações que poderão justificar a síncope em dois deles (50%).
A prova de esforço foi realizada em 19,6% dos doentes, tendo apresentado alterações sugestivas de isquemia em 5,9% desses casos.
O MAPA foi realizado em 6,9% dos doentes, tendo, em 52%, valores compatíveis com hipertensão arterial e, em 10%, períodos de hipotensão sintomática.
O Eco-Doppler carotídeo foi realizado em 12,7% dos doentes, tendo 8,8% estenoses superiores a 50%. A massagem do seio carotídeo apenas foi realizada em 2,9% dos doentes, sendo positiva em dois doentes.
O teste de Tilt foi realizado em 15,9% dos doentes, sendo positivo em 76,9% (30,8% com resposta mista, 17,9% com resposta cardioinibitória e 28,2% com resposta vasodepressora).
A monitorização eletrocardiográfica pelo Holter de 24-48h foi realizada em 61,2% dos doentes, sendo que destes 82,7% não apresentaram alterações significativas, 12% apresentaram bradiarritmias e 5,3% apresentaram taquiarritmias.
Procedeu-se à colocação do detetor de eventos externo em 29 doentes (11,8%), sendo que, destes, o exame revelou taquidisrritmias em dois doentes (6,9%) e bradidisritmia num doente (3,4%). Foi relevante para o diagnóstico em 6 doentes (20,6%), uma vez que não apresentou alterações significativas, apesar da ocorrência de síncope.
Os detetores de eventos implantáveis foram utilizados em 30 doentes (12,2%). Foram detetados episódios de bradiarritmias em 30% dos casos e de taquiarritmias em 3,3% dos casos. Num doente (3,3%) houve sintomas sem correlação eletrocardiográfica. O exame foi negativo em 20% dos doentes, continuando 13 (43,3%) dos doentes ainda em estudo.
A realização de TAC-CE e RMN-CE para exclusão de patologia neurológica foi realizada em 4 (1,6%) doentes, tendo alterações que poderão justificar a perda de consciência em 25% deles. O eletroencefalograma foi realizado a 3 (1,2%) doentes (n=3), sendo negativo em todos eles.
No que concerne à etiologia (Figura 10), a maioria dos doentes 128 (52,2%) apresentou síncope reflexa. A síncope de etiologia cardíaca foi encontrada em 49 (20%) dos casos e a síncope por hipotensão ortostática em 38 (15,6%) dos casos. Após aplicação dos testes diagnósticos acima referidos, a etiologia da síncope permaneceu indeterminada em 30 pacientes (12,2%), encontrando-se 13 destes doentes ainda em investigação, pois possuem um detetor de eventos implantado.
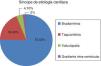
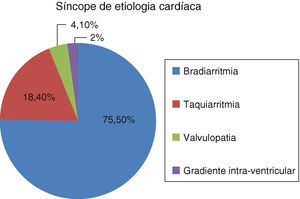
Na maioria dos casos de doentes com síncope de etiologia cardíaca, o mecanismo subjacente foi uma bradiarritmia (Figura 11).
Os fatores que estiveram associados a síncope de etiologia cardíaca foram o género masculino (p=0,011), a idade superior a 40 anos (p<0,001), a ausência de pródromos (p=0,002) e a existência de alterações no ECG (p<0,001). No entanto, apenas a idade superior a 40 anos (p=0,040), o género masculino (p=0,032) e a presença de alterações no ECG (p<0,001) foram identificados como preditores independentes de síncope de etiologia cardíaca.
A etiologia da síncope permaneceu indeterminada em 12,2% dos casos. Os fatores que estiveram associados a síncope de etiologia indeterminada foram a ausência de episódios de síncope recorrente (p=0,015), a ausência de pródromos (p<0,001) e a presença de traumatismo (p=0,040). No entanto, apenas a ausência de pródromos foi preditor independente de síncope de etiologia indeterminada (p<0,001).
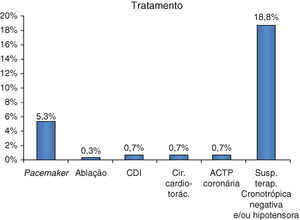
No que concerne ao tratamento cardiológico, apenas uma pequena percentagem dos doentes necessitou de uma estratégia invasiva (Figura 12).
DiscussãoAs Guidelines da Sociedade Europeia de Cardiologia recomendam a formação de Unidades de Síncope de modo a estabelecer um diagnóstico etiológico rápido e preciso, com redução dos custos de hospitalização e de exames complementares.
A maioria das Unidades de Síncope, diferentemente da nossa, localiza-se, funcionalmente, nos Serviços de Urgência.
Os autores propõem algoritmos de decisão, com base nas orientações da Sociedade Europeia de Cardiologia e na sua experiência de cerca de 4 anos. Existem dois fatores que são importantes para a avaliação desses mesmos algoritmos – a percentagem de casos com identificação etiológica e a percentagem de diagnóstico de síncope de etiologia cardíaca. Nos dados da nossa Unidade de Síncope, o diagnóstico etiológico foi obtido em cerca de 88% dos doentes e o diagnóstico de síncope de etiologia cardíaca situou-se nos 20%. Estes dados foram comparados com dados de outras Unidades de Síncope mencionadas nas Guidelines de Síncope da Sociedade Europeia de Cardiologia, de modo a aferir os nossos resultados.
O estudo SEEDS17 realizado por Shen et al. com uma Unidade de Síncope localizada no Serviço de Urgência foi um estudo prospetivo, de um único centro, tendo como objetivo avaliar a eficácia de uma Unidade de Síncope na redução de admissões e na melhoria da capacidade diagnóstica. Este estudo foi efetuado em doentes com risco intermédio de doença cardiovascular. Foram avaliados 3502 pacientes, dos quais apenas 103 foram considerados de risco intermédio. Os exames complementares de diagnóstico eram realizados na Unidade de Síncope ou em menos de 72 h após a alta. O estudo demonstrou uma redução na taxa de hospitalizações e do tempo total de internamento e um aumento na taxa de diagnóstico etiológico. A taxa de diagnóstico cumulativa situou-se nos 82% e a taxa de síncope de etiologia cardíaca nos 6%.
O estudo EGSYS-218 de Brignole et al. foi um estudo prospetivo, multicêntrico, tendo como objetivo a melhoria no diagnóstico e a redução das despesas em doentes apresentando-se com síncope no Serviço de Urgência e orientados de acordo com as Guidelines da Sociedade Europeia. O estudo demonstrou que a abordagem com base nas Guidelines reduzia o número de hospitalizações, o tempo de internamento e o número de exames por paciente, melhorando a taxa de diagnóstico. A síncope de etiologia inexplicada foi de 5% e a taxa de síncope de etiologia cardíaca foi de 13%.
O estudo de Ammirati et al.19 foi um estudo com 102 pacientes observados durante o internamento e em regime de ambulatório, com uma componente retrospetiva e prospetiva, que demonstrou um benefício da Unidade de Síncope. A taxa de diagnóstico foi de 82% e a síncope de etiologia cardíaca foi de 6%.
Chen et al.20 estudaram 987 pacientes com síncope, referenciados a um centro de eletrofisiologia, sendo a taxa de síncope de etiologia indeterminada e cardíaca de, respetivamente, 20 e 37%.
No estudo de Alboni et al.21, em que foram estudados de forma prospetiva 341 pacientes, o diagnóstico de síncope de etiologia cardíaca foi de 23% e o de etiologia indeterminada de 18%.
Apesar de diferentes metodologias, os dados da nossa Unidade de Síncope foram sobreponíveis aos de outras Unidades de Síncope europeias que demonstraram benefício na redução da hospitalização, redução de custos e acuidade diagnóstica.
Dos 245 doentes estudados na Unidade de Síncope, o diagnóstico de síncope de etiologia cardíaca foi estabelecido em 49 casos (20%), o que está de acordo com os dados de centros especializados em síncope, que apresentam valores variando entre os 6-37% dos doentes1,17–21. De salientar que, nos nossos dados, não constam os doentes que permaneceram internados no Serviço de Cardiologia e nos quais foi detetada patologia cardiovascular, justificando a sintomatologia, pelo que a nossa percentagem de síncope de etiologia cardíaca se encontra subvalorizada.
Relativamente à síncope de etiologia indeterminada, convém sublinhar uma população especial constituída por doentes idosos, de reduzida capacidade funcional e que fornecem pouca informação clínica. Nestes doentes, salvo sinais muito sugestivos de etiologia cardíaca, apenas realizamos exames não invasivos e que não necessitam de colaboração dos doentes. Uma percentagem considerável dos diagnósticos de síncope de etiologia indeterminada (33%) corresponde a este grupo de doentes. Outro dado a ter em consideração é que, dos doentes com o diagnóstico de síncope de etiologia indeterminada, 43% ainda estavam em estudo com um detetor de eventos implantável, sendo previsível que a taxa de diagnóstico supere os 90%. Apesar destas limitações, a síncope de etiologia indeterminada situou-se ao nível do publicado pelas Unidades de Síncope europeias1.
Os fatores preditores de síncope cardíaca e de síncope de etiologia indeterminada não são completamente coincidentes com os apresentados nas Guidelines da ESC, facto que poderá estar relacionado com o reduzido número de doentes estudados.
Quanto aos exames auxiliares de diagnóstico utilizados pelos autores, algumas dúvidas poderão subsistir relativamente à discrepância entre a percentagem de utilização do teste de Tilt (15,9% dos casos) e a percentagem de diagnósticos de síncope reflexa (64,4%). Esta diferença deve-se ao fato de, na maioria dos casos, ser desnecessária a realização de teste de Tilt para o diagnóstico de síncope reflexa, só estando o teste de Tilt indicado nos casos em que a etiologia é presumivelmente reflexa mas subsistem dúvidas após a avaliação inicial. O mesmo se aplica à realização de massagem do seio carotídeo.
O nosso estudo apresenta algumas limitações. Dado que os organigramas foram ajustados ao longo de quatro anos, nem todos os pacientes foram sujeitos ao mesmo protocolo. Não foi efetuada comparação com um grupo de doentes nos quais não fosse aplicado o nosso protocolo de diagnóstico. Como apenas analisamos os dados referentes aos doentes estudados na Unidade de Síncope, a não inclusão dos doentes admitidos no Serviço de Cardiologia limita a capacidade de comparação com outros estudos efetuados. Os algoritmos de decisão apresentados carecem agora de validação em estudos equivalentes efetuados noutros centros, o que esperamos que venha a acontecer após a publicitação da nossa metodologia.
ConclusãoA existência de organigramas visa simplificar a investigação etiológica da síncope, sendo, no entender dos autores, uma mais-valia para a correta aplicação das Guidelines da Sociedade Europeia de Cardiologia.
Os organigramas apresentados foram desenvolvidos a partir das referidas Guidelines e aperfeiçoados com a experiência da sua utilização na Unidade de Síncope do nosso hospital, com o intuito de agilizar a investigação etiológica da síncope, particularmente nos casos de síncope de etiologia incerta após a avaliação inicial.
A sua aplicação na investigação etiológica, dos doentes com síncope estudados na nossa unidade, permitiu-nos obter resultados equivalentes aos publicitados internacionalmente por outras Unidades de Síncope.
Responsabilidades éticasProteção dos seres humanos e animaisOs autores declaram que os procedimentos seguidos estavam de acordo com os regulamentos estabelecidos pelos responsáveis da Comissão de Investigação Clínica e Ética e de acordo com os da Associação Médica Mundial e da Declaração de Helsínquia.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos de seu centro de trabalho acerca da publicação dos dados de pacientes e que todos os pacientes incluídos no estudo receberam informações suficientes e deram o seu consentimento informado por escrito para participar nesse estudo.
Direito à privacidade e consentimento escritoOs autores declaram ter recebido consentimento escrito dos pacientes e/ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.
Conflito de interessesOs autores declaram não haver conflito de interesses.