É apresentado um caso de um doente de 42 anos, previamente saudável, com episódio de palpitações de início súbito, rápidas e regulares que motivaram ida ao serviço de urgência. O ECG mostrou taquicardia regular, 190 bpm, QRS alargados e padrão de bloqueio de ramo esquerdo. Foi instituída perfusão de amiodarona com progressão para taquicardia irregular, 230 bpm com QRS alargados e de diferentes morfologias seguida de conversão espontânea a ritmo sinusal, com intervalo PR de duração normal e padrão rS em DIII. O ecocardiograma não mostrava cardiopatia estrutural. O estudo eletrofisiológico demonstrou a presença de via acessória sem capacidade de condução retrógrada e com condução anterógrada com propriedades decrementais; e indução de ambas as taquidisritmias clínicas. Foi feito o diagnóstico de taquicardia de reentrada auriculoventricular antidrômica e de fibrilação auricular pré‐excitada mediadas por via acessória do tipo Mahaim. Foi efetuado mapeamento com detecção de potencial M (His‐like) no nível do anel tricúspide lateral e feita ablação com radiofrequência com critérios de sucesso imediato. Após ablação verificou‐se alteração do padrão em DIII para qR. Após 12 meses de seguimento não se verificou recorrência da taquidisritmia.
We present the case of a previously healthy 42‐year‐old man who attended the emergency department due to a sudden onset of rapid and regular palpitations. The ECG showed 190 bpm, wide QRS with left bundle branch block tachycardia. He was started on amiodarone with progression to 230 bpm, wide QRS tachycardia with multiple morphologies, followed by spontaneous conversion to sinus rhythm, normal PR interval and rS pattern in LIII. The echocardiogram was negative for structural heart disease. The electrophysiological study demonstrated the presence of an accessory pathway with anterograde decremental conduction and no retrograde conduction. Both episodes of clinical tachycardia were induced. A diagnosis of Mahaim fiber‐mediated antidromic atrioventricular reentrant tachycardia and pre‐excited atrial fibrillation was made. Mapping was performed with detection of an M potential (His‐like) at the lateral region of the tricuspid ring followed by radiofrequency ablation with immediate success criteria. Post‐ablation there was a change to a qR pattern in LIII. At 12‐months follow‐up there was no recurrence of the tachycardia.
Auriculoventricular
Bloqueio de ramo esquerdo
Eletrocardiograma de 12 derivações
Estudo eletrofisiológico
Nódulo auriculoventricular
Taquicardia automática Mahaim
Taquicardia de reentrada auriculoventricular
Taquicardia de reentrada nodal auriculoventricular
Taquicardias supraventriculares
Vias acessórias
Vias acessórias do tipo Mahaim
As vias acessórias do tipo Mahaim (VA‐M) são VA pouco frequentes e apresentam características específicas. Em geral localizam‐se na região lateral do anel tricúspide, estabelecem uma conexão direta entre o tecido auricular e o tecido de condução infra‐hisiano (mais frequentemente o ramo direito do feixe de His) e são caracterizadas por apresentar condução anterograda decremental (NAV‐like) e ausência de condução retrógrada. As VA‐M contribuem para diferentes tipos de disritmias. Estão associadas a outras VA em 40% dos casos e está descrita a associação com a anomalia de Ebstein. O tratamento de eleição é a ablação por radiofrequência.
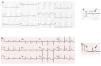
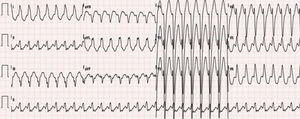
Caso clínicoApresenta‐se o caso de um homem de 42 anos, saudável, que recorreu ao serviço de urgência por um quadro de palpitações de início súbito, rápidas e regulares, com uma hora de evolução. Encontrava‐se vígil, orientado, eupneico, com uma pressão arterial sistêmica de 130/80mmHg e uma frequência cardíaca de 190 bpm. Não apresentava sinais congestivos ou de baixo débito cardíaco. O eletrocardiograma de 12 derivações (ECG) mostrou taquicardia regular, 190 bpm, com QRS alargados (131ms), morfologia de bloqueio de ramo esquerdo (BRE), eixo ‐30°, com R monofásico em DI, rS em V1 e transição RS em V5 (figura 1). Foi instituída perfusão de amiodarona com progressão para taquicardia irregular, 230 bpm (ocasionais intervalos RR <200ms), QRS alargados de diferentes morfologias (figura 2) e com manutenção de estabilidade hemodinâmica. Após dois minutos, verificou‐se conversão espontânea a ritmo sinusal, 70bpm, PR de duração normal e padrão rS em DIII (figura 3A).
O doente foi internado no Serviço de Cardiologia com o diagnóstico de taquicardia de complexos alargados com morfologia de BRE de etiologia a esclarecer. A avaliação laboratorial foi normal. O ecocardiograma transtorácico feito não mostrou cardiopatia estrutural. O estudo eletrofisiológico (EEF) revelou: 1) Condução auriculoventricular retrógrada por via nodal, sem evidência de condução retrógrada através de via acessória (intervalo VA com prolongamento progressivo durante pacing incremental ventricular) (figura suplementar 1A); 2) Sob pacing auricular incremental, verificou‐se aumento do intervalo AV (aumento de intervalo AH, redução de HV) e alargamento progressivo do QRS (evidência de pré‐excitação ventricular por VA com propriedades anterógradas decrementais) (figura suplementar 1B,1B e figura suplementar 2); 3) Indução de taquicardia de reentrada auriculoventricular (TRAV) antidrômica com morfologia de BRE, semelhante a taquicardia documentada (figura suplementar 3A e 3B); 4) Progressão para fibrilhação auricular pré‐excitada, mimetizou a arritmia clínica (figura suplementar 4A e 4B. Tais achados permitiram o diagnóstico de TRAV antidrômica e fibrilhação auricular pré‐excitada mediadas por VA‐M. Foi efetuada mapeamento com deteção de potencial M (His‐like) no nível do anel tricúspide lateral e feita ablação com radiofrequência com critérios de sucesso imediato (figura 4) – abolição de potencial M e incapacidade de indução de TRAV. No ECG após ablação, verificou‐se modificação do padrão em DIII para qR, sugeriu a presença de pré‐excitação «mascarada» nos exames prévios em ritmo sinusal (figura 3B). Aos 12 meses de seguimento não se verificou recorrência da taquidisritmia e o ECG manteve‐se sem pré‐excitação.
DiscussãoO diagnóstico diferencial de taquicardias regulares de complexos alargados com padrão de BRE ‐ QRS> 130 ms, QS ou rS em V1, R monofásico (sem Q) em V6 e notching em ≥ 2 derivações entre V1, V2, V5, V6, D1 ou aVL1 e desvio esquerdo do eixo eletrico é limitado a três entidades: 1) TSV com condução aberrante do tipo BREt (fixo ou funcional); 2) TSV mediadas por VA‐M; 3) Taquicardia ventricular intramiocárdica (i.e. região adjacente ao anel tricúspide lateral), ou de reentrada ramo a ramo2.
As VA‐M associam‐se a dois tipos diferentes de TSV: 1) TSV em que a VA‐M faz parte do circuito da taquicardia; 2) TSV em que a VA‐M não faz parte do circuito da taquicardia, mas contribui para a ativação ventricular. No primeiro grupo de TSV encontramos a TRAV antidrômica na qual a condução anterógrada é feita através da VA‐M e a condução retrógrada através do NAV ou alternativamente através de uma outra VA (presente em até 40% dos casos de VA‐M). Uma vez que na maioria dos casos as VA‐M se insere na porção distal do ramo direito do feixe de His, a ativação ventricular resultante da condução anterógrada pela VA‐M produz um padrão de BRE no ECG. De referir que as VA‐M são caracterizadas por ausência de condução retrógrada, pelo que não é possível a existência de TRAV ortodrômica (condução anterógrada através do NAV e condução retrógrada através da VA‐M). No segundo grupo de TSV encontramos a taquicardia auricular, flutter auricular, fibrilhação auricular e taquicardia de reentrada nodal auriculoventricular (TRNAV) na qual a VA‐M não faz parte do circuito da taquicardia mas pode constituir um canal para a ativação ventricular. De referir que nesse segundo grupo de TSV, a condução AV pode ser feita através da VA‐M ou através do NAV, o que confere diferentes morfologias à taquidisritmia.
Na presença de taquicardia regular de complexos alargados com padrão de BRE, o diagnóstico diferencial não invasivo deve ser equacionado com base num ECG prévio, ECG durante a taquicardia e ecocardiograma transtorácico. No que diz respeito aos achados no ECG prévio é de salientar: 1) presença ou ausência de BREt no ritmo de base do doente. A presença de BREt com características semelhantes às da taquidisritmia é sugestiva de TSV com condução aberrante do tipo BREt fixa. Contudo, o padrão de BREt durante a taquidisritmia pode resultar de atraso de condução taquidependente (funcional) no ramo esquerdo do feixe de His, pelo que a ausência de BREt no ECG prévio não exclui TSV com condução aberrante do tipo BREt funcional; 2) presença ou ausência de sinais de pré‐excitação ventricular (PR curto e onda delta). Porém, tais sinais são raros no contexto de VA‐M. O ECG durante a taquicardia pode exibir características sugestivas de TRAV antidrômica associada a VA‐M. Bardy GH et al.3 sugerem que numa taquicardias regular de complexos alargados com padrão de BREt a presença de dois dos seguintes critérios é sugestiva de TRAV antidrômica associada a VA‐M: frequência cardíaca entre 130 e 270 bpm, eixo do QRS entre 0 e ‐75°, duração do QRS <150ms, R em D1, rS em V1 e transição precordial em V4, V5 ou V6. Por outro lado, o ecocardiograma transtorácico é útil no caso de cardiopatia estrutural significativa, uma vez que a sua presença torna a hipótese diagnóstica de taquicardia ventricular intramiocárdica ou de reentrada ramo a ramo mais provável. No doente apresentado não se encontrava disponível ECG prévio; a taquicardia de complexos alargados com padrão de BRE apresentava todas as características sugestivas de TRAV antidrômica mediada por VA‐M e o ecocardiograma não apresentava cardiopatia estrutural. De salientar que na presença de duvida diagnóstica qualquer taquicardia de complexos alargados deve ser abordada no serviço de urgência e presumido o diagnóstico de taquicardia ventricular.
O diagnóstico definitivo da causa de taquicardias regular de complexos alargados com padrão de BREt e desvio esquerdo do eixo elétrico é feito através de EEF. Em particular, no caso das VA‐M, o diagnóstico é feito com base na presença de pré‐excitação ventricular mediada por via acessória com condução anterógrada com propriedades decrementais e incapacidade de condução retrógrada. A indução da taquidisritmia clínica confirma o diagnóstico.
Anatomicamente a maioria das VA‐M localiza‐se no nível do anel tricúspide lateral. Contudo, a sua localização no nível do anel tricúspide pode ser variável, em particular em doentes com anomalia de Ebstein. O mapeamento das inserções auricular e fasciculoventricular da VA‐M é controverso e problemático. Por um lado, dado que as VA‐M não conduzem retrogradamente, não é possível o mapeamento da inserção auricular através de pacing ventricular. Por outro lado, a inserção ventricular geralmente tem um trajeto longo e arboriza ao longo do miocárdio e ramo direito do feixe de His, o que torna a ablação demorada, é praticamente impossível fazer uma ablação completa. Além disso, alguns doentes com VA‐M submetidos a ablação da inserção fasciculoventricular desenvolveram uma resposta pró‐arrítmica à ablação por atraso da condução do ramo direito do feixe de His e consequente facilitação de TRAV antidrômica, pode essa tornar‐se incessante.
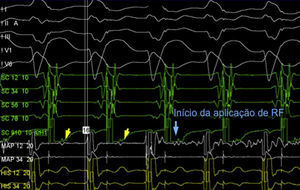
Atualmente a técnica mais eficaz de mapeamento e ablação consiste na deteção, em ritmo sinusal, do potencial Mahaim (M)4. Tal potencial localiza‐se entre os eletrogramas auricular e ventricular e pode apresentar uma morfologia His‐like ou ser estreito e de baixa amplitude (figura 4). O potencial M é registado no local da inserção auricular da VA‐M e, consequentemente, é considerado um bom preditor de local de ablação adequado. A taxa de sucesso da ablação guiada por potencial M encontra‐se entre os 90 e 100%. Dada a localização endocárdica desse tipo de via, é frequente a perda de condução induzida por trauma associado a manipulação do cateter. Tal perda de condução pode durar minutos a horas e pode comprometer o mapeamento e a subsequente ablação da VA‐M. Assim, é preferível a ablação durante pacing auricular e o uso de bainhas longas de modo a estabilizar o cateter de ablação ou alternativamente de sistemas de mapeamento eletroanatômico que permitam retomar a localização prévia do cateter. A taquicardia automática Mahaim (TAM) geralmente ocorre durante a aplicação de radiofrequência e resulta do aumento do automatismo induzido pelo calor em tecido NAV‐like (de um modo semelhante ao ritmo juncional que se observa durante a ablação de via lenta em contexto de TRNAV). Outras técnicas menos eficazes no mapeamento da VA‐M consistem na deteção do local com menor intervalo entre pacing no lado auricular do anel tricúspide e QRS pré‐excitado mais precoce; e na introdução de extraestímulo auricular durante TRAV antidrômica de modo a detetar o local onde o extraestímulo mais tardio induz reset da taquicardia. Por fim, na ausência de sucesso dos métodos anteriores, é possível mapeamento eletroanatômico de ativação. A ativação mais precoce em nível anular e ventricular pode ser determinada e feita ablação do local.
O ECG após ablação parece ser fundamental na confirmação do sucesso do procedimento5. O ECG em repouso de doentes com VA‐M é normal devido à ativação ventricular preferencial via NAV em frequências cardíacas normais. Contudo, 60% dos doentes com VA‐M apresentam um padrão rS em DIII, o qual surge apenas em 6% da população jovem saudável. Após ablação da VA‐M verifica‐se uma alteração do padrão em DIII para uma morfologia do tipo qR ou R. Tal achado sugere que nesse grupo de doentes o padrão rS em DIII pode ser um marcador de pré‐excitação ventricular «mascarada».
No caso apresentado foi feito mapeamento da VA‐M através da deteção de potencial M, seguido de ablação por radiofrequência com critérios imediatos de sucesso (abolição de potencial M e incapacidade de indução de TRAV). Verificou‐se ainda alteração do padrão em DIII de rS pré‐ablação para qR após aplação. Aos 12 meses de seguimento não se verificou recorrência da taquidisritmia.
ConclusãoAs VA‐M exibem propriedades NAV‐like e estão associadas a dois tipos de taquicardias: TSV em que a VA‐M faz parte do circuito da taquicardia e TSV em que a VA‐M não faz parte do circuito, mas contribui para a ativação ventricular. Em geral as VA‐M estão localizadas no anel tricúspide lateral. O mapeamento da VA‐M pode ser conseguido com múltiplas técnicas, o mapeamento e a ablação do local com potencial M no anel tricúspide são as que apresentam maior taxa de sucesso. A ocorrência de TAM é considerada preditora de sucesso. O ECG pós‐ablação é importante na confirmação do sucesso do procedimento.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.






 ECG 12 derivações: taquicardia regular, 190 bpm, QRS alargados (134ms), padrão de bloqueio de ramo esquerdo típico, eixo ‐30°, R monofásico em DI, rS em V1 e transição RS em V5, sugestiva de taquicardia de reentrada auriculoventricular mediada por VA‐M. VA‐M: via acessória do tipo Mahaim.'/>
ECG 12 derivações: taquicardia regular, 190 bpm, QRS alargados (134ms), padrão de bloqueio de ramo esquerdo típico, eixo ‐30°, R monofásico em DI, rS em V1 e transição RS em V5, sugestiva de taquicardia de reentrada auriculoventricular mediada por VA‐M. VA‐M: via acessória do tipo Mahaim.'/>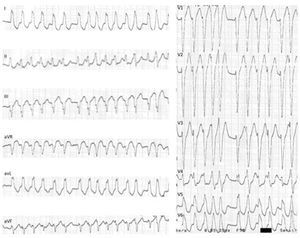 ECG 12 derivações: fibrilhação auricular pré‐excitada mediada por VA‐M: taquicardia irregular, 230 bpm, com QRS alargados e de diferentes morfologias (em particular em V4 e V5). VA‐M: via acessória do tipo Mahaim.'/>
ECG 12 derivações: fibrilhação auricular pré‐excitada mediada por VA‐M: taquicardia irregular, 230 bpm, com QRS alargados e de diferentes morfologias (em particular em V4 e V5). VA‐M: via acessória do tipo Mahaim.'/>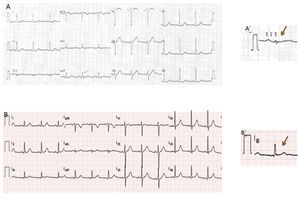 ECG 12 derivações: (A, A’): ritmo sinusal, 70bpm e com rS em DIII; (B, B’) pós‐
ECG 12 derivações: (A, A’): ritmo sinusal, 70bpm e com rS em DIII; (B, B’) pós‐