Na bradidisrritmia (BD), associada a iatrogenia medicamentosa ou potenciais causas reversíveis, está recomendada a suspensão ou correção das mesmas, antes da implantação de pacemaker definitivo (PM). No entanto, estes doentes (dts) apresentam frequentemente doença do sistema de condução, existindo poucos dados relativos à recorrência de BD e à necessidade futura de PM.
ObjetivoAvaliação da necessidade de colocação de PM em dts com BD iatrogénica ou associada a outra causa potencialmente reversível.
MétodosForam avaliados dts consecutivos sintomáticos admitidos no serviço de urgência com o diagnóstico de BD (Doença do nódulo AV – bloqueio auriculoventricular e bloqueio auriculoventricular 2.° grau (2:1); Bradicardia Sinusal (BS) e Bradifibrilhação auricular (BFA)) no contexto de iatrogenia medicamentosa ou alterações metabólicas. Foi avaliada a percentagem de dts com necessidade de colocação de PM.
ResultadosEstudaram‐se 153 dts (47% sexo masculino) admitidos com BS 16%; bloqueio auriculoventricular 63%; bloqueio auriculoventricular 2.° grau 12%; BFA 10%. Verificou‐se iatrogenia medicamentosa em 85% dos dts, hipercaliemia em 3% e etiologia combinada em 12%. Após suspensão da «iatrogenia», 55% dos dts (n = 84) colocou PM, sendo o bloqueio auriculoventricular o tipo de bradidisrritmia mais frequente, presente em 77% (n = 65) destes doentes.
ConclusãoEm dts admitidos com BD associada a uma potencial causa reversível, elevada percentagem de dts apresentam persistência ou recorrência do quadro com necessidade de PM. Os dts com iatrogenia associada a doença do nódulo AV constituem um subgrupo com risco de recorrência mais elevado, necessitando de maior vigilância durante o follow‐up, devendo‐se ponderar PM no primeiro episódio.
In iatrogenic or potentially reversible bradyarrhythmia, drug discontinuation or metabolic correction is recommended before permanent cardiac pacemaker (PM) implantation. These patients often have conduction system disease and there are few data on recurrence or the need for a permanent PM.
ObjectiveTo analyze the need for PM implantation in patients with iatrogenic bradyarrhythmia or bradyarrhythmia associated with other potentially reversible causes.
MethodsWe assessed consecutive symptomatic patients admitted to the emergency department with a primary diagnosis of bradyarrhythmia (atrioventricular [AV] node disease – complete or second‐degree AV block (AVB) [CAVB: 2nd‐degree AVB – 2:1], sinus bradycardia [SB] and atrial fibrillation [AF] with slow ventricular response [SVR]) in the context of iatrogenic causes or metabolic abnormalities. We determined the percentage of patients who required PM implantation.
ResultsWe studied 153 patients (47% male) admitted for iatrogenic or potentially reversible bradyarrhythmia. Diagnoses were SB 16%, CAVB 63%, second‐degree AVB 12%, and AF with SVR 10%. Eighty‐five percent of patients were under negative chronotropic therapy, 3% had hyperkalemia and 12% had a combined etiology. After correction of the cause, 55% of patients (n=84) needed a PM. In these patients the most common type of bradyarrhythmia was CAVB, in 77% (n=65) patients.
ConclusionIn a high percentage of patients with bradyarrhythmia associated with a potentially reversible cause, the arrhythmia recurs or does not resolve during follow‐up. Patients with AV node disease constitute a subgroup with a higher risk of recurrence who require greater vigilance during follow‐up and should be considered for PM implantation after the first episode.
A bradidisrritmia, no contexto de iatrogenia medicamentosa ou de potenciais causas reversíveis é uma situação clínica comum, contudo deficientemente caracterizada.1 De acordo com as atuais Guidelines, está recomendada a suspensão ou correção da potencial causa reversível, antes da implantação de pacemaker definitivo.2,3
No entanto, estes doentes apresentam frequentemente uma doença latente do sistema de condução, existindo poucos dados relativos à recorrência de bradidisrritimias nesta população e à necessidade futura de implantação de pacemaker.4‐6
De acordo com estudos prévios, cerca de 25% das bradidisrritmias não são causadas pela terapêutica, mas, sim, reveladas por esta, sendo os beta‐bloqueantes os «fármacos culprits» mais frequentes.4
As alterações metabólicas, nomeadamente as alterações iónicas, apresentam na sua maioria um perfil benigno, com maior percentagem de reversão da bradidisrritmia, sendo por este motivo frequentemente excluídas de estudos em bradidisrritmias iatrogénicas.5
No presente estudo pretendemos avaliar a necessidade de implantação de pacemaker definitivo em internamento ou após a alta numa amostra de doentes com bradidisrritmia associada a iatrogenia medicamentosa ou a outra causa potencialmente reversível.
MétodosAmostraA amostra deste estudo foi constituída por 153 doentes consecutivos admitidos no serviço de urgência num período de seis anos, entre 2010 e 2015, com o diagnóstico principal de bradidisrritmia sintomática (doença do nódulo AV: bloqueio auriculoventricular completo [BAVC] e bloqueio auriculoventricular de 2.° grau [BAV2]; bradicardia sinusal [BS] e bradifibrilhação auricular [BFA]), no contexto de iatrogenia medicamentosa e/ou alterações metabólicas.
VariáveisA população do estudo foi caracterizada de acordo com as características basais, quadro clínico, tipo de bradidisrritmia, terapêutica de ambulatório e alterações iónicas.
O diagnóstico de BAV 2.° grau neste estudo corresponde especificamente à condução auricular 2:1, sem registo na nossa amostra de algum caso de bloqueio Mobitz tipo I ou II.
Os doentes com FA e BAVC foram englobados no grupo do BAVC, no grupo FA apenas foram incluídos doentes com resposta ventricular lenta sem perturbação da condução AV.
Na iatrogenia medicamentosa foram considerados os seguintes fármacos: beta‐bloqueantes; antagonistas dos canais de cálcio; antiarrítmicos.
Nas alterações metabólicas, apenas foi considerada a hipercaliemia, sendo incluídos no estudo doentes com níveis de potássio sérico > 6.5 mEq/L.
Na avaliação do impacto da terapêutica farmacológica com a necessidade de PM, a amiodarona foi agrupada à digoxina de modo a conseguir uma amostra maior de antiarrítmicos quando comparado com o grupo dos beta‐bloqueantes e tendo em conta a frequência destes antiarrítmicos isolados e combinados na faixa etária da população em estudo, ao contrário do sotalol e propafenona que são menos frequentes.
EndpointCom base na resposta à suspensão do fármaco e/ou à correção iónica, avaliámos a percentagem de doentes em que houve necessidade de implantação de PM no internamento ou durante o follow‐up, para a população total e para cada tipo de bradidisrritmia.
Follow‐upA duração média do follow‐up foi 24 ± 2 meses, e durante este período foi avaliada a recorrência de bradidisrritmia clinicamente significativa e sintomática.
Análise estatísticaPara realizar a análise estatística utilizou‐se o programa IBM SPSS Statistics versão 20 para Windows 8. As variáveis contínuas foram expressas em valor médio ± desvio‐padrão e comparadas com o test T‐Student́s. As variáveis categóricas foram expressas em valor absoluto e/ou percentagem e comparadas com o teste qui‐quadrado. As associações foram consideradas estatisticamente significativas na presença de p‐value < 0,05.
ResultadosAs características basais da população total e de acordo com o tipo de bradidisrritmia são apresentadas nas tabelas 1 e 2.
Características basais da população total e de acordo com o tipo de bradidisrritmia
| População (n = 153) | BS (n = 24) | BAVC (n = 97) | BAV 2.° grau (n = 18) | BFA (n = 14) | |
|---|---|---|---|---|---|
| Características Basais | |||||
| Idade (anos) | 82 ± 11 | 80 ± 12 | 84 ± 10 | 78 ± 13 | 82 ± 7 |
| Sexo masculino | 47% (72) | 42% (10) | 44% (43) | 61% (11) | 64% (n = 9) |
| Antecedentes Pessoais | |||||
| Cardiopatia Isquémica | 26% (39) | 8% (2) | 27% (26) | 22% (4) | 50% (7) |
| Insuficiência cardíaca | 9% (13) | 17% (4) | 6% (6) | 0 | 21% (3) |
| HTA | 92% (141) | 92% (22) | 93% (90) | 89% (16) | 93% (13) |
| Diabetes mellitus | 29% (44) | 17% (4) | 32% (31) | 28% (5) | 29% (4) |
| Dislipidemia | 41% (62) | 38% (9) | 40% (37) | 44% (8) | 43% (6) |
| DRC | 19% (29) | 25% (6) | 18% (17) | 11% (2) | 29% (4) |
| Sintomas | |||||
| Síncope | 43% (66) | 33% (8) | 52% (50) | 39% (7) | 7% (1) |
| Tonturas | 39% (25) | 21% (5) | 23% (22) | 28% (5) | 50% (7) |
| Prostação | 10% (16) | 13% (3) | 8% (8) | 1% (1) | 21% (3) |
| Cansaço | 20% (30) | 21% (5) | 14% (14) | 4% (4) | 7% (1) |
| Mal‐estar inespecífico | 1% (2) | 0 | 1% (1) | 0 | 14% (2) |
| Dor precordial | 2% (3) | 4% (1) | 0 | 6% (1) | 7% (1) |
| Dispneia | 2% (3) | 4% (1) | 2% (2) | 0 | 0 |
| Morte Intra‐hospitalar | |||||
| Pré‐ PM | 2% (3) | 0 | 3% (3) | 0 | 0 |
| Após PM | 0,6% (1) | 0 | 1%(1) | 0 | 0 |
| Necessidade de pm provisório | 28% (43) | 4% (1) | 42% (41) | 5% (1) | 0 |
| Terapêutica | |||||
| BB | 32% (49) | 17% (4) | 35% (34) | 44% (8) | 21% (3) |
| ACC | 10% (16) | 8% (2) | 9% (9) | 22% (4) | 0 |
| AA | 13% (20) | 13% (3) | 13% (13) | 22% (4) | 0 |
| Digoxina | 4% (6) | 8% (2) | 3% (3) | 0 | 7% (1) |
| Sotalol | 1% (2) | 0 | 2% (2) | 0 | 0 |
| Propafenona | 3% (4) | 4% (1) | 2% (2) | 6% (1) | 0 |
| BB + sotalol | 5% (7) | 4% (1) | 4% (4) | 0 | 14% (2) |
| BB + propafenona | 2% (3) | 0 | 2% (2) | 0 | 7% (1) |
| BB + AA | 7% (10) | 17% (4) | 5% (5) | 0 | 7% (1) |
| BB + digoxina | 1% (2) | 0 | 1% (1) | 0 | 0 |
| BB + ACC | 2% (3) | 4% (1) | 2% (2) | 0 | 0 |
| BB + AA + digoxina | 0,6% (1) | 0 | 1% (1) | 0 | 0 |
| ACC + sotalol | 0,6% (1) | 0 | 1% (1) | 0 | 0 |
| Digoxina + AA | 3% (4) | 0 | 1% (1) | 0 | 21% (3) |
| BB + ACC + digoxina | 0,6% (1) | 0 | 0 | 0 | 7% (1) |
| ACC + AA + digoxina | 0,6% (1) | 0 | 0 | 0 | 7% (1) |
| Alterações Iónicas | |||||
| Hipercaliemia | 3% (4) | 0 | 3% (3) | 6% (1) | 0 |
| Etiologia Combinada | |||||
| Terapêutica + alterações iónicas | 12% (19) | 25% (6) | 12% (12) | 0 | 7% (1) |
BS: bradicardia sinusal; BAVC: bloqueio auriculoventricular completo; BFA: bradifibrilhação auricular; HTA: hipertensão arterial; DRC: doença renal crónica; PM: pacemaker; ACC: antagonista dos canais de cálcio; BB: beta‐bloqueantes.
Características basais de acordo com a implantação de pacemaker
| PM internamento (n = 61) | Sem necessidade PM (n = 92) | p‐value | PM total (n = 84) | Sem necessidade PM (n = 69) | p‐value | |
|---|---|---|---|---|---|---|
| Características Basais | ||||||
| Idade (anos) | 82 ± 12 | 82 ± 10 | ns | 82 ± 11 | 82 ± 10 | ns |
| Sexo Masculino | 49% (30) | 46% (42) | ns | 49% (41) | 45% (31) | ns |
| Antecedentes Pessoais | ||||||
| Cardiopatia isquémica | 25% (15) | 26% (24) | ns | 29% (24) | 22% (15) | ns |
| Insuficiência cardíaca | 3% (2) | 12% (11) | ns | 5% (4) | 13% (9) | ns |
| HTA | 90% (55) | 93% (86) | < 0,001 | 87% (73) | 99% (68) | 0,008 |
| Diabetes mellitus | 25% (15) | 32% (29) | ns | 31% (26) | 26% (18) | ns |
| Dislipidemia | 48% (29) | 36% (33) | ns | 46% (39) | 33% (23) | ns |
| Insuficiência renal | 5% (3) | 28% (26) | < 0,001 | 6% (5) | 35% (24) | < 0,001 |
| Necessidade de PM provisório | 3% (2) | 22% (20) | ns | 27% (23) | 29% (20) | ns |
| Tipo de Bradidisrritmia | ||||||
| Bradicardia sinusal | 2% (1) | 25% (23) | < 0,001 | 4% (3) | 30% (21) | < 0,001 |
| BAV completo | 77% (47) | 54% (50) | 77% (65) | 46% (32) | ||
| BAV 2.° grau (2:1) | 18% (11) | 8% (7) | 17% (14) | 6% (4) | ||
| Bradifibrilhação auricular | 3% (2) | 13% (12) | 2% (2) | 17% (12) | ||
PM: pacemaker; HTA: hipertensão.
Estudaram‐se 153 doentes com idade média de 82 ± 11 anos, sendo 47% (n = 72) do sexo masculino. Cerca de 63% (n = 97) dos doentes apresentavam BAVC, 16% (n = 24) Bradicardia sinusal, 12% (n = 18) BAV 2.° grau e 9% (n = 14) Bradifibrilhação auricular. A apresentação clínica mais frequente foi síncope, presente em 42% (n = 64) dos doentes.
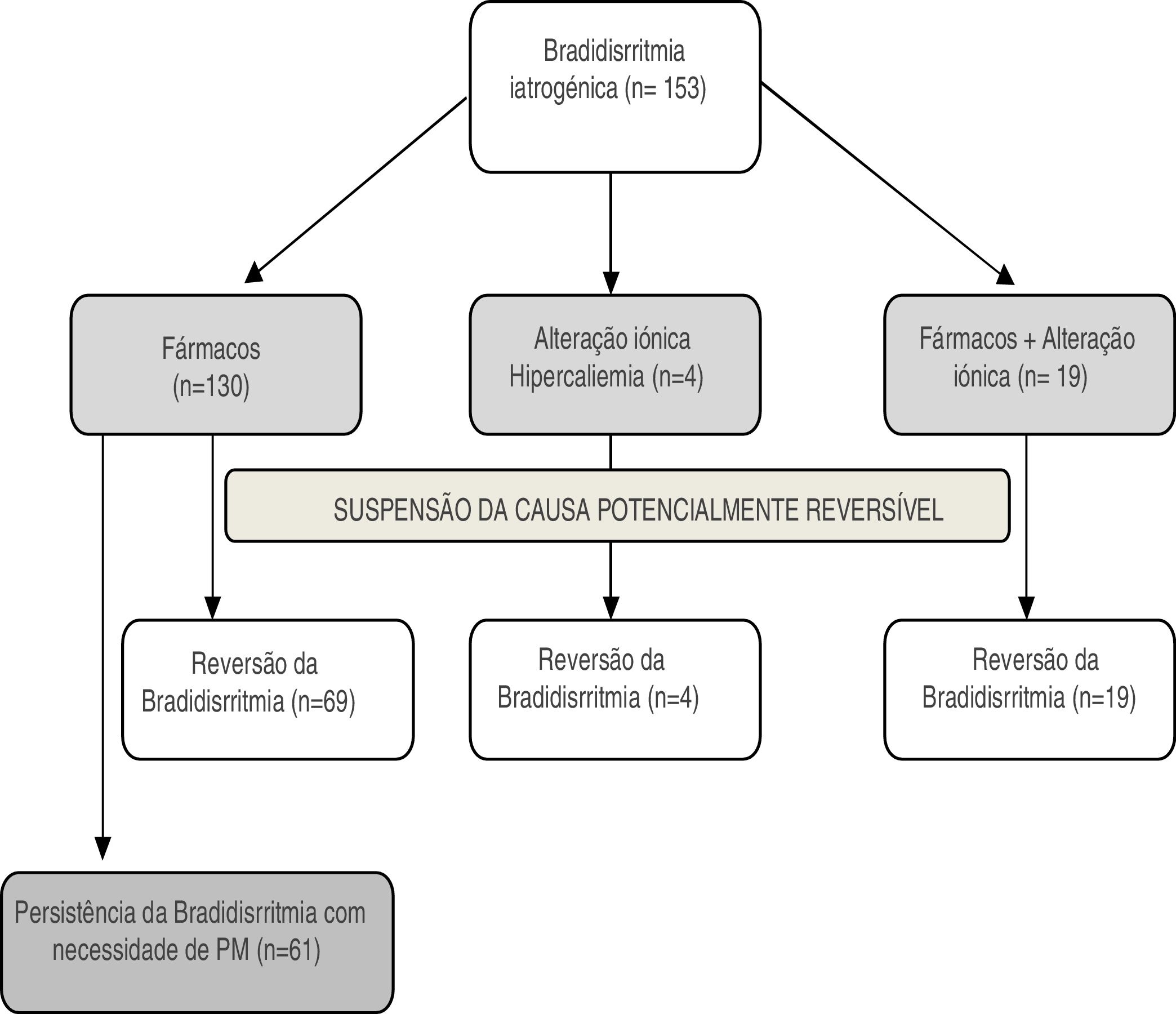
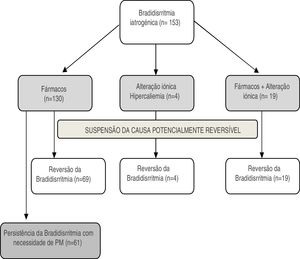
A etiologia potencialmente reversível associada às alterações eletrocardiográficas em 85% (n = 130) dos doentes foi atribuída à terapêutica farmacológica; em 12% (n = 19) terapêutica farmacológica associada a alterações iónicas e 3% (n = 4) a alterações iónicas isoladas (Figura 1).
Dos doentes com iatrogenia medicamentosa isolada, 38% (n =49) dos doentes encontrava‐se sob terapêutica beta‐bloqueante, 15% (n = 20) sob amiodarona, 12% (n = 16) sob antagonistas dos canais de cálcio, 5% (n = 6) sob digoxina; 2% (n = 2) sob sotalol, 3% (n = 4) sob propafenona e, por sua vez, 25% (n = 33) sob terapêutica dupla ou tripla (Tabela 1).
A implantação de PM foi necessária em 55% (n = 84) da população, sendo que em 40% dos doentes (n = 61) este foi implantado no primeiro internamento. Cerca de 15% (n = 23) da população apresentou reversão da bradidisrritmia após a suspensão do fármaco/correção iónica, contudo, ao fim de um tempo mediano de 18 meses, os doentes apresentaram novo episódio de bradidisrritmia, sem uma aparente etiologia reversível e com necessidade de implantação PM.
Dos doentes submetidos a implantação de PM, o BAVC foi o tipo de bradidisrritmia mais frequente, presente em 77% (n = 65) destes doentes, seguindo‐se o BAV 2.° grau em 17% (n = 14) (Tabela 2).
Cerca de 62% (n = 81) dos doentes sob terapêutica farmacológica, apesar da suspensão da terapêutica apresentaram necessidade de implantação PM. A terapêutica farmacológica isolada esteve associada a menor reversibilidade da bradidisrritmia, com significado estatístico, quando comparada com as restantes causas potencialmente reversíveis (Tabela 3).
«Etiologia» da bradidisrritmia de acordo com a colocação de pacemaker
| PM total | Fármacos | Fármacos + alteração iónica | Alterações iónicas (hipercaliemia) | p‐value |
|---|---|---|---|---|
| Sim | 81 | 2 | 1 | < 0,001 |
| Não | 49 | 17 | 3 | |
| PM internamento | Fármacos | Fármacos + Alteração iónica | Alterações iónicas (Hipercaliemia) | p‐value |
| Sim | 61 | 0 | 0 | < 0,001 |
| Não | 69 | 19 | 4 |
PM: pacemaker.
Quarenta e seis por cento dos doentes estava medicado com um beta‐bloqueante, 24% faziam amiodarona e/ou digoxina e 12% estavam sob antagonistas dos canais de cálcio, contudo sem significado estatístico (Tabela 4).
Necessidade de implantação de PM de acordo com a terapêutica farmacológica
| PM internamento (n = 61) | PM total (n = 84) | p‐value | |
|---|---|---|---|
| Beta‐bloqueantes (n = 49) | 48% (n = 29) | 46% (n = 39) | ns |
| Amiodarona e/ou digoxina(n = 30) | 25% (n = 15) | 24% (n = 20) | ns |
| Antagonistas dos canais de cálcio (n = 16) | 11% (n = 7) | 12% (n = 10) | ns |
PM: pacemaker.
A necessidade de PM provisório ocorreu em 28% (n = 43) da população, sobretudo em contexto de BAVC, destes 53% (n = 23) apresentou indicação para PM definitivo.
Doentes com reversão da bradidisrritmia e sem necessidade de PM apresentaram significativamente mais insuficiência renal (24 versus 5; p < 0,001). Dos doentes sem necessidade de PM a grande maioria tinha HTA (hipertensão arterial) (Tabela 1).
Quatro doentes morreram, sendo que três doentes faleceram previamente à implantação de PM no internamento e um doente faleceu no internamento após implantação do PM. Não houve qualquer registo de morte nos doentes após a alta sem PM.
DiscussãoNesta população, a maioria dos doentes apresentou necessidade de implantação de PM após a suspensão/correção da potencial causa reversível.
A proporção de doentes que descontinua a terapêutica e que requer a implantação de PM é desconhecida e o prognóstico destes doentes após a alta sem PM é igualmente desconhecido.2 Em relação às alterações metabólicas a informação é escassa, tendo em conta o aparente perfil benigno são excluídas da maioria dos estudos de bradidisrritmias iatrogénicas.
As alterações iónicas isoladas, apesar do número reduzido de doentes com hipercaliemia estiveram em 75% dos casos associadas a uma verdadeira bradidisrritmia iatrogénica com normalização do ritmo após a correção da alteração, sendo que apenas um doente apresentou necessidade de PM, o que é favor do seu carácter mais benigno. Por sua vez, 96% (n = 81) dos doentes que necessitaram de PM estavam sob terapêutica farmacológica.
Cerca de 25% de doentes com bradidisrritmia induzida pela terapêutica, a disritmia não é causada pela terapêutica mas, sim, revelada por esta, sendo os beta‐bloqueantes os principais «fármacos culprits».4
Zelter, et al. demonstraram que 56% dos doentes com resolução inicial do BAV após suspensão da terapêutica apresentaram recorrência da bradidisrritmia e Knudsen, et al. retiraram a mesma conclusão em 25% dos seus doentes.2,6
Nesta população, 25% dos doentes que tiveram alta sem PM, por aparente resolução da bradidisrritmia, apresentaram recorrência das alterações eletrocardiográficas com necessidade de PM durante o follow‐up.
De acordo com a literatura, fármacos em doses terapêuticas, geralmente não causam bradicardia significativa em doentes sem patologia cardíaca estrutural, no entanto, na presença de doença latente do nódulo sinusal e/ou nódulo AV, a terapêutica farmacológica pode ser o trigger para induzir a bradidisrritmia.4‐6
Apesar de sem significado estatístico, os beta‐bloqueantes foram os fármacos com menor reversibilidade da bradidisrritmia após a sua suspensão quando comparados com os antiarrítmicos, o que foi igualmente evidenciado em outros estudos publicados.1,2,5
Apesar da idade avançada e antecedentes de cardiopatia isquémica serem considerados preditores de risco pró‐arrítmico, nesta população este grupo de doentes não apresentou maior taxa de implantação de PM, embora a idade média da população seja superior a 65 anos e 26% tenha doença coronária.1,5
A bradidisrritmia no contexto de fibrilhação auricular é relativamente frequente, por sua vez, a necessidade de PM, de acordo com alguns estudos, é de 1,4% nos doentes sob amiodarona e 2,5% sob sotalol. Israel, et al. mostraram que em 78 doentes com dupla camâra com adaptação de frequência cardíaca (DDDR) implantado no contexto de bradicardia sintomática e FA paroxística/permanente, a bradicardia foi induzida por fármacos em 33% dos doentes.1,5 No nosso estudo, apenas dois doentes, após suspensão/correção da potencial causa reversível, apresentaram necessidade de PM, o que é a favor de um perfil com maior benignidade, logo, mais reversibilidade da bradifibrilhação auricular, quando comparada com a doença do nódulo AV. Nenhum dos doentes com bradifibrilhação auricular que teve alta sem PM apresentou ao longo do follow‐up novo episódio de disritmia com necessidade de PM.
A doença do nódulo AV (BAVC e BAV 2.° grau) apresentou menor reversibilidade, sendo necessária implantação de PM em 55% (n = 79) dos doentes. Cerca de 37% (n = 21) dos doentes com doença do nódulo AV que tiveram alta sem PM apresentaram recorrência da disrritmia no follow‐up. Esta informação coloca uma questão pertinente: devemos ponderar a implantação PM logo após o primeiro episódio desta disritmia? Esta é uma questão com que vários autores se depararam e para a qual ainda não há uma resposta exata. Vários estudos evidenciam que a doença do nódulo AV não surge em corações normais, quando surge, mesmo que induzida pela terapêutica, está associada a doença latente do sistema de condução.2,4
No presente estudo, a grande maioria dos doentes com insuficiência renal apresentou reversão da bradidisrritmia e, consequentemente, não teve necessidade de implantação de PM. De acordo com a literatura, a necessidade de PM é mais frequente nos doentes com insuficiência renal crónica do que na população em geral. O aumento de distúrbios da condução AV em doentes com insuficiência renal crónica avançada pode não ser apenas consequência da hipercaliemia, mas por outros fatores como alterações no metabolismo do cálcio, levando a fibrose e calcificação das vias de condução/miocárdio.7 Provavelmente, a gravidade da insuficiência renal na nossa população era menor, existindo reversão da bradidisrritmia apenas com correção da iatrogenia (metabólica e/ou farmacológica).
A HTA é uma comorbilidade cardiovascular frequente na população geral, bem como no nosso estudo. A HTA de acordo com a gravidade e duração induz remodelling cardíaco, o que pode interferir com a atividade elétrica, sendo frequente as disritmias, sobretudo supraventriculares e ventriculares. Os estudos multicêntricos referentes a alterações na condução AV são raros.8
A instabilidade hemodinâmica e a consequente necessidade de PM provisório não foram associadas significativamente a maior necessidade de implantação de PM definitivo, provavelmente na presença de uma amostra maior mais conclusões poderiam ser obtidas. Nesta população a instabilidade hemodinâmica não foi associada à permanência da bradidisrritmia.
Os três doentes que faleceram no internamento, perante a instabilidade hemodinâmica tiveram necessidade de PM provisório, contudo sem uma resposta eficaz e a morte não foi considerada complicação deste procedimento. Estes doentes apresentavam uma idade avançada (> 80 anos) e consequentemente diversas comorbilidades associadas.
Apesar da recorrência de bradidisritmia, a ausência de mortalidade cardiovascular no follow‐up transmite alguma segurança em relação à atual prática clínica, em que a maioria dos doentes após resolvida a aparente iatrogenia tem alta sem PM definitivo.
LimitaçõesA natureza retrospetiva do estudo e a reduzida dimensão da amostra constituem as principais limitações do estudo. Por sua vez, o período relativamente curto de follow‐up pode subestimar a frequência de bradicardia.
Não foi possível avaliar para todos os doentes a dosagem de cada fármaco associado à bradidisrritmia, por falta desse registo na admissão dos doentes, bem como a informação referente ao ritmo de escape e largura do QRS. Esta última característica clínica também não foi possível caracterizar pela ausência de ECG (eletrocardiograma) digitalizados no período temporal do estudo.
Os doentes não foram avaliados com monitorização de ambulatório de 24h (Holter). Os doentes podiam apresentar bradicardias assintomáticas ou bloqueios auriculoventriculares que poderiam ser identificados no Holter. No estudo apenas avaliámos as bradicardias sintomáticas com indicação para PM definitivo.
ConclusõesEm doentes admitidos com bradidisrritmia associada a uma causa potencialmente reversível, principalmente no contexto de iatrogenia farmacológica, elevada percentagem de doentes apresenta persistência ou recorrência do quadro com necessidade de colocação de pacemaker definitivo.
Os doentes com iatrogenia associada a doença do nodulo AV constituem um subgrupo de doentes com risco de recorrência mais elevado, necessitando de maior vigilância durante o follow‐up, devendo‐se ponderar nestes doentes a colocação de pacemaker definitivo no primeiro episódio.
Conflitos de interesseOs autores não declaram conflitos de interesse.