O objetivo deste estudo foi determinar se as alterações aos protocolos de referenciação para cirurgia cardíaca tiveram impacto nos tempos de espera, taxa de internamentos e na mortalidade durante o período de espera e durante o primeiro ano de seguimento após cirurgia.
Materiais e métodosEstudo retrospetivo, com doentes referenciados para cirurgia cardíaca de 1/01/2008 a 30/09/2014. Avaliaram‐se dois grupos de doentes antes e depois da mudança de referenciação: grupo A entre 1/01/2008 e 01/08/2011 e grupo B entre 01/08/2011 e 30/09/2014. Foi realizado o follow‐up telefónico.
ResultadosForam referenciados 864 doentes para cirurgia cardíaca, 557 no grupo A e 307 no grupo B. As características dos grupos foram semelhantes. O número médio de dias de espera para cirurgia foi de 10,6±18,5 dias e de 55,7±79,9 dias, respetivamente no grupo A e B (p=0,00).
Durante o período de espera foram internados dois doentes (0,4%) no grupo A e 28 (9,1%) no grupo B (p=0,00); a taxa de mortalidade foi, respetivamente, de 0‐2,3% (p=0,00). Durante o período de follow‐up de um ano foram admitidos em internamento 12,8% dos doentes do grupo A e 16% dos doentes do grupo B. A mortalidade neste período foi de cerca de 5% em ambos os grupos (p >0,05).
ConclusãoAs alterações aos protocolos de referenciação para cirurgia cardíaca tiveram impacto nos tempos de espera, no número de internamentos e na mortalidade nesse período.
The aim of this study was to determine whether changes to referral protocols for cardiac surgery have had an impact on waiting times, hospitalizations and mortality during the waiting period and during the first year of follow‐up after surgery.
MethodsIn this retrospective study of patients referred for cardiac surgery between January 1, 2008 and September 30, 2014, the study population was divided into two groups: those referred before (group A, January 1, 2008 to August 31, 2011) and after (group B, September 1, 2011 to September 30, 2014) the change in referral protocols. A telephone follow‐up was conducted.
ResultsThere were 864 patients referred for cardiac surgery, 557 in group A and 307 in group B. Patient characteristics were similar between groups. The mean waiting time for surgery was 10.6±18.5 days and 55.7±79.9 days in groups A and B, respectively (p=0.00).
During the waiting period two patients (0.4%) were hospitalized in group A and 28 (9.1%) in group B (p=0:00); mortality was, respectively, 0% and 2.3% (p=0.00). During one‐year follow‐up 12.8% of group A patients and 16% of group B patients were hospitalized. Cardiovascular mortality in this period was around 5% in both groups (p>0.05).
ConclusionChanges to referral protocols for cardiac surgery had an impact on waiting times, on the number of hospitalizations and on mortality in this period.
Os serviços de cirurgia cardiotorácica estão concentrados em alguns hospitais do nosso país. De forma a cobrir as necessidades dos vários centros cardiológicos, existem protocolos de referenciação para os doentes com necessidade de intervenção cirúrgica cardíaca. Na sequência de recomendações das Administrações Regionais de Saúde, os protocolos de referenciação foram alterados em agosto de 2011.
A alteração destes protocolos baseou‐se, sobretudo, em razões do foro económico, com o objetivo de tentar reduzir custos ao Sistema Nacional de Saúde. Estas mudanças podem ter tido influência nos tempos de espera para cirurgia, não havendo, no entanto, até à data, evidência nesse sentido. Vários autores demonstraram que o aumento no tempo de espera para cirurgia de revascularização miocárdica se associa a uma elevação na mortalidade durante o mesmo período1–13.
O objetivo do nosso estudo foi determinar se estas alterações tiveram impacto nos tempos de espera dos doentes enviados para cirurgia cardíaca e consequências desta variação temporal na taxa de internamento e mortalidade durante o período de espera para cirurgia, assim como as taxas de internamento e mortalidade no primeiro ano após a cirurgia cardíaca.
MétodosFoi realizado um estudo retrospetivo, descritivo e correlacional, englobando todos os doentes referenciados para cirurgia cardiotorácica por um serviço de cardiologia no intervalo temporal que mediou entre 1 de janeiro de 2008 e 30 de setembro de 2014. Foram recolhidos dos processos clínicos destes doentes as suas características basais, os tempos de espera para cirurgia (definida como a diferença das datas do internamento no serviço de cirurgia cardiotorácica e o dia de envio da informação sobre os doentes para os respetivos centros cirúrgicos) e os eventos (morte ou internamento) durante o período de espera. A indicação para cirurgia cardíaca urgente foi recolhida do processo dos doentes e para efeitos de análise durante este estudo só foram considerados urgentes aqueles que foram assim referenciados, tendo estes critérios sido: no caso dos doentes coronários, doentes internados por enfarte agudo do miocárdio e doença coronária grave (doença de tronco comum da artéria coronária esquerda ou artéria descendente anterior proximal ou doença de três vasos), e no caso dos doentes valvulares, foram considerados urgentes os doentes internados por insuficiência cardíaca com necessidade de ventilação e refratários a terapêutica médica.
Os doentes foram divididos em dois grupos, o grupo A com doentes enviados para cirurgia entre 1/01/2008 e 31/08/2011 e o grupo B, entre 01/09/2011 e 30/09/2014. Foi escolhida a data de agosto de 2011 para dividir os grupos por ter sido nesta altura que se deram as alterações aos protocolos de referenciação.
Foram comparadas as características basais, tempos de espera e eventos entre os dois grupos.
Foi realizado o follow‐up telefónico, por cardiologista, dos doentes referenciados para cirurgia cardiotorácica durante o período em análise. Foram comparados os eventos ao primeiro ano entre os dois grupos.
Para análise estatística foi utilizado o SPSS 20.0. Foi realizado o teste de qui‐quadrado para comparar as variáveis categóricas dos grupos, o teste One‐Way Anova para a comparação das variáveis contínuas dos mesmos e o teste de Kaplan‐Meyer para análise de curvas de sobrevivência durante o período de espera e ao ano de follow‐up.
ResultadosDurante o período em estudo foram referenciados para cirurgia cardiotorácica 864 doentes com idade média de 66,0±11,6 anos, sendo 268 (31%) do sexo feminino e 596 (69%) do sexo masculino. Foram solicitadas pelo nosso serviço 557 cirurgias cardíacas entre 1 de janeiro de 2008 e 31 de agosto de 2011 (grupo A) e 307 entre 1 de setembro de 2011 e 30 de setembro de 2014 (grupo B).
As características basais dos grupos foram semelhantes (Tabela 1), tanto a média do score de risco Euroscore logístico (6,2% no grupo A e de 5,7% no grupo B [p=0,36]) como os fatores de risco: sexo masculino (67,6 versus 72,2%), hipertensão (68,6 versus 70,6%), diabetes mellitus (25,9 versus 25,2%). A dislipidemia foi a exceção (57,7% versus 65,5%, p=0,03). A incidência de disfunção renal não apresentou diferenças significativas entre os grupos. Foram considerados doentes urgentes 27,1% no grupo A e 23,4% no grupo B.
Características basais dos doentes referenciados para cirurgia
| Grupo A | Grupo B | Total | p | |
|---|---|---|---|---|
| Idade | 66,1±11,7 | 65,8±11,5 | 66,0±11,6 | 0,68 |
| Género Masculino | 67,6% | 72,2% | 69,3% | 0,09 |
| Índice de massa corporal | 27,1±5,2 | 27,2±4,7 | 27,1±5,0 | 0,78 |
| Hipertensão arterial | 68,6% | 70,6% | 69,3% | 0,64 |
| Diabetes mellitus | 25,9% | 25,2% | 25,5% | 0,45 |
| Dislipidemia | 57,7% | 65,5% | 60,5% | 0,03 |
| Tabagismo | 31,1% | 29,1% | 30,4% | 0,29 |
| Fração de ejeção | 64,6±12,2 | 63,2±11,8 | 64,1±12,1 | 0,10 |
| Euroscore | 6,2±6,4 | 5,7±5,4 | 6,0±6,0 | 0,36 |
| Estádio de função renal | 0,28 | |||
| III | 22,9% | 19,2% | 21,5% | |
| IV | 3,9% | 1,4% | 3,0% | |
| V | 1,0% | 1,9% | 1,3% | |
| Indicação cirúrgica urgente | 27,1% | 23,4% | 25,8% | 0,13 |
| Dias de espera (total) | 10,6±18,5 | 55,7±79,9 | 26,6±54,2 | 0,00 |
| Urgentes | 2,1±2,5 | 3,0±3,2 | 2,4±2,8 | 0,03 |
| Eletivos | 13,8±20,8 | 72,4±85,1 | 35,1±60,7 | 0,00 |
| Indicação cirúrgica | ||||
| Revascularização coronária | 38,2% | 41,8% | 39,5% | 0,17 |
| Substituição valvular aórtica | 23,9% | 25,6% | 24,5% | 0,31 |
| Cirurgia valvular mitral | 10,4% | 12,0% | 11,4% | 0,27 |
| Cirurgia combinada (valvular e coronária) | 19,4% | 13,9% | 17,4% | 0,02 |
| Outras | 8,1% | 6,6% | 7,6% | 0,26 |
O número médio de dias de espera para cirurgia foi de 10,6±18,5 dias (mediana de 6,0, tempo máximo de 279 e mínimo de zero dias) nos doentes do grupo A e de 55,7±79,9 dias (mediana de 18,0, máximo de 476 e mínimo de zero dias) no grupo B (p=0,00). Esta diferença foi significativa tanto nos doentes com indicação cirúrgica urgente (2,1 dias no grupo A e 3,0 dias no grupo B, p=0,03) como nos doentes referenciados para cirurgia cardíaca eletiva (13,8 dias no grupo A e 72,4 dias no grupo B, p=0,000).
Considerando as indicações para cirurgia dos dois grupos, também não foram encontradas diferenças estatisticamente significativas entre estes, como evidenciado na Tabela 1. Como indicado na Tabela 2, houve diferenças nos tempos de espera entre os dois grupos para os vários tipos de indicação cirúrgica, tendo sido a média do tempo de espera para cirurgia de revascularização miocárdica eletiva de 8,0±8,8 dias (mediana de 6seis máximo de 59 e mínimo de um dia) no grupo A e de 57,2±76,0 dias (mediana de 20, máximo de 352 e mínimo de zero dias) no grupo B (p=0,00). Nos doentes referenciados para substituição da válvula aórtica o grupo A teve uma espera média de 14,0±15,8 dias (mediana de 10,0, máximo de 100 e mínimo de zero dias) e o grupo B teve uma espera média de 90,5±86,9 dias (mediana de 68,5, máximo de 363 e mínimo de zero dias) (p=0,00). Os doentes com indicação para substituição da válvula mitral tiveram no grupo A uma espera em média de 12,6±11,9 dias (mediana 12,6, máximo de 67 e mínimo de zero dias) e no grupo B 63,3±81,8 dias (mediana de 25,0, máximo de 338 e mínimo de zero dias) (p=0,00). Quanto aos doentes em espera por cirurgia combinada a média de dias no grupo A foi 14,5±30,1 dias (mediana de 8,0, máximo 279 e mínimo de zero dias) e no grupo B 59,3±97,2 dias (mediana de 20,0, máximo 476 e mínimo de zero dias) (p=0,00).
Tempos de espera médios por tipo de cirurgia cardíaca nos dois grupos (A e B)
| Grupo A | Grupo B | p | |
|---|---|---|---|
| Cirurgia de revascularização coronária não urgente | 8,0±8,8 | 57,2±76,0 | 0,00 |
| Cirurgia de substituição valvular aórtica | 14,0±15,8 | 90,5±86,9 | 0,00 |
| Cirurgia de substituição valvular mitral | 12,6±11,9 | 63,3±81,8 | 0,00 |
| Cirurgia combinada | 14,5±30,1 | 59,3±97,2 | 0,00 |
| Outras | 13,1±27,0 | 31,0±49,9 | 0,06 |
Na Tabela 3 estão representadas as proporções de doentes operados de acordo com os tempos de espera recomendados a nível internacional14,15, tendo estas diferenças sido estatisticamente significativas para os diferentes tipos de indicação cirúrgica.
Percentagem de doentes submetidos a cirurgia cardíaca dentro dos tempos recomendados14,20
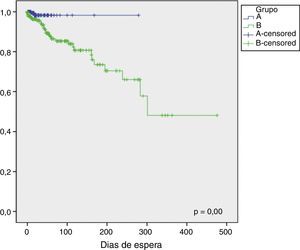
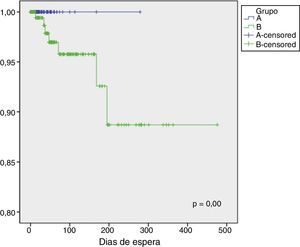
Quanto ao número de internamentos durante a espera para cirurgia registaram‐se internamento de dois doentes (0,4%) no período do grupo A e de 28 (9,1%) doentes no grupo B, p=0,00. Relativamente à mortalidade durante o período de espera para cirurgia não foram registadas mortes no grupo A, tendo sido verificadas sete mortes no grupo B (0 versus 2,3%, p=0,00). Os doentes que faleceram tiveram um tempo médio de espera de 72,6 dias (mediana de 47, mínimo de 13 e máximo de 195 dias). Um destes doentes tinha indicação cirúrgica urgente. A indicação cirúrgica era revascularização coronária num doente, substituição valvular aórtica em três, substituição valvular mitral num doente e cirurgia combinada em dois deles. Ass Figuras 1 e 2 são curvas de Kaplan‐Meier, estando na figura 1 representada a curva de sobrevida livre de eventos (morte ou internamento) durante o tempo de espera, enquanto a figura 2 representa a curva de sobrevivência dos doentes em espera nos dois grupos A e B.
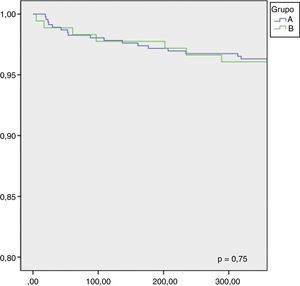
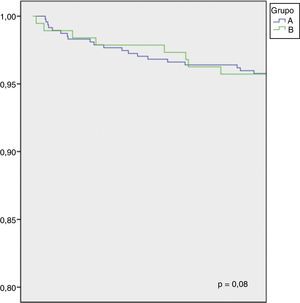
Durante o período compreendido entre 1 de janeiro de 2008 e 31 de outubro de 2013 foram referenciados para cirurgia 755 doentes, tendo sido possível realizar o follow‐up a 641 destes doentes (85%). Durante este período foram admitidos em internamento por causas cardiovasculares 12,8% dos doentes, que correspondem a 16% dos doentes do grupo A e 12,9% dos doentes do grupo B (p=0,2). A mortalidade por causas cardiovasculares no follow‐up foi de 4,8%, correspondendo a 4,7% dos doentes do grupo A e a 5,1% dos doentes do grupo B, p=0,49. A figura 3 representa a curva de sobrevida livre de eventos (morte ou internamento) um ano após cirurgia cardíaca e a figura 4 representa as curvas de sobrevivência dos dois grupos um ano após cirurgia cardíaca.
O nosso estudo é o primeiro em Portugal que procura demonstrar o impacto dos tempos de espera para cirurgia cardíaca em termos de mortalidade, necessidade de internamento antes da cirurgia e resultados precoces e a um ano da cirurgia.
Este estudo demonstrou que a mudança de protocolos de referenciação dos doentes do Hospital de Faro, com indicação para cirurgia cardíaca, realizada em agosto de 2011, aumentou significativamente os tempos de espera para cirurgia cardíaca e a mortalidade durante o período de espera. Este aumento do tempo de espera verificou‐se nos vários tipos de indicação para cirurgia cardíaca, sendo estatisticamente significativo na cirurgia de revascularização miocárdica, na cirurgia de substituição valvular aórtica, na cirurgia de substituição valvular mitral e nas cirurgias combinadas (coronárias e valvulares).
A importância dos tempos de espera em cirurgia tem sido bastante debatida tendo, já em 1995, Carroll et al. constatado a existência de grandes diferenças entre países Europeus e os Estados Unidos da América (EUA), havendo orientações, a nível do sistema de saúde dos EUA, de intervencionar a maioria dos doentes para cirurgia de revascularização miocárdica em 72 horas, enquanto no Reino Unido a maioria dos doentes esperava mais de três meses16. Tem sido também discutida qual deve ser a definição de tempo de espera para cirurgia. Segundo a OCDE o tempo de espera deve incluir o tempo que cada doente realmente aguardou pela mesma, incluindo os períodos de espera pela primeira consulta, exames diagnósticos e, finalmente, a espera pela cirurgia cardíaca17,18. Vários trabalhos sugerem ser necessário intervir em todos estes tempos de espera com o intuito de reduzir o tempo total e melhorar os cuidados de saúde prestados aos doentes17.
No Canadá, país que mais estudou esta problemática, foi criado o score de Ontário19, descrito com o intuito de criar um preditor independente de mortalidade durante o período de espera5. Este score divide os doentes em emergentes (cirurgia imediata) extremamente urgentes (cirurgia em 24 horas), urgentes (cirurgia em 24‐72 horas), semiurgentes (72 horas a 14 dias), lista curta (14 dias a 6 semanas), atrasadas (6 semanas a 3 meses), atraso marcado (3‐6 meses).
As guidelines da Wait Time Alliance (organização da sociedade civil canadiana que inclui várias sociedades científicas médicas e não profissionais, com o objetivo de controlar as listas de espera) para tempos de espera definem que os tempos de espera para cirurgia cardíaca devem ser de 24 horas para casos emergentes, 14 dias para casos urgentes e de seis semanas para casos eletivos20. O grupo de trabalho da CCS Acess to Care Working Group definiu também tempos para cirurgia cardíaca, tendo sugerido que os doentes com necessidade de cirurgia de revascularização miocárdica deveriam ser submetidos a cirurgia nos primeiros 14 dias ou seis semanas, dependendo da anatomia coronária, que os doentes com estenose aórtica severa deveriam ter um tempo de espera máximo de 14 dias e os outros doentes valvulares de seis semanas14.
No nosso estudo apresentamos um aumento do tempo de espera de doentes a aguardar cirurgia de revascularização miocárdica não urgente de oito para aproximadamente 57 dias, com alguns doentes a esperarem mais de três meses, tendo o mesmo acontecido nos doentes que aguardam cirurgia valvular e cirurgia combinada. Apesar dos tempos estabelecidos e descritos nos estudos acima refletirem a realidade do Canadá, estas são as recomendações disponíveis neste campo. As guidelines da Sociedade Europeia de Cardiologia e da Associação Europeia de Cirurgia Cadiotorácica sobre Revascularização Miocárdica de 201415, com suporte nos estudos supracitados, também apresentam recomendações quanto aos tempos ótimos de intervenção. Estes tempos são de duas semanas para doentes com sintomas classe CCS 3‐4 ou anatomia coronária de alto risco (tronco comum ou equivalente, doença coronária de três vasos ou doença proximal da descendente anterior) ou doentes com função VE deprimida. Para todos os outros doentes com doença coronária estável a revascularização (percutânea ou cirúrgica) deve ser realizada num espaço de seis semanas.
Como observado pelos nossos resultados (Tabela 3), atualmente os doentes referenciados pelo nosso centro para cirurgia cardíaca têm tempos de espera acima dos recomendados.
O aumento dos tempos de espera por cirurgia de revascularização miocárdica aumenta a mortalidade dos doentes no período de espera por cirurgia1,21. No nosso estudo, a mortalidade cardiovascular durante um tempo médio de espera para cirurgia de 55,7±79,9 dias foi de 2,3% (n=6) no grupo B. No grupo A o tempo médio de espera foi de 10,6±18,5 dias e não houve mortalidade entre o diagnóstico e a cirurgia. Nos sete doentes que morreram à espera de cirurgia o tempo média de espera foi de 72,6 dias, com uma mediana de 47, máximo de 195 e mínimo de 13 dias. Estes dados são também evidentes na curva de sobrevida do figura 2.
Na literatura são vários os estudos que descrevem o risco de morte em doentes à espera de cirurgia cardíaca, com mortalidades nos doentes à espera entre 0,3‐5,8% (Tabela 4).
Estudos de mortalidade em doentes à espera de cirurgia cardíaca
| Autor | Ano | Tipo de cirurgia | Mortalidade % |
|---|---|---|---|
| Silber et al.13 | 1996 | RVM | 1,3a |
| Bengtson et al.2 | 1996 | RVM ou ICP | 2,1 |
| Morgan et al.5 | 1998 | CV ou RVM | 0,48b |
| Seddon et al.4 | 1999 | RVM | 0,28c |
| Koomen et al.7 | 2000 | RVM | 4a |
| Ray et al.6 | 2001 | CV ou RVM | 0,7 |
| Rexius et al.8 | 2004 | RVM | 5,8a |
| Sobolev et al.9 | 2006 | RVM | 0,58‐0,79d |
| Sobolev et al.21 | 2013 | RVM | 0,9d |
CV: cirurgia valvular; ICP: intervenção coronária percutânea; RVM: cirurgia de revascularização miocárdica; a: mortalidade anual, b: tempo médio de espera um mês; c: mortalidade mensal; d: mortalidade por semana em 1000 pacientes‐semana.
Apesar da maioria dos estudos sobre tempos de espera serem referentes a doentes a aguardar cirurgia de revascularização miocárdica, Lund et al. demonstraram que a espera (tempo médio de 6,3 meses) por cirurgia de substituição valvular aórtica, em doentes com estenose aórtica sintomática, se associa a uma mortalidade de 13,5% neste período22. Mais recentemente Malaisrie et al. demonstraram em doentes com estenose aórtica em lista de espera por cirurgia valvular aórtica uma mortalidade a um mês de 3,7% e de 11,6% aos seis meses de espera23. Outro trabalho recente, em doentes com estenose aórtica severa, observou uma deterioração abrupta da classe funcional NYHA I para III‐IV, no mês precedendo a cirurgia, em 18% dos doentes. Esta deterioração teve como consequência um aumento da mortalidade operatória (17 versus 5%; p <0,035) e uma diminuição da sobrevivência a longo prazo nos doentes operados em NYHA III‐IV (56 versus 72%; p <0,002)24.
Foi também demonstrado que em doentes com estenose aórtica severa inoperável ou de alto risco cirúrgico o aumento do tempo de espera pela substituição valvular aórtica percutânea se associa a uma elevação da mortalidade quer durante o período em que aguardavam pelo procedimento quer no primeiro ano de seguimento25.
Apesar de este trabalho não ter sido desenhado para determinar custos, sabe‐se que o internamento de doentes acarreta consigo custos adicionais. De facto, para além da mortalidade aumentada, o aumento dos tempos de espera associou‐se, nos nossos doentes, a um acréscimo significativo no número de internamentos, de 0,4% para 9,1%, durante o período de espera por cirurgia. Estes resultados na mortalidade e número de internamentos e a diferença entre os dois grupos é evidente na curva de sobrevida representada na figura 1. Na população estudada a maioria destes internamentos foram secundários ao agravamento da situação clínica, com necessidade de antecipação da cirurgia e hospitalização até à sua realização.
Os tempos de espera para cirurgia cardíaca superiores a três meses foram também relacionados com maior número de eventos adversos no período após a cirurgia25. No nosso estudo não encontramos esta associação, tendo sido observadas prevalências de internamentos (12,8 versus 16%) e taxas de mortalidade (4,7 versus 5,1%) semelhantes entre os dois grupos no período de follow‐up de um ano, como fica explicito nas figuras 3 e 4.
Como já referido, no Canadá o tema das listas de espera é largamente debatido, tendo já sido descrito que o investimento financeiro pode ajudar a reduzir o tempo dos doentes em lista de espera26.
Com o nosso trabalho foi possível observar que, atualmente, os tempos de espera por cirurgia têm como consequência internamentos e mortalidade. Os dados que dispomos não nos permitem identificar tempos ideais e, portanto, este não foi um objetivo do estudo. Assim, os autores propõem a criação de uma base de dados nacional para o registo de doentes inscritos para cirurgia cardíaca, de forma a identificar e quantificar os eventos adversos que ocorrem durante o tempo de espera. Baseados em dados objetivos será possível alterar a referenciação de modo a eliminar tempos de espera excessivos e as suas consequências nefastas.
LimitaçõesA maior limitação resulta do carácter retrospetivo e observacional, além de refletir apenas a realidade de um único centro de referenciação.
O seguimento conseguido no estudo foi de 85%, o que apesar de ser um seguimento aceitável dado o número de doentes pode subestimar os eventos (internamentos e mortalidade) durante o período de seguimento.
A definição de tempo de espera neste estudo foi a diferença entre as datas da cirurgia e a data de referenciação para a mesma, podendo estas datas subestimar o tempo de espera real de cada doente e constituir um viés do estudo.
ConclusãoA alteração ao protocolo de referenciação para cirurgia cardíaca, apesar de não ter tido como consequência um aumento da mortalidade no primeiro ano de follow‐up, resultou num aumento estatisticamente significativo do tempo de espera para cirurgia cardíaca, com consequente aumento da taxa de mortalidade e de internamento, durante esse período, respetivamente de zero para 2,3% e 0,4 para 9,1%.
Responsabilidades éticasProteção dos seres humanos e animaisOs autores declaram que os procedimentos seguidos estavam de acordo com os regulamentos estabelecidos pelos responsáveis da Comissão de Investigação Clínica e Ética e de acordo com os da Associação Médica Mundial e da Declaração de Helsinki.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados de pacientes neste artigo.