Após várias décadas de iniciativas orientadas pela Organização Mundial de Saúde com expressão a nível global e nos diferentes países, o consumo de tabaco continua a ser a segunda causa de mortalidade no mundo e a primeira causa de morte prematura e de incapacidade em consequência de várias neoplasias, doenças pulmonares e cérebro‐cardiovasculares, com ele relacionadas.
O consumo de tabaco nos países de língua portuguesa continua a ser também um problema importante de saúde pública, o que justifica plenamente o lançamento e a implementação destas «Recomendações de 2019 para a Redução do Consumo de Tabaco nos Países de Língua Portuguesa» pela Federação das Sociedades de Cardiologia de Língua Portuguesa.
Neste artigo de tomada de posição são revistas as últimas alterações recentes e a epidemiologia atual referente ao consumo de tabaco nos diferentes países de língua portuguesa, é salientado o impacto negativo para a saúde das novas formas de consumo de tabaco e são abordadas as estratégias de prevenção e as terapêuticas disponíveis.
Banir o tabagismo exige um esforço concertado de várias entidades a nível nacional e internacional, incluindo uma abordagem política a nível de cada país baseada em leis específicas, em campanhas de educação orientadas para o público em geral, dirigidas nomeadamente para as novas gerações com o objetivo de não iniciarem o consumo de tabaco, associada a uma resposta do sistema de saúde com o objetivo de apoiar os fumadores a cessarem e a manterem‐se livres do hábito de fumar no longo prazo, com recurso a uma associação de terapêutica farmacológica e de uma abordagem cognitivo‐comportamental, com o intuito de obter o controlo do único fator de risco que pode ser totalmente abolido.
Esta tomada de posição da FSCLP chama a atenção para a necessidade de os profissionais de saúde abordarem a problemática da cessação tabágica, junto dos doentes e dos seus familiares durante momentos‐chave como os episódios de internamento hospitalar ou de consulta externa, e capacita‐os com o conhecimento científico hoje existente para cessar o hábito e manter o controlo deste fator de risco a longo prazo.
After several decades of initiatives at international and national level inspired by the World Health Organization, tobacco consumption is still the second leading cause of death in the world and the leading cause of premature death and disability, as a result of various types of cancer and pulmonary, cerebrovascular and cardiovascular disease.
Tobacco consumption is also an important public health issue in Portuguese‐speaking countries, which fully justifies the launch and implementation of these 2019 recommendations for reducing tobacco consumption in Portuguese‐speaking countries by the Federation of Portuguese Language Cardiology Societies.
This position statement reviews recent changes in and the present epidemiology of tobacco consumption in the Portuguese‐speaking countries, discusses the negative health impact of new forms of tobacco consumption, and addresses available prevention and drug treatment strategies.
Eliminating smoking requires a coordinated effort between various national and international bodies, with a policy approach in each country focusing on laws, education campaigns for primary prevention aimed at to the general public, particularly to encourage young people not to start smoking, and a health system approach to help smokers quit smoking permanently by a combination of drug treatment and cognitive behavioral therapy. The aim is to control the only cardiovascular risk factor that can be completely eliminated.
This position statement aims to alert health professionals to the need to approach the subject of smoking cessation with patients and their families during hospitalizations and outpatient consultations, and to provide them with up‐to‐date knowledge on how to quit smoking and maintain control of this risk factor in the long term.
Dependendo da perspetiva epidemiológica do observador e do alcance do seu conceito de causalidade, o consumo de tabaco pode ser considerado como a segunda causa de morte no mundo atribuída aos fatores de risco cardiovasculares clássicos, precedida apenas pela hipertensão arterial, e a primeira causa de morte prematura e de incapacidade. Em 2017, o tabagismo, considerado como causa imediata e descontextualizado do complexo que determina e mantém o comportamento populacional, foi responsável por cerca de 7,10 milhões [6,83–7,37] de mortes e 182 milhões [173–193] de anos saudáveis de vida perdidos (DALYs). Embora o número de fumadores diários (indivíduos com 15 anos ou mais que fumam diariamente) tenha diminuído, o número total de fumadores continua a aumentar, condicionando um enorme desafio global para os sistemas de saúde1.
Os médicos, em geral, por lidarem direta e individualmente com doentes, tendem a considerar saúde/doença limitada ao comprometimento orgânico do utente e da sua história pessoal, valorizando menos as causas das causas, a determinante psicossocial dos fenómenos e dos comportamentos, indissociáveis do contexto ecológico e dos interesses económicos. Progressivamente tem‐se valorizado a poluição ambiental (que também tem o contributo do tabagismo) que não tem cessado de aumentar, como a mais importante causa de morbimortalidade na população no mundo de hoje2, ampliando o espetro para além dos fatores de risco tradicionalmente valorizados. Esta perspetiva é muito importante para compreender a resistência ao controle do tabagismo e para planear estratégias de abordagem mais efetivas.
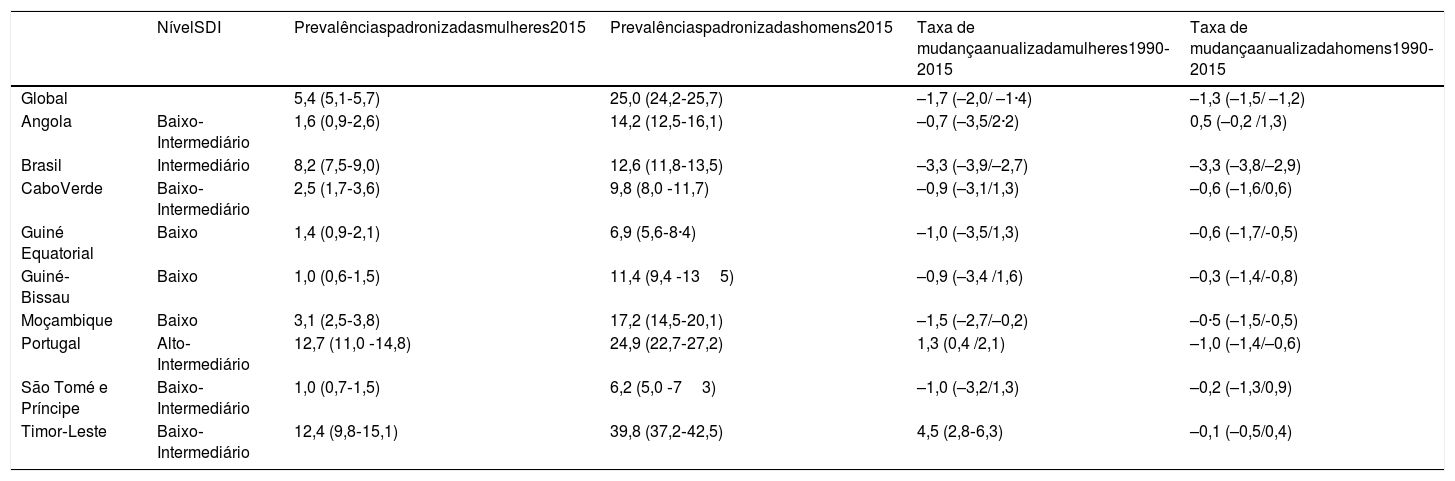
Nos Países de Língua Portuguesa (PLP) a relevância do tabagismo é uniformemente maior nos homens, mas é heterogénea entre os diferentes países, sendo mais prevalente nos países africanos. A Tabela 1 descreve as prevalências padronizadas por sexo em 2015, e a diferença anualizada para homens e mulheres, de 1990 e 2015, de acordo com o Índice Sociodemográfico (SDI)3. O número de fumadores diários varia entre 19%, 16,8% e 7,2%, nos países africanos, Portugal e Brasil, respetivamente4.
Prevalências padronizadas por sexo em 2015 e diferença anualizada por sexo, de 1990 e 2015, de acordo com o Índice Sociodemográfico (SDI)
| NívelSDI | Prevalênciaspadronizadasmulheres2015 | Prevalênciaspadronizadashomens2015 | Taxa de mudançaanualizadamulheres1990‐2015 | Taxa de mudançaanualizadahomens1990‐2015 | |
|---|---|---|---|---|---|
| Global | 5,4 (5,1‐5,7) | 25,0 (24,2‐25,7) | –1,7 (–2,0/ –1·4) | –1,3 (–1,5/ –1,2) | |
| Angola | Baixo‐Intermediário | 1,6 (0,9‐2,6) | 14,2 (12,5‐16,1) | –0,7 (–3,5/2·2) | 0,5 (–0,2 /1,3) |
| Brasil | Intermediário | 8,2 (7,5‐9,0) | 12,6 (11,8‐13,5) | –3,3 (–3,9/–2,7) | –3,3 (–3,8/–2,9) |
| CaboVerde | Baixo‐Intermediário | 2,5 (1,7‐3,6) | 9,8 (8,0 ‐11,7) | –0,9 (–3,1/1,3) | –0,6 (–1,6/0,6) |
| Guiné Equatorial | Baixo | 1,4 (0,9‐2,1) | 6,9 (5,6‐8·4) | –1,0 (–3,5/1,3) | –0,6 (–1,7/‐0,5) |
| Guiné‐Bissau | Baixo | 1,0 (0,6‐1,5) | 11,4 (9,4 ‐135) | –0,9 (–3,4 /1,6) | –0,3 (–1,4/‐0,8) |
| Moçambique | Baixo | 3,1 (2,5‐3,8) | 17,2 (14,5‐20,1) | –1,5 (–2,7/–0,2) | –0·5 (–1,5/‐0,5) |
| Portugal | Alto‐Intermediário | 12,7 (11,0 ‐14,8) | 24,9 (22,7‐27,2) | 1,3 (0,4 /2,1) | –1,0 (–1,4/–0,6) |
| São Tomé e Príncipe | Baixo‐Intermediário | 1,0 (0,7‐1,5) | 6,2 (5,0 ‐73) | –1,0 (–3,2/1,3) | –0,2 (–1,3/0,9) |
| Timor‐Leste | Baixo‐Intermediário | 12,4 (9,8‐15,1) | 39,8 (37,2‐42,5) | 4,5 (2,8‐6,3) | –0,1 (–0,5/0,4) |
SDI: Índice Sociodemográfico. O SDI é a média geométrica ponderada do rendimento per capita, nível de escolaridade e taxa de fecundidade total3
Os dados dos Inquéritos Nacionais de Saúde (INS) disponíveis (1987, 1995/96, 1998/99, 2005/06 e 2014) apontaram que o consumo diário de tabaco em Portugal Continental diminuiu nos homens de 35,2% (IC95: 34,2‐36,2) em 1987 para 26,7 (IC95: 25,2‐28,3) em 2014 e aumentou progressivamente nas mulheres de 6,0% (IC95: 5,6‐6,4) em 1987 para 14,6 (IC95: 13,6‐15,8) também em 2014, observando‐se maior consumo diário em homens de grupos socioeconómicos menos desfavorecidos e o oposto nas mulheres5.
A prevalência de consumo de tabaco descrito em Moçambique em 2003 foi de 39,9% em homens e 18% em mulheres6. Em amostra de 2005, observou‐se diminuição das prevalências de fumadores diários para 33,6% em homens e 7,4% nas mulheres, considerando todas as formas de consumo de tabaco, nomeadamente, mascar tabaco, rapé, cigarros manufaturados e enrolados manualmente, com diferentes prevalências por sexo e região do país7.
O Brasil é o país líder no controlo do tabagismo, com o terceiro maior declínio em prevalência de fumadores diários desde 1990, em 57% e 56% para homens e mulheres respetivamente, obtidos através de uma robusta política pública associada a publicidade sobre os danos à saúde causados pelo tabaco, restrições ao seu consumo e aumento de impostos para esses produtos, entre outras medidas8.
Essas medidas decorreram da adesão às recomendações prescritas pela Convenção‐Quadro para Controlo do Tabaco da Organização Mundial da Saúde (CQCT)9, como a proibição dos termos ultralight, lowtar, suaves, fracos, leves ou qualquer outro que induza a crer que esses cigarros não sejam tão nocivos. Os PLP aderiram a CQCT em diferentes épocas como pode ser verificado no capítulo referente à Legislação.
O número de mortes atribuídas ao consumo de tabaco aumentou de 7280 milhares (7010‐7560) em 2007 para 8100 (7790‐8420) em 2017, com incremento de 11,3% (9,1‐13,4) em 195 países, no estudo do GBD1. O mesmo aconteceu com os DALYs, que passaram de 200 000 (188 000‐212 000) em 2007, para 213 000 (201 000‐227 000) em 2017, com incremento de 6,8% (4,6‐9,0). Em relação às doenças isquémicas do coração (DIC), observou‐se tendência semelhante, com 1500 milhares de mortes (1440‐1570) em 2007 e 1620 milhares de mortes (1540‐1690) em 2017, com aumento de 7,8% (4,6 ‐11,1), e para os DALY foram observados 38 400 (36 800‐40 200) em 2007 e 40.600 (38 700‐42 500) em 2017, constituindo um aumento de 5,6% (2,4‐9,0). Incrementos similares foram notados em relação aos acidentes vasculares cerebrais (AVC) isquémicos, de 295 (276‐317) em 2007, para 335 (313‐361) milhares de mortes em 2017, com incremento percentual de 13,4% (8,6 ‐17,8), e nos DALYs, de 7540 (6910‐8260) em 2007 para 9000 em 2017 (8170‐9920), com aumento percentual de 19,3% (14,7‐23,8)1.
É importante ressaltar que aproximadamente 80% dos fumadores se encontram nos países de rendimento baixo e médio10, que representam a maior parte dos habitantes dos PLP, onde não foi observado o declínio do consumo de tabaco relatado nos países de rendimento alto4. Já existe evidência robusta do custo‐efetividade e das oportunidades de tratar o tabagismo nos Cuidados de Saúde Primários pela sua abrangência e pela relação médico‐paciente próxima e continuada11.
Considerando‐se apenas os fatores de risco valorizados na clínica tradicional, o tabagismo é o único que poderia ser completamente abolido na prevenção das doenças cardiovasculares (DCV), contudo, ampliando o espectro e incluindo alterações ecológicas e comportamentais introduzidas pelo próprio homem, existem muitos outros fatores passíveis de controlo.
Num ambiente social cheio de circunstâncias estressoras e frustrantes pela desigualdade, conflitos de interesses, alimentadas pela propaganda, o sucesso da adesão às substâncias psicoativas, como o consumo de tabaco e álcool, advém do facto de atuarem no sistema límbico, no circuito de recompensa, acarretando dependência química e psicológica. Esse sistema faz parte do processo evolutivo de adaptação que promoveu a preservação das espécies, e é um dos determinantes das repetidas recaídas observadas quando o paciente pretende deixar de fumar12.
É sabido que parar de fumar é a medida mais eficaz na prevenção das doenças relacionadas ao tabaco. No entanto, não recebe, no decorrer das consultas médicas em ambulatório nem durante os episódios de internamento, a atenção necessária para que se inicie o processo de abandono da causa evitável mais frequente das DCV e de muitas neoplasias11. Desse modo, o objetivo desse artigo é proporcionar um instrumento que possa ser utilizado pelos profissionais de saúde na sua prática diária para o combate ao tabagismo.
Epidemiologia e mecanismos fisiopatológicosÉ importante mencionar o risco atribuível ao cigarro para algumas doenças conforme está descrito na Tabela 2, que mostra a percentagem de mortes atribuídas ao consumo de tabaco e a percentagem de risco atribuído a este fator de risco nos diversos PLP. Quando se compara fumadores e indivíduos que nunca fumaram, observa‐se um aumento de 2 a 3 vezes no risco de acidente vascular cerebral, doença isquémica do coração e doença vascular periférica, 23 vezes no risco de neoplasia em homens e 13 vezes em mulheres e de 12 a 13 vezes no risco de doença pulmonar obstrutiva crónica. Há também aumento de 2,87 vezes no risco de morte por enfarte em fumadores quando comparados com os não fumadores3.
Percentagem de mortes atribuídas ao consumo de tabaco e percentagem de risco atribuído a este fator de risco, nos diferentes Países de Língua Portuguesa3
| Ano de2017 | Doençaisquémicacardíaca | Acidentevascularcerebral | Cancro do pulmãotraqueia, brônquio | Doençaobstrutivacrónica | Alzheimer.outras demências |
|---|---|---|---|---|---|
| Mortes risco atribuído tabagismo % (IC95%) | Mortes risco atribuído tabagismo % (IC95%) | Mortes risco atribuídotabagismo % (IC95%) | Mortes risco atribuídotabagismo % (IC95%) | Mortes risco atribuído tabagismo% (IC95%) | |
| Angola | 4,79 (4,06 ‐5,60)22,51 (19,74‐25,50) | 3,99 (3,43‐4,59)42,00 (13,13‐17,78) | 0,62 (0,50‐0,74)56,32 (51,09 ‐61,04) | 1,24 (1,01‐1,67)32,93 (26,55‐38,62) | 0,90 (0,78‐1,03)13.26 (8,21‐18,66) |
| Brasil | 13,03 (12,7‐13,27)24,41 (22,31‐26,56) | 9,10 (8,88 ‐9,29)16,60 (14,77‐18,51) | 2,40 (2,35‐2,46)64,01 (61,19‐66,66) | 4,83 (4,71‐4,96)46,63 (41,89‐51,37) | 5,44 (5,37‐5,50)13,29 (7,94‐19,28) |
| Cabo Verde | 15,39 (14,47‐16,41)8,78 (7,34‐10,32) | 7,28 (6,43‐8,07)7,35 (5,99‐8,71) | 1,65 (1,51‐1,79)32,99 (28,26‐37,79) | 2,11 (1,85‐2,63)19,03 (14,88‐22,74) | 5,49 (5,16‐5,81)2,93 (1,37‐4,84) |
| Guiné Equatorial | 3,80 (3,24‐4,40)11,38 (9,12‐13,65) | 2,95 (2,52‐3,40)7,65 (6,09‐9,26) | 0,65 (0,46‐0,84)36,74 (28,63‐45,08) | 1,30 (0,96‐1,89)19,91 (15,15‐24,66) | 1,35 (1,12 ‐1,60)6,77 (3,43‐ 10,67) |
| Guiné‐Bissau | 6,22 (5,36‐7,04)11,6 (9,60‐13,87) | 5,59 (4,87‐6,31)8,16 (6,45‐10,09) | 0,44 (0,33‐0,55)32,58 (26,63‐38,67) | 1,30 (1,07‐1,53)19,19 (14,65‐23,83) | 0,90 (0,75‐1,14)2,99 (1,43‐5,07) |
| Moçambique | 3,77 (3,31‐4,26)18,74 (15,5‐22,23) | 5,58 (4,86‐6,35)14,00 (11,2616,60) | 0,39 (0,33‐0,45)48,74 (43,34‐54,23) | 0,91 (0,77‐1,08)32,06 (26,60‐37,33) | 0,88 (0,71‐1,01)8,56 (4,20‐13,38) |
| Portugal | 12,1 (11,53‐12,70) | 13,91 (13,31‐14,53) | 3,87 (3,61‐4,11) | 5,11 (4,81‐5,42) | 9,49 (9,07‐9,86) |
| 12,69 (11,61‐13,74) | 7,72 (6,92‐8,54) | 64,32 (61,42‐66,93) | 31,71 (27,32‐36,26) | 7,29 (4,37‐10,45) | |
| São Tomé e Príncipe | 9,77 (8,63‐10,92)8,59 (6,9‐10,34) | 8,61 (7,60‐9,93)5,51 (4,36‐6,79) | 1,39 (1,06‐1,73)33,33 (26,09‐40,32) | 5,19 (4,23‐6,07)18,26 (14,46‐22,25) | 2,28 (2,07‐2,48)3,26 (1.62=5.33) |
| Timor‐Leste | 13,00 (10,30‐15,20)24,67 (20,66‐28,66) | 15,26 (13,18‐17,24)17,21 (14,23‐20,33) | 2,03 (1,65‐2,68)59,83 (53,01‐66,64) | 4,34 (3,59‐5,08)47,43 (38,34‐54,27) | 2,66 (2,22‐3,07)12,18 (6,20‐18,91) |
IC: intervalo de confiança.
O tabagismo está ainda relacionado com aumento da pressão arterial e suas complicações como morte e declínio da função renal. O mesmo se aplica aos aneurismas de aorta abdominal com aumento do risco atribuível ao tabaco, tal como à sua superior taxa de crescimento quando comparados fumadores e não fumadores. O consumo de tabaco foi associado com distúrbios de ritmo cardíaco, como aumento da prevalência de fibrilhação auricular e de taquicardia ventricular, e também com o aumento do risco de insuficiência cardíaca, bem como da mortalidade e morbilidade relacionadas com essa patologia13,14.
Salienta‐se o impacto do tabagismo no aumento de probabilidade relativa das principais doenças relacionadas com o tabaco, como a doença coronária e enfarte do miocárdio (25%), doenças pulmonares obstrutivas crónicas (85%), neoplasias pulmonares (90%), neoplasias de boca, faringe, laringe, esófago, estômago, pâncreas, rim, bexiga, colo de útero, mama (30%), e doenças cerebrovasculares (25%)1,15.
O risco de doença isquémica do coração e sua mortalidade aumentam com os anos de tabagismo e com o número de cigarros fumados por dia, existindo risco de doença em todos os níveis de consumo de cigarro, mesmo nos que consomem menos de cinco cigarros por dia e nos fumadores passivos. Acresce que o doente que abandona o tabagismo após cirurgia de revascularização coronária reduz o risco de hospitalização por doença cardíaca. Parar de fumar é o único tratamento eficaz para evitar a progressão da tromboangeíte obliterante, melhorando os sintomas e reduzindo o risco de amputação ao longo da vida15,16.
Os benefícios após a cessação do tabagismo são muitos e devem ser mencionados nas consultas de fumadores (Tabela 3). Os cigarros contêm mais de 7000 substâncias tóxicas, que contribuem de formas diversas para as DCV, destacando‐se efeitos hemodinâmicos adversos, como aumento da pressão arterial e da frequência cardíaca, desequilíbrio entre a oferta e consumo de oxigénio, alteração do fluxo sanguíneo coronário, disfunção e lesão endotelial, hipercoagulabilidade e trombose, inflamação crónica e alterações dos lipídos, além do substrato para a ocorrência de arritmias e eventos cardiovasculares. Esses efeitos também podem ser observados nos fumadores passivos13,17.
Benefícios da cessação do tabagismo a curto, médio e longo prazo
| após 2 minutos: PA e FC voltam ao normal. |
| após 3 semanas: respiração mais fácil e melhoria da circulação. |
| após 1 ano: o risco de morte por EAM reduz‐se para metade, igualando o dos não fumadores após 15 anos. |
| em 2‐5 anos: risco de AVC cai em mais de 90% ficando próximo do risco de quem nunca fumou. |
| após 10 anos de abstinência: risco de cancro baixa para cerca de metade do risco de um fumador. |
| entre 5‐10 anos o risco de EAM fica igual ao dos não fumadores |
| após 20 anos: risco de cancro de pulmão é igual ao dos não fumadores |
AVC: acidente vascular cerebral; EAM: enfarte agudo do miocárdio; FC: frequência cardíaca; PA: pressão arterial. Adaptado de18
O consumo de tabaco deve ser considerado uma doença crónica que se pode iniciar na infância e adolescência. Cerca de 80% dos indivíduos que experimentaram o tabaco fizeram‐no com idade inferior a 18 anos, existindo uma relação direta entre o início do tabagismo e a manutenção do hábito na vida adulta. Desse modo, a prevenção primordial torna‐se fundamental no controlo do tabagismo. Entende‐se por prevenção primordial do tabagismo a prevenção do início do hábito de fumar entre crianças e adolescentes. Crianças que usam tabaco durante 12 meses inalam a mesma quantidade de nicotina por cigarro que os adultos e experimentam os mesmos sintomas da dependência e da abstinência, que habitualmente se desenvolvem muito rapidamente nas crianças. Uma maneira de abordar a prevenção primordial é por grupos etários observando‐se em cada grupo os cinco principais itens da metodologia 5 As: auscultar no sentido de inquirir, perguntar; aconselhar a parar de fumar; avaliar a motivação e os sintomas da dependência do tabaco; ajudar na tentativa de parar de fumar; e agendar visitas periódicas 19,20.
A Organização Mundial da Saúde (OMS) lançou o pacote chamado MPOWER, de impacto comprovado para a redução dos produtos do tabaco19,20.
Monitoring: monitorizando a epidemia;
Protecting: protegendo a população contra o fumo do tabaco;
Offering: oferecendo ajuda para parar de fumar;
Warning: advertindo sobre os perigos do tabaco;
Enforcing: fazendo cumprir a proibição da publicidade, promoção e patrocínio;
Raising: aumentando impostos dos produtos do tabaco.
Essas medidas terão algum impacto na interrupção do tabagismo ao nível populacional, mas a grande maioria dos fumadores necessitará de tratamento individualizado prestado por profissionais de saúde, combinando muitas vezes abordagem comportamental e fármacos, para abandonar o fumo em definitivo.
Novas formas de tabagismoNa última década temos verificado o aparecimento de novas formas de tabagismo, publicitadas como tendo risco ausente ou risco reduzido, como os cigarros eletrónicos, populares entre os jovens e os adultos, denominados de JUUL, que funcionam como vaporizadores de nicotina encapsulada, flavorizantes e outros conteúdos em pequenos cartuchos substituíveis denominados pod‐mods. Estes dispositivos, que já estão na sua terceira geração, associam nicotina a outras substâncias vaporizantes ou fornecedoras de sabores, com efeitos mal conhecidos, mas potencialmente indutores de risco para a saúde13,14.
Fruto de bem elaboradas campanhas de marketing, promotoras da introdução das novas formas de uso do tabaco, existe atualmente uma discussão intensa entre a sociedade leiga e a comunidade científica sobre o risco inerente ao uso de cigarros eletrónicos como causa de doenças cardiovasculares e de neoplasias. Apesar da evidência epidemiológica atual não ser extensa e de estas novas formas parecerem ter um risco inferior à forma clássica, já dispomos atualmente de evidência suficiente para afirmar que o seu consumo agudo causa disfunção endotelial, lesão do DNA, estresse oxidativo e aumento temporário da frequência cardíaca. Quanto ao seu uso crónico parece aumentar o risco de enfarte do miocárdio, acidente vascular cerebral e de neoplasias da cavidade oral e do esófago3,13.
Baseado no aparente risco inferior das novas formas, tem sido advogado que os cigarros eletrónicos podem ser utilizados como método de cessação do tabagismo, o que carece de comprovação. Em 60% dos casos, os fumantes usam a forma clássica em simultâneo com os cigarros eletrónicos, mantendo o elevado risco prévio. Em muitos casos, estas novas formas serão adotadas por um curto espaço de tempo, findo o qual o fumador retomará na totalidade o seu hábito anterior13,14.
Por outro lado, os cigarros eletrónicos são considerados preocupantes pela comunidade científica por propiciarem a dependência à nicotina nos jovens, tornando‐se uma porta de entrada para o tabagismo clássico.
No momento atual, mesmo reconhecendo que as evidências científicas disponíveis não são robustas, recomendamos que sejam interrompidas e não seja iniciada qualquer forma de tabagismo, nomeadamente o uso de tabaco oral (mastigar tabaco, snus, rapé, tabaco solúvel, vaping‐JUUL) e cigarros, charutos, cigarrilhas, cachimbos, canos de narguilé. Também é de fundamental importância combater o tabagismo passivo, que expõe os não fumadores aos riscos de fumar e os agrava em 20‐30%13,14, relativamente à população saudável.
Abordagem do fumadorA maioria dos fumadores tem a perceção e reconhece que o tabaco é nocivo para a sua saúde. No entanto, isso não basta para abandonar o hábito de fumar. Da mesma forma, os médicos reconhecem os malefícios do tabagismo, mas na prática diária há uma tendência para dar prioridade ao tratamento da doença e não à sua prevenção. A abordagem inicial do fumador visa encorajá‐lo a iniciar o tratamento, independentemente do tipo de condição clínica e do estadio em que se encontra a sua doença. É importante salientar os benefícios de parar de fumar, em cada consulta dos diferentes profissionais de saúde e em todos os doentes. Como muitos países têm restrições ao consumo de tabaco em ambientes públicos, salienta‐se a relevância de perguntar de forma sistemática sobre a exposição ao tabaco dos não fumadores que residem ou convivem com fumadores, nomeadamente as crianças e jovens, que além de poderem considerar o hábito de fumar como algo normal e não prejudicial à sua saúde, também podem vê‐la piorar de forma aguda como no caso dos asmáticos. (Tabela 4, 5 e 6). A Tabela 7 descreve as medidas habituais para o acompanhamento da interrupção do tabagismo.
Avaliação inicial para abordagem do tabagismo
| • ANAMNESE |
| • Escalas: Fagerström (para dependência) 21 – Tabela 5 |
| • Prochaska e DiClementi (para motivação) 22 – verificar as técnicas de aconselhamento por paciente – Tabela 6 |
| • Comorbilidades clínicas e/ou psiquiátricas (diabetes, HAS, depressão, alcoolismo, AVC, convulsões, cancro) |
| • Medicações de uso contínuo |
| • Fatores de risco para DCV (dislipidemia, uso de contracetivos orais ou estrogénios) |
| • Gestação ou amamentação |
| • Questões relacionadas com o hábito de fumar: |
| • há quanto tempo fuma? |
| • quantos cigarros fuma por dia? |
| • já tentou parar de fumar e qual foi o resultado? |
| • está interessado (ou pensa) em parar de fumar? |
| Questões relacionadas com a interrupção do tabagismo |
| • pensa marcar uma data para deixar de fumar e gostaria de obter ajuda? |
| • já tentou parar de fumar alguma vez, se conseguiu, se fez uso de alguma medicação e por quanto tempo ficou sem fumar? |
| • EXAME FÍSICO |
| • Monitorizar a PA, especialmente se for utilizada a bupropiona. |
| • Monitorizar o peso corporal: o aumento ponderal pode ser uma barreira para iniciar o abandono do tabaco e um fator preditivo da recaída |
| • EXAMES COMPLEMENTARES |
| • Hemograma, provas de função hepática, glicemia, lipidograma e bioquímica sérica |
| • Radiografia do tórax |
| • Eletrocardiograma |
| • Espirometria (nem sempre disponível) |
| • Aferição do monóxido de carbono no ar expirado (COex), se possível. Essa medida tem relação direta com a |
| • carboxihemoglobina e com o número de cigarros fumados por dia. O ponto de corte é de 6ppm. |
AVC: acidente vascular cerebral; DCV: doença cardiovascular; HAS: hipertensão arterial sistémica; PA: pressão arterial.
Escala de nicotina‐dependência de Fagerström21
| 1. Durante quanto tempo, logo após acordar, fuma o primeiro cigarro? | |||
| (3) Dentro de 5min | (2) Entre 6‐30 min | (1) Entre 31‐60 min | (0) Após 60 min |
| 2. É‐lhe difícil não fumar em lugares proibidos? | |||
| (1) Sim | (0) Não | ||
| 3. Qual dos cigarros que fuma durante o dia lhe dá mais satisfação? | |||
| (1) O primeiro da manhã | (0) os outros | ||
| 4. Quantos cigarros fuma por dia? | |||
| (0) Menos de 10 | (1) de 11‐20 | (2) de 21‐30 | (3) Mais de 31 |
| 5. Fuma mais frequentemente pela manhã? | |||
| (1) Sim | (0) Não | ||
| 6. Fuma mesmo quando está doente, quando precisa ficar acamado na maior parte do tempo? | |||
| (1) Sim | (0) Não | ||
| →Total: [0‐2] Muito baixa [3‐4] Baixa | [5] Moderada | [6‐7] Elevada | [8‐10] Muito elevada |
Estágios de motivação e técnicas de aconselhamento22
| • Pré‐contemplativo: ainda não se preocupa; não está pronto para a mudança de comportamento; informar brevemente sobre os riscos de continuar fumando e encorajar o paciente a pensar |
| • Contemplativo: reconhece que precisa e quer mudar, porém ainda deseja fumar (ambivalência); ponderar sobre os prós e contras da cessação e manter‐se disponível para conversar |
| • Determinado: quer parar de fumar e está pronto para tomar as medidas necessárias; escolher uma data para parar de fumar |
| • Ação: empenhar‐se em atitudes com a intenção de promover mudanças e entrar em abstinência; seguimento para prevenir a recaída e aliviar os sintomas de abstinência |
| • Manutenção: mantém a mudança de comportamento conquistada e permanece em abstinência; reforçar os benefícios obtidos ao deixar de fumar, identificar as situações de risco para recaída e as habilidades para enfrentá‐los |
| • Recaída: não consegue manter a abstinência conquistada e retorna ao comportamento de fumante; oferecer apoio, rever e retomar todo o processo |
Acompanhamento para interrupção do tabagismo
| Marcar a data para parar de fumar |
| Conhecer o ambiente social do fumador, de forma que os seus familiares, amigos e colegas de trabalho possam ajudá‐lo |
| Caso haja familiares fumadores, será importante encorajá‐los a parar de fumar ou fumar fora do domicílio |
| Elaborar o plano de ação com estratégias não farmacológicas e farmacológicas |
| Acompanhamento das tentativas de cessação do tabagismo |
| Informar sobre a possível síndrome de abstinência e fissura para interromper o tabagismo |
| O doente, com o médico, deve escolher o método de cessação a ser utilizado: |
| Cessação abrupta: é geralmente o método de escolha entre os fumadores, sendo a síndrome de abstinência o seu maior obstáculo. |
| Cessação gradual, o fumador pode ficar a fumar uma pequena quantidade de cigarros indefinidamente e acaba por retornar ao padrão anterior de consumo |
Escalas: Fagerström (para dependência)21 – Tabela 5
Prochaska e DiClementi (para motivação) 22 – verificar as técnicas de aconselhamento por paciente – Tabela 6
Comorbilidades clínicas e/ou psiquiátricas (diabetes, HAS, depressão, alcoolismo, AVC, convulsões, cancro).
Medicações de uso contínuo.
Fatores de risco para DCV (dislipidemia, uso de contraceptivos orais ou estrogénios).
Gestação ou amamentação.
Questões relacionadas com o hábito de fumar:
- –
há quanto tempo fuma?
- –
quantos cigarros fuma por dia?
- –
já tentou parar de fumar e qual foi o resultado?
- –
está interessado (ou pensa) em parar de fumar?
Questões relacionadas com a interrupção do tabagismo:
- –
pensa marcar uma data para deixar de fumar e gostaria de obter ajuda?
- –
já tentou parar de fumar alguma vez, se conseguiu, se fez uso de alguma medicação e por quanto tempo ficou sem fumar?
Monitorizar a PA, especialmente se for utilizada a bupropiona.
Monitorizar o peso corporal: o aumento ponderal pode ser uma barreira para iniciar o abandono do tabaco e um fator preditivo da recaída.
Exames complementaresHemograma, provas de função hepática, glicemia, lipidograma e bioquímica sérica.
Radiografia do tórax.
Eletrocardiograma.
Espirometria (nem sempre disponível).
Aferição do monóxido de carbono no ar expirado (COex), se possível. Essa medida tem relação direta com a carboxihemoglobina e com o número de cigarros fumados por dia. O ponto de corte é de 6ppm.
TratamentoA maioria dos pacientes necessitará de implementação de terapia cognitivo‐comportamental (TCC) como demonstrado na Tabela 8, apoiada por suporte farmacológico para enfrentar o período da síndrome de abstinência, que normalmente dura entre duas e quatro semanas.
Terapia cognitivo‐comportamental
| • Explicar os mecanismos de dependência e ambivalência |
| • Discutir as vantagens de parar de fumar e as desvantagens de continuar |
| • Aumentar a motivação do fumador antes de iniciar o programa de cessação, saindo da postura contemplativa para um estadio de ação |
| • Sessões estruturadas com apoio de folhetos, onde os principais aspetos da dependência, os sintomas da abstinência e os obstáculos a superar serão discutidos |
| • Sessões com 90 minutos, de quatro a seis com periodicidade semanal (sessões de cessação) e de três a quatro com intervalo quinzenal (sessões de manutenção) nos primeiros três meses de tratamento. |
| • Orientar os pacientes para marcar uma data para deixar de fumar entre a segunda e a terceira sessão terapêutica, independente do protocolo terapêutico escolhido |
| • A fase de manutenção é voltada para a prevenção de episódios de recaída. Esta fase dura 12 meses, com seguimento mensal (presencial ou por telefone) |
| • Os seis primeiros meses após a cessação são considerados o período mais crítico para a ocorrência de recaídas. |
Explicar os mecanismos de dependência e ambivalência.
Discutir as vantagens de parar de fumar e as desvantagens de continuar.
Aumentar a motivação do fumador antes de iniciar o programa de cessação, saindo da postura contemplativa para um estadio de ação.
Sessões estruturadas com apoio de folhetos, onde os principais aspetos da dependência, os sintomas da abstinência e os obstáculos a superar serão discutidos.
Sessões com 90 minutos, de quatro a seis com periodicidade semanal (sessões de cessação) e de três a quatro com intervalo quinzenal (sessões de manutenção) nos primeiros três meses de tratamento.
Orientar os pacientes para marcar uma data para deixar de fumar entre a segunda e a terceira sessão terapêutica, independente do protocolo terapêutico escolhido.
A fase de manutenção é voltada para a prevenção de episódios de recaída. Esta fase dura 12 meses, com seguimento mensal (presencial ou por telefone).
Os seis primeiros meses após a cessação são considerados o período mais crítico para a ocorrência de recaídas.
Síndrome de abstinência à nicotinaOs principais sinais e sintomas da síndrome de abstinência estão expressos na Tabela 9.
Sintomas da síndrome de abstinência à nicotina
| Sintomas neurocomportamentais | Sintomas físicos |
|---|---|
| Ansiedade | Redução da pressão arterial |
| Cefaleias | Redução da frequência cardíaca |
| Dificuldade de concentração | Sudorese |
| Dificuldade de memória | Tontura |
| Inquietação | Fissura (urgência para fumar) |
| Irritabilidade | Tremores |
| Sentimento de frustração ou de raiva | Aumento do apetite |
| Humor deprimido | Ganho de peso |
| Insónia | Descoordenação motora |
A nicotina inalada liga‐se a recetores neuronais específicos que produzem excessiva libertação de dopamina e endorfinas, cujos efeitos são percecionados pelo fumador como estimulantes e associados a sensação de prazer. Quando esses efeitos se dissipam – com a recaptação da dopamina – os recetores enviam um sinal de que precisam de novo estímulo, isto é, exigem mais nicotina, o que é apercebido como uma sensação desagradável (sistema límbico, no circuito de recompensa). O fumador regular convive com abstinência todos os dias, sempre que fica impedido de fumar por um curto período15.
A fissura (craving) é um sintoma típico da dependência física da nicotina, sendo definida como um forte desejo ou urgência de fumar. A privação da nicotina produz efeitos físicos variáveis que duram entre sete e trinta dias, sendo mais intensos nos três primeiros dias após parar de fumar. Contudo, a fissura pode persistir por muitos meses porque continuam presentes os estímulos ambientais que se associaram ao tabagismo ao longo da vida, sendo difícil desconectar essas associações. Para enfrentar estas situações, o ex‐fumador precisa adquirir capacidades e traçar estratégias para evitar os gatilhos que levam ao lapso e deste à recaída15.
A farmacoterapia deve ser utilizada com o objetivo de complementar a terapia cognitivo‐comportamental e aliviar os sintomas de abstinência. Recomenda‐se o uso dos medicamentos durante três meses por rotina, estendendo para seis meses nos casos com maior dificuldade de cessação do tabagismo13. Estima‐se que com o uso de terapia farmacológica uma pessoa deixa de fumar com sucesso (abstinência de 6 meses) em cada 6 a 23 pessoas tratadas11.
A Tabela 10 resume os critérios para o início da terapia farmacológica, para a qual devem ser considerados sempre o conforto, a segurança e a preferência do paciente, bem como o facto de não haver contraindicações para a utilização de determinado medicamento.
Determinantes do início da terapia farmacológica
| Fuma 20 ou mais cigarros por dia OU |
| Fuma o primeiro cigarro do dia até 30min após acordar e fuma, pelo menos, 10 cigarros/dia OU |
| Tentativa prévia, somente com a TCC, não eficaz devido à síndrome de abstinência. |
Os fármacos pertencem a duas categorias básicas:
terapias com reposição de nicotina (TRN)
terapias não nicotínicas (TNN).
Terapia com reposição de nicotina. A terapia com reposição de nicotina (TRN) é considerada medicação de primeira linha na abordagem do fumador. A TRN é indicada nos doentes com graus moderado e elevado de dependência, segundo o teste de Fagerström, e não deve ser combinada com o consumo de tabaco. Os doentes devem ser orientados para interromper o consumo de tabaco após iniciar o uso da TRN. O NNT para a cessação definitiva é de 23 e de 46 para morte prematura11. As formas disponíveis são o adesivo com libertação durante 24 horas, as pastilhas de mascar gomas (2mg e 4mg) e a pastilha de nicotina (2mg e 4mg). A Tabela 11 descreve a abordagem com a terapia de reposição de nicotina para interrupção do tabagismo11–15.
Terapia de reposição de nicotina (TRN)
| Reposição rápida de nicotina: goma de mascar e pastilha |
|---|
| • Empregada quando há fissura (necessidade imperiosa de fumar) ou em intervalos de 1‐2 horas. |
| • Promove libertação mais rápida da nicotina. Pode ser combinada com o adesivo de nicotina ou associada à bupropiona e à vareniclina. |
| • O tempo aproximado de libertação da nicotina é de 5 minutos com a pastilha e 10 minutos com a goma. |
| • A dose máxima tolerada é cerca de 10 gomas/pastilhas por dia. |
| • O paciente deve mascar a goma/pastilha até sentir um sabor picante. Nesse momento, deve parar de mascar por 2 minutos (tempo para absorver a nicotina) até que desapareça o sabor; depois voltar a mascar repetindo o ciclo até 20 minutos para uma segunda libertação de nicotina. Ingerir um copo de água antes do uso para neutralizar o pH bucal, que se altera com o consumo de alimentos, e para remoção de resíduos alimentares, que podem diminuir a absorção pela mucosa oral. |
| • Efeitos colaterais: hipersalivação, náuseas, soluços, ulceração gengival (podendo levar a amolecimento de dentes) e dor na articulação têmporo‐mandibular (ATM). |
| • Contraindicação: incapacidade de mascar, lesões na mucosa oral, úlcera péptica, subluxação na ATM e uso de próteses dentárias móveis. |
| Reposição lenta: adesivo de nicotina |
| • Os adesivos são apresentados em caixas com sete unidades cada, em dosagens que variam entre 7 e 25mg. |
| • É indicada para manter um nível contínuo de nicotina circulante durante 24 horas, em processo de desabituação gradual do tabagismo. |
| • Pode estar indicada como terapia pré‐cessação durante 2 a 4 semanas em fumadores que apresentem muita dificuldade em reduzir o número de cigarros e em marcar uma data para interromper o hábito. |
| • Os adesivos devem ser aplicados pela manhã, em áreas cobertas, na parte superior do tórax ou regiões anteriores, posteriores e superiores laterais do braço, com rotação entre estes locais e troca na mesma hora do dia. Deve evitar‐se exposição solar no local. |
| • Pode ser usado em associação com a bupropiona ou com a vareniclina. |
| • Esquema terapêutico: |
| – Fumador de 20 cigarros/dia e/ou com score de Fagerström entre 8‐10 pontos: Adesivo de 21 a 25 mg/dia da 1ª à 4ª semana; 14 a 15 mg/dia da 5ª à 8ª semana; 7 mg/dia da 9ª à 10ª semana. Sugere‐se colocar o adesivo pela manhã logo após o despertar. Em casos de insónia, deve‐se retirar após 16 horas de uso. Em casos especiais de grande dependência e na ausência de contraindicação, pode‐se empregar até dois adesivos de 21mg. |
| – Fumador de 10‐20 cigarros/dia e/ou com score de Fagerström entre 5‐7 pontos: Adesivo de 14‐15 mg/dia nas primeiras 4 semanas seguido de 7 mg/dia da quinta à oitava semana. |
| • Efeitos colaterais: prurido, exantema, eritema, cefaleia, náusea, dispepsia, mialgia e taquicardia, quando em dose excessiva. |
| • Contraindicações: história de enfarte do miocárdio recente (nos últimos 15 dias), arritmias cardíacas graves, angina pectoris instável, doença vascular periférica, úlcera péptica, doenças cutâneas, gravidez e lactação. |
Para a abordagem farmacológica com terapia não nicotínica (TNN) estão disponíveis a bupropiona e a vareniclina (fármacos de primeira linha) (Tabela 12) 11–15. A clonidina e a nortriptilina são opções de segunda linha no tratamento, em função dos seus efeitos colaterais. Os NNTs para bupropiona e vareniclina são 18 e 10 para o sucesso no tratamento e 36 e 20 para evitar morte permanente, respetivamente11. A Tabela 13 representa uma súmula do tratamento farmacológico habitual para o tabagismo11–15.
Terapia não nicotínica (TNN)
| Cloridrato de bupropiona |
| Simula alguns dos efeitos da nicotina no cérebro, bloqueando a captação neuronal de dopamina e |
| norepinefrina. Pode ser usado em associação com a terapia de reposição de nicotina com adesivo |
| Excelente opção para subgrupos de fumadores mais propensos a recaídas, com depressão após deixar de |
| fumar, para mulheres e para aqueles que possuem alto grau de dependência. As taxas de sucesso na cessação são de 30% a 36% |
| Esquema terapêutico: Iniciar tratamento oito dias antes da paragem |
| – 150 mg/ três dias – toma única de manhã, 150 mg/ 3 meses – toma de manhã e à tarde com intervalo de 8 horas, podendo prolongar‐se durante seis meses. Controlar a pressão arterial, e se houver elevação pode‐se |
| reduzir a dose para 150 mg/dia, antes da suspensão em casos refratários. Reduzir as doses na |
| insuficiência renal e hepática para 150mg/dia. Inibidores da enzima MAO devem ser suspensos nos |
| 15 dias anteriores ao início da bupropiona. Usar com cautela ou evitar nos pacientes sob antipsicóticos |
| teofilina e esteroides sistémicos, por favorecer o aparecimento de crises convulsivas. |
| Contraindicações |
| – Absolutas: história de convulsão (mesmo febril), epilepsia, traumatismo cranioencefálico |
| anormalidades no eletroencefalograma, tumor cerebral, alcoolismo grave, anorexia nervosa e |
| bulímia, gravidez e lactação |
| – Relativas: uso associado de barbitúricos, benzodiazepinas, cimetidina, pseudoefedrina, |
| fenitoína, hipoglicemiantes orais, insulina |
| Tartarato de vareniclina |
| Agonista parcial do recetor colinérgico de nicotina α4β2 que media a libertação de dopamina no cérebro |
| Apresenta duplo‐efeito: reduz os sintomas da abstinência e o desejo de fumar. |
| Esquema terapêutico: iniciar uma semana antes da data de interrupção, com 0,5 mg/3 dias – manhã; 0,5mg do 4° ao 7° dia – manhã (7h) e tarde (19h), 1 mg/dia durante 3 meses – manhã (7h) e tarde (19h) podendo ser estendida até os seis meses, nos casos em que a cessação plena não seja obtida ou haja risco de recaída. A administração é por via oral, não sofre metabolização hepática, sendo a excreção renal praticamente in natura. |
| Efeitos adversos: náuseas (20%), cefaleias, sonhos vívidos e ganho ponderal. Raramente mudanças do humor, agitação e agressividade. |
| Por não sofrer metabolização hepática, a vareniclina não interfere com o uso concomitante de digoxina, metformina, varfarina. A cimetidina pode causar aumento na biodisponibilidade |
| Deve ser usada com cautela em pacientes com insuficiência renal |
| Contraindicação: gravidez, lactação, doentes com menos de 18 anos, pacientes com distúrbio bipolar, esquizofrenia ou epilepsia |
Tratamento farmacológico habitual para o tabagismo
| Medicamento | Início do tratamento | Esquema terapêutico | Duração (semanas) |
|---|---|---|---|
| TRN: adesivo | Na data escolhida para deixar de fumar | 21‐25 mg/ dia ‐ 4 semanas14‐15mg/dia ‐ 4 semanas7 mg/dia ‐ 2 semanasSe fumador com grau de dependência elevada, podem ser necessárias doses superiores a 21 mg | 8 a 10 |
| TRN: goma ou pastilha | Na data escolhida para deixar de fumar | 2mg ou 4 mg: 1 a 4/dia | 8 a 10 |
| Bupropiona | Uma semana antes da data escolhida para deixar de fumar | Primeiro ao terceiro dia ‐ 150mg, 1 x diaQuarto dia até o final ‐ 150mg, 2 x ao dia | 12 |
| Vareniclina | Uma semana antes da data escolhida para deixar de fumar | Primeiro ao terceiro dia ‐ 0,5mg, 1 x diaQuarto ao sétimo dia ‐ 0,5mg de 12/12 horasOitavo dia até o final ‐ 1mg 12/12 horas | 12 |
Simula alguns dos efeitos da nicotina no cérebro, bloqueando a captação neuronal de dopamina e norepinefrina. Pode ser usado em associação com a terapia de reposição de nicotina com adesivo.
Excelente opção para subgrupos de fumadores mais propensos a recaídas, com depressão após deixar de fumar, para mulheres e para aqueles que possuem alto grau de dependência. As taxas de sucesso na cessação são de 30% a 36%.
Esquema terapêutico: Iniciar tratamento oito dias antes da paragem.
150mg/três dias – toma única de manhã, 150mg/3 meses – toma de manhã e à tarde com intervalo de 8 horas, podendo prolongar‐se durante seis meses. Controlar a pressão arterial e se houver elevação pode‐se reduzir a dose para 150mg/dia, antes da suspensão em casos refratários. Reduzir as doses na insuficiência renal e hepática para 150mg/dia. Inibidores da enzima MAO devem ser suspensos nos 15 dias anteriores ao início da bupropiona. Usar com cautela ou evitar nos pacientes sob antipsicóticos teofilina e esteroides sistémicos, por favorecer o aparecimento de crises convulsivas.
Contraindicações:
- –
Absolutas: história de convulsão (mesmo febril), epilepsia, traumatismo cranioencefálico, anormalidades no eletroencefalograma, tumor cerebral, alcoolismo grave, anorexia nervosa e bulímia, gravidez e lactação.
- –
Relativas: uso associado de barbitúricos, benzodiazepinas, cimetidina, pseudoefedrina, fenitoína, hipoglicemiantes orais, insulina.
Agonista parcial do recetor colinérgico de nicotina α4β2 que media a libertação de dopamina no cérebro.
Apresenta duplo‐efeito: reduz os sintomas da abstinência e o desejo de fumar.
Esquema terapêutico: iniciar uma semana antes da data de interrupção, com 0,5mg/3 dias – manhã; 0,5mg do 4° ao 7° dia – manhã (7h) e tarde (19h), 1mg/dia durante 3 meses – manhã (7h) e tarde (19h) podendo ser estendida até os seis meses, nos casos em que a cessação plena não seja obtida ou haja risco de recaída. A administração é por via oral, não sofre metabolização hepática, sendo a excreção renal praticamente in natura.
Efeitos adversos: náuseas (20%), cefaleias, sonhos vívidos e ganho ponderal. Raramente mudanças do humor, agitação e agressividade.
Por não sofrer metabolização hepática, a vareniclina não interfere com o uso concomitante de digoxina, metformina, varfarina. A cimetidina pode causar aumento na biodisponibilidade.
Deve ser usada com cautela em pacientes com insuficiência renal.
Contraindicação: gravidez, lactação, doentes com menos de 18 anos, pacientes com distúrbio bipolar, esquizofrenia ou epilepsia.
LegislaçãoConsiderando que o tabagismo é um fenómeno populacional, que impõe riscos também aos não fumadores (quer se trate de grávidas, fetos e crianças ou de outros), responsável por desperdício de grande volume de recursos públicos (financeiros e organizacionais), ocasionando dependência (o que coloca as pessoas numa situação de vulnerabilidade semelhante às dependentes de outras drogas), não são suficientes a assistência médica e a educação para a saúde. A legislação precisa contemplar o controlo do uso do tabaco em todas as suas formas e a sua exploração, de forma semelhante ao controlo de outras drogas causadoras de dependência.
Os interesses económicos envolvidos na plantação do tabaco, na produção das diferentes formas de consumo de tabaco, a sua industrialização, comercialização e propaganda são muito elevados e transnacionais, tornando insuficiente a sua categorização e abordagem exclusiva no âmbito dos médicos ou dos serviços de saúde. Por esse motivo a Organização Mundial da Saúde promoveu a Convenção‐Quadro ratificada por 168 países em 20039, na qual os países se comprometeram na observância de alguns princípios que devem ser incorporados progressivamente no conjunto das leis nacionais. Cabe ao setor de saúde de cada país permanecer vigilante, promover esses princípios junto da população e da classe política.
As datas da assinatura do tratado e de ratificação da Convenção‐Quadro nos países Lusófonos foram as seguintes: Angola (29/06/2004 e 20/09/2007), Brasil (16/06/2003 e 03/11/05), Cabo Verde (17/02/2004 e 04/10/2005), Guiné Equatorial (01/04/2004 e 07/11/2007), Guiné Bissau (07/11/2008), Moçambique (18/06/03 e 14/07/17), Portugal (09/01/2004 e 08/11/2005), São Tomé e Príncipe (18/06/2004 e 12/04/2006), Timor Leste (25/05/2004 e 22/12/2004) 23,24.
Em muitos países têm surgido organizações especificamente voltadas para a vigilância das atividades políticas e da observância do tratado. Como no Brasil, para além da ACT (Aliança de Controlo do Tabagismo – Promoção da Saúde – http://actbr.org.br/) existem organizações não governamentais e associações nacionais ou comités dentro de entidades médicas ou de outros segmentos da área da saúde, interessados na necessidade de mobilização social, coordenação e atualização permanente das ações de controlo23,24.
ConclusõesTodas as formas de tabagismo representam um grave problema de saúde pública para a prevenção e tratamento das doenças crónicas não transmissíveis. Compete aos médicos dos cuidados primários, internistas, cardiologistas ou especialistas de outras áreas rastrear os fumadores, conhecer e utilizar todas as ferramentas disponíveis para encorajar o fumador a procurar ajuda profissional para cessar o hábito, não desperdiçar momentos‐chave como os do diagnóstico de doença (doença das artérias coronárias, arterial periférica ou cerebral ou neoplasias relacionadas com o tabaco) no doente, em familiares ou membros‐chave da sociedade. O aumento da consciência da população quanto aos riscos do tabagismo torna o momento atual muito favorável para a abordagem dos doentes fumadores. O tratamento está mais acessível (a terapia de reposição nicotínica e a bupropiona estão disponíveis nos PLP), podendo ser realizado em qualquer local e em qualquer nível dos cuidados de saúde.
A associação da TCC com o suporte farmacológico para enfrentar o período da abstinência aumenta a eficácia das intervenções. As recaídas fazem parte do ciclo da dependência tabágica e devem servir como aprendizagem para uma tentativa subsequente. Finalmente, a cessação do tabagismo em qualquer idade trará benefícios para a saúde do próprio e dos seus próximos e o médico deve estar sempre disponível para oferecer os seus cuidados, qualquer que seja a fase em que se encontre a pessoa dependente da nicotina.
As novas formas de tabagismo, designadamente com recurso de sistemas eletrónicos, estão longe de provar a sua inocência, mesmo que contribuam para a redução global do tabagismo e dos respetivos malefícios, pelo que o seu uso deve ser desaconselhado.
O tabagismo precisa ser considerado como um problema que transcende os danos causados nos órgãos afetados pelo fumo e produtos derivados do tabaco e relaciona‐se com um conjunto de problemas produzidos pelo próprio homem envolvendo aspetos económicos, sociais, culturais e ecológicos, comprometendo a qualidade de vida e a própria sobrevivência.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.