A diabetes mellitus (DM) é uma das patologias crónicas mais prevalentes no século XXI, constituindo uma doença metabólica com consequências vasculares por aceleração dos processos ateroscleróticos. Caracterizada pela incapacidade de produção ou utilização de insulina, e consequente hiperglicemia e insulinopenia, a DM ocasiona diversas complicações microvasculares, tais como retinopatia e nefropatia, e macrovasculares, incluindo enfarte agudo do miocárdio e acidente vascular cerebral, as quais põem em causa a qualidade e expectativa de vida da pessoa com diabetes. Descrevemos a estreita relação entre DM, fatores de risco cardiovascular e doença cardiovascular e examinamos a abordagem multifatorial para o tratamento dessa doença, incluindo a redução do risco cardiovascular na pessoa com DM tipo 2 (DM2). Por último, analisamos novas perspetivas para o tratamento da DM2, resultantes do desenvolvimento de novos fármacos antidiabéticos. Com esta revisão pretende‐se que o clínico assuma o papel fundamental de orientar a pessoa com diabetes no controlo da sua doença, com vista a melhorar a sua qualidade de vida e o seu prognóstico. Tendo em conta os dados disponíveis atualmente, o aparecimento de novas terapêuticas anti‐hiperglicémicas com comprovado benefício cardiovascular obriga a que a melhor estratégia terapêutica para a DM ultrapasse a redução da hiperglicemia e considere necessariamente a redução do risco cardiovascular.
Diabetes, a metabolic disease with vascular consequences due to accelerated atherosclerosis, is one of the 21st century's most prevalent chronic diseases. Characterized by inability to produce or use insulin, leading to hyperglycemia and insulin deficiency, diabetes causes a variety of microvascular (such as retinopathy and kidney disease) and macrovascular complications (including myocardial infarction and stroke) which reduce the quality of life and life expectancy of individuals with diabetes.
We describe the close relationship between diabetes, cardiovascular risk factors, and cardiovascular disease, and examine multifactorial approaches to diabetes treatment, including reducing cardiovascular risk in individuals with type 2 diabetes. Finally, we analyze new prospects for the treatment of type 2 diabetes, resulting from the development of novel antidiabetic drugs.
The aim of this review is that the clinician should assume the crucial role of guiding individuals with diabetes in the control of their disease, in order to improve their quality of life and prognosis. In view of the currently available evidence, the emergence of new glucose‐reducing therapies with proven cardiovascular benefit means that the best therapeutic strategy for diabetes must go beyond reducing hyperglycemia and aim to reduce cardiovascular risk.
A diabetes mellitus (DM) é uma doença metabólica com consequências vasculares por aceleração dos processos ateroscleróticos. Caracteriza‐se pela incapacidade de produção e/ou utilização de insulina e consequente hiperglicemia crónica e insulinopenia relativa, que determinam complicações microvasculares – retinopatia e neuropatia – e macrovasculares – incluindo o enfarte agudo do miocárdio (EAM), o acidente vascular cerebral (AVC) e a doença arterial periférica1–4.
Segundo a Federação Internacional de Diabetes (IDF), cerca de 415 milhões de adultos entre os 20 e 79 anos tinham DM em 2015, prevendo esta organização que este número aumente para 642 milhões de pessoas em 20402. Em Portugal, a prevalência estimada da DM nos adultos entre os 20 e 79 anos (7,7 milhões de indivíduos) foi de 13,3% em 20154, ou seja, cerca de um em cada 10 adultos tinha DM, afetando mais de um milhão de portugueses. Segundo o Observatório Nacional da Diabetes (OND), a prevalência da DM aumentou cerca de 13,5% desde 2009 e a sua incidência também aumentou acentuadamente em relação aos quatro anos precedentes, estimando‐se em cerca de 591,5 a 699,5 novos casos por 100 000 indivíduos. Isto significa que em 2015 surgiram cerca de 61 169 a 87 234 novos casos de DM4.
Em 2012, a DM foi a causa direta de morte em 1,5 milhão de pessoas5 – 6.° lugar nas causas de morte mais comuns ‐ mas em 2015 contribuiu para um total de 5 milhões de mortes em todo o mundo3. Sendo reconhecido que a certificação da morte por diabetes é, em geral, pouco precisa, vários estudos internacionais mostram que a DM será provavelmente a causa direta de aproximadamente 10% a 15% de todas as mortes6,7.
As doenças cardiovasculares (DCV) representam a principal causa de morte na DM. Mais de 70% dos doentes com DM tipo 2 (DM2) morrem de doenças cardiovasculares. Por conseguinte, à epidemia de DM seguir‐se‐á uma epidemia de DCV atribuíveis à DM e que poderá infletir a atual tendência de redução da proporção de morte por causas cardiovasculares em países como Portugal8,9.
As DCV constituem ainda a principal causa de internamento hospitalar nas pessoas com DM. Em 2015, as principais causas de internamento, com uma duração superior a 24h, das pessoas com DM em Portugal foram as doenças do aparelho circulatório (26%), seguidas pelas doenças do aparelho respiratório (15%) e doenças do aparelho digestivo (10%)4. Cerca de 24% dos internamentos por descompensação ou complicações da DM foram devidos a alterações circulatórias periféricas4. Por outro lado, o OND destaca que 29,5% dos internamentos por AVC e 32,4% dos internamentos por EAM foram em pessoas com DM. Salienta‐se ainda que a mortalidade nas pessoas com DM e EAM foi superior aos valores globais de letalidade do EAM (8,3% versus 7,6%)4.
Os dados acima apresentados preconizam um peso crescente da DM na nossa sociedade, não só pelo aumento do número de pessoas afetadas, como também pelo facto de estas pessoas apresentarem uma maior probabilidade de desenvolver um evento cardiovascular aterosclerótico, sendo esta a causa mais comum de internamento e mortalidade nas pessoas com DM1,10–12. Cabe ao clínico o papel fundamental de orientar a pessoa com DM para a prevenção e controlo desta doença, com vista a melhorar a sua qualidade de vida e o seu prognóstico, tendo em conta a estreita relação entre DM e DCV.
Diabetes mellitus, fatores de risco cardiovascular e doença cardiovascularA DM é desde há muito tempo reconhecida como um fator de risco independente para a DCV, tendo diversos estudos de referência, como o estudo Framingham11,12, documentado um excesso de risco cardiovascular (rCV) em doentes com DM. Nos vários estudos recentemente analisados pela IDF3, as pessoas com DM têm um maior risco de doença cardíaca isquémica, doença cerebrovascular, doença vascular periférica e mortalidade relacionada com DCV. Este rCV aumentado em pessoas com DM pode variar entre 1,7 a 4,5 em homens e de 1,8 a 9,5 em mulheres, comparado com homens e mulheres sem DM3,13–15.
O maior rCV nas pessoas com DM acarreta uma elevada prevalência de DCV nesta população. Efetivamente, vários estudos mostraram uma prevalência entre 14,8% e 40,5% das DCV em pessoas com DM, para uma população entre os 56 e 66 anos. A prevalência de doença cardíaca isquémica em pessoas com DM variou entre 12,0% e 31,7%, em estudos em que a média de idades das populações diabéticas se situou entre os 51 e 69 anos; a prevalência de AVC em pessoas com DM foi de 3,5% a 10,4% em estudos onde a média de idade das populações foi entre 53 e 67 anos3.
Atendendo ao peso potencial da DCV na qualidade de vida e na esperança de vida da pessoa com DM, a abordagem clínica ao doente diabético deverá ter como objetivo o controle de todos os fatores de rCV. Diversos fatores de rCV importantes, tais como obesidade, sedentarismo, dislipidemia e hipertensão, são mais comuns nas pessoas com DM relativamente à população em geral, principalmente naquelas com DM21,3,16. Os objetivos terapêuticos são mais exigentes para a pressão arterial e para o colesterol LDL (c‐LDL) e o colesterol não HDL nos doentes com DM17. No entanto, o controlo dos fatores de risco em pessoas com diabetes é frequentemente pior do que em não diabéticos. A título de exemplo, o registo Euroaspire IV mostrou que apenas 54% dos doentes coronários com diabetes conhecida apresentavam pressão arterial < 140/90 mmHg, sendo esta proporção de 68% nos não diabéticos18. No registo Pinnacle, apenas 61,6% dos indivíduos com diabetes com 40 a 75 anos e sem DCV conhecida estavam a tomar uma estatina19.
Tem sido demonstrado que vários fatores fisiopatológicos inerentes ao desenvolvimento da DM2, incluindo stress oxidativo, inflamação vascular e disfunção endotelial, também podem contribuir diretamente para o desenvolvimento da DCV16,20,21.
Os doentes com DM2 têm maior carga de placa aterosclerótica, maior volume de ateroma e menor diâmetro luminal das artérias coronárias do que os doentes não diabéticos22. A aterosclerose coronária é frequente mesmo na DM2 em prevenção primária, isto é, sem manifestações clínicas sugestivas de isquemia miocárdica. Num estudo de 591 doentes com DM2 assintomáticos, submetidos a angiografia por tomografia axial computorizada (angio‐TAC) das coronárias, encontraram‐se placas não obstrutivas (estenose < 50%) em 39,9% dos doentes e lesões obstrutivas (estenose > 50%) em 31,6% dos doentes; apenas 28,4% dos doentes foram classificados como apresentando coronárias normais23. Neste estudo, a presença de doença coronária obstrutiva associou‐se a um pior prognóstico caracterizado por taxas mais elevadas de morte cardíaca, EAM, angina instável e revascularização coronária23. Noutro estudo de 1980, diabéticos assintomáticos com eletrocardiograma normal, submetidos a cintigrafia de perfusão miocárdica, identificou‐se isquemia miocárdica silenciosa em 27% dos doentes24.
Existe uma relação linear entre a hemoglobina glicada (HbA1c) e doença macrovascular. A evidência crescente de dados epidemiológicos suporta esta relação entre disglicemia e risco acrescido de DCV estabelecida, existindo um risco aumentado de eventos cardiovasculares adversos entre 11% a 16% por cada 1% de aumento na HbA1c25. Dados do registo nacional sueco de diabetes demonstram de forma categórica, em mais de 18 000 doentes com um acompanhamento superior a cinco anos, que os riscos de doença coronária, AVC e mortalidade total são superiores com o aumento dos níveis de HbA1c, verificando‐se, por outro lado, que diminuem com o atingimento de valores de HbA1c < 7%26.
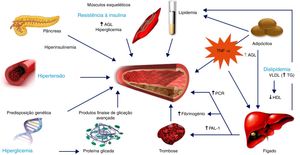
O acréscimo do rCV no doente diabético é de etiologia multifatorial, para o qual contribuem a hiperglicemia, a insulino‐resistência ou hiperinsulinemia, a dislipidemia, a inflamação, o stress oxidativo, a disfunção endotelial, a hipercoagulabilidade e a calcificação vascular16,20,21 (Figura 1). A insulino‐resistência, tanto sistémica como vascular, tem sido associada a maior incidência de hipertensão e dislipidemia, assim como à tolerância diminuída à glicose, facilitando o processo aterosclerótico e consequentemente o desenvolvimento de DCV25,27. Nas pessoas com DM2, a resistência à insulina também está associada ao aumento de níveis de ácidos gordos livres no plasma, conduzindo ao aumento da produção hepática de glicose e de insulina, bem como ao aumento das reservas de triglicéridos16,20. Desta forma, a presença de níveis aumentados de triglicéridos induzida pela resistência à insulina interliga a DM ao risco aumentado de ocorrência de dislipidemia aterogénica, outro fator de risco partilhado entre DM2 e DCV1,3.
Fatores que contribuem para o risco cardiovascular aumentado na diabetes mellitus tipo 2.
AGL, ácidos gordos livres; HDL, lipoproteínas de alta densidade; LDL, lipoproteínas de baixa densidade; PAI‐1, inibidor do ativador do plasminogénio tipo 1; PCR, proteína C‐reativa; TG, triglicéridos; TNF‐α, fator de necrose de tumores alfa; VLDL, lipoproteínas de muito baixa densidade. Adaptado de 62.
Os marcadores e mediadores inflamatórios, tais como a proteína C‐reativa (PCR) e interleucina‐6, estão associados a um risco acrescido de acontecimentos cardiovasculares. Existem diversos estudos que estabeleceram já uma relação entre estes mediadores inflamatórios, concluindo que níveis aumentados de interleucina‐1, interleucina‐6 e PCR poderão ser um dos principais indicadores preditivos de progressão de DM2. A DM2 poderá até ser definida como uma forma de doença crónica autoinflamatória, dado a produção de interleucina‐1β a partir das células β nos ilhéus pancreáticos, que contribui para a apoptose destas células28.
A disfunção endotelial é responsável pela adesão de plaquetas e leucócitos, trombose e inflamação. Na presença de níveis elevados de glicose, a biodisponibilidade de óxido nítrico encontra‐se reduzida e por consequência ocorre o comprometimento da vasodilatação. A redução da atividade da sintase endotelial do óxido nítrico e produção diminuída de óxido nítrico acontece em situações de insulino‐resistência e DM, levando à disfunção endotelial25. Existem igualmente dados que permitem afirmar que as condições de hiperinsulinemia e hiperglicemia promovem um aumento em circulação do fator tecidular, justificando assim o risco trombótico mais elevado nas pessoas com diabetes29.
A hiperglicemia é também um fator de aceleração da calcificação vascular. Pessoas com DM apresentam índices de calcificação arterial coronária mais elevados do que indivíduos sem diabetes, estando assim estes doentes com um maior risco de aterotrombose recorrente26.
Face ao exposto, torna‐se consensual que a abordagem à DM2 deve ultrapassar a redução da hiperglicemia e abranger necessariamente a redução do rCV, sendo o objetivo deste artigo rever qual a melhor abordagem à luz das novas evidências no tratamento da DM2.
A redução do risco cardiovascular na pessoa com diabetes mellitus tipo 2A redução da glicemia é fundamental na pessoa com DM2, em primeiro lugar porque é um fator fundamental na redução da doença dos pequenos vasos (microangiopatia diabética) e porque o seu controlo inadequado tem sido associado a um aumento do rCV e à mortalidade devida a causas cardiovasculares30. Com a publicação do Estudo Prospetivo de Diabetes do Reino Unido (UKPDS) e do Ensaio de Controlo e Complicações de Diabetes (DCCT), foi preconizado que uma terapêutica anti‐hiperglicémica intensiva iria reduzir a ocorrência de eventos cardiovasculares adversos. Porém, apesar dos benefícios de a abordagem terapêutica intensiva terem sido claramente demostrados pela redução das complicações microvasculares, os resultados desta terapêutica têm sido inconsistentes em relação à redução das complicações macrovasculares30–35.
Para tentar demonstrar que valores de HbA1c inferiores a 6,5% poderiam trazer benefícios cardiovasculares, foram desenhados três estudos: o Ação para Controlo de Risco Cardiovascular na Diabetes (ACCORD), o Ensaio de Diabetes dos Assuntos de Veteranos (VADT) e o Ação em Diabetes e Doença Vascular: Avaliação Controlada de Preterax e Diamicron de Libertação Modificada (ADVANCE). Os estudos ACCORD, VADT e ADVANCE não demonstraram que em doentes com DM2 de longa duração (i.e., com diagnóstico confirmado em média há mais de 10 anos), a redução mais intensiva da glicemia tenha resultado na diminuição de eventos adversos a nível cardiovascular30,32,34. Por outro lado, o estudo UKPDS há 10 anos mostrou que a redução da glicemia reduz a incidência a longo prazo de complicações macrovasculares e da mortalidade em doentes com DM2 recém‐ diagnosticada31,33. Note‐se que este efeito só foi observado após um tempo mediano de acompanhamento superior a 15 anos31. De forma semelhante, no estudo de acompanhamento do VADT observou‐se um benefício a nível cardiovascular a longo prazo35. Por outro lado, no estudo ACCORD associou‐se a aumento da mortalidade. Têm sido avançadas várias hipóteses para explicar os diferentes resultados entre estudos, particularmente que numa terapêutica anti‐hiperglicémica intensiva, predominantemente focada na utilização de insulina, os benefícios a nível cardiovascular poderão ser mascarados pelo aumento do risco de eventos adversos geralmente associados a esta terapêutica, nomeadamente o aumento de peso e a ocorrência de episódios de hipoglicemia21,30,36. Outra das explicações recentemente avançadas para explicar o aumento de eventos cardiovasculares adversos no ramo intensivo do estudo ACCORD foi a presença no grupo de controlo glicémico intensivo de duas variantes genéticas preditoras do rCV (uma no intrão 1 do gene da O‐6‐metilguanina‐DNA metiltransferase [MGMT] e outra a montante e proximal a três RNAs longos não codificantes em regiões intergénicas [LINC1335, LINC1333, e LINC1331])37. Outra hipótese, que parece ser a mais consensual, é a que explica a persistência de efeitos da memória metabólica: após longos anos de mau controlo metabólico torna‐se difícil (ou impossível) reverter o processo aterosclerótico38,39.
Noutros estudos, verificou‐se que a utilização de determinados fármacos antidiabéticos induz outros eventos adversos que podem agravar o rCV, tais como a retenção hidrossalina no caso das glitazonas40,41. Por outro lado, em estudos de intervenção multifatorial como o estudo Steno‐2, demonstrou‐se que a gestão da DCV na DM2 conducente a uma redução significativa na mortalidade cardiovascular,incluiu uma terapêutica de redução da hiperglicemia, da hipertensão, da dislipidemia e anti‐agregação plaquetária42.
Uma abordagem multifatorial é de facto a estratégia mais adequada na diabetes. A evidência que existe atualmente demonstra que a modificação do estilo de vida por si só permite já benefícios17,30,43–44. O controlo glicémico mais intenso (i.e., HbA1c <6,5%), exceto nos idosos, portadores de DCV preexistente e outros grupos mais sensíveis da população, propicia a redução das complicações microvasculares e do rCV em doentes com DM217,45,46. O controlo da pressão arterial, nomeadamente se possível com o atingimento de valores máximos de 130‐140mmHg de pressão arterial sistólica17,21, permite benefícios adicionais a nível de redução de complicações micro e macrovasculares como o AVC, retinopatia e albuminúria17,47. A melhoria do perfil lipídico é essencial na redução do rCV, sendo recomendada a otimização mais intensiva da terapêutica das dislipidemias nos doentes com DM2, visando manter valores de c‐LDL inferiores a 100 mg/dL (70 mg/dL perante rCV muito elevado)48, considerando‐se eventualmente a utilização de agentes antidislipidémicos em doentes com menos de 40 anos3,17. Nas pessoas com diabetes e hipertrigliceridemia é recomendado manter os níveis de colesterol não‐HDL inferiores a 30mg/dL acima do valor máximo de c‐LDL indicado17.
Desta forma, uma intervenção multifatorial no tratamento da DM2, aliada a uma alteração do estilo de vida, pode contribuir para a melhoria do desfecho da doença na pessoa com DM210. Um estudo realizado em 457 473 pessoas com DM na Suécia, durante um período mediano de 15 anos, verificou que a mortalidade e a incidência de eventos cardiovasculares adversos diminuíram significativamente nestes doentes10. Os autores deste estudo atribuem estes resultados à enfâse que tem sido dada ao tratamento integrado dos doentes com doenças crónicas, ao reforço da educação do doente para a gestão da DM e aos avanços na orientação de tomada de decisões clínicas, que provavelmente reduziram a incidência de complicações cardiovasculares nas pessoas com DM10. Por outro lado, os avanços no domínio da revascularização no tratamento da doença coronária e o aumento do uso de sistemas de monitorização de glicose no autocontrolo glicémico podem também ter contribuído para a melhoria das condições de vida da pessoa com DM10. Por fim, os autores evidenciam a redução substancial do rCV na DM através da melhoria da gestão dos fatores de rCV, nomeadamente da hipertensão, dos níveis elevados de c‐LDL, da HbA1c e da taxa de excreção da albumina aumentada, redução essa, associada a uma maior frequência de tratamento com estatinas e fármacos anti‐hipertensores. Por exemplo, estudos recentes evidenciaram que maiores reduções dos níveis de colesterol usando ezetimiba ou inibidores da pro‐proteína convertase subtilisina/kexina tipo 9 (PCSK9) se associam a reduções de eventos cardiovasculares adversos em doentes com DM217,45. Também o Steno‐2 Study demonstrou que uma abordagem multifatorial e intensiva, num período de acompanhamento de mais de 20 anos, permite aumentar a esperança de vida das pessoas com diabetes em 7,9 anos42,49.
A abordagem com o objetivo de melhorar o prognóstico de DCV nas pessoas com diabetes deverá ser sempre individualizada, no entanto é já robusta a evidência de que um controlo para além da glicemia, a abordagem multifatorial, de forma mais intensa na grande maioria dos doentes, leva à melhoria dos desfechos dos doentes não só do ponto de vista metabólico, como também na prevenção de complicações microvasculares e macrovasculares.
Novos fármacos antidiabéticos: um novo paradigma no tratamento da diabetesAtendendo ao referido previamente, a abordagem terapêutica da DM2 deverá refletir a importância de reduzir a probabilidade de a pessoa com DM2 desenvolver um evento cardiovascular aterosclerótico. Por conseguinte, a segurança cardiovascular dos fármacos antidiabéticos tem vindo a ganhar preponderância sobre a eficácia do controlo glicémico. De facto, têm surgido nos últimos anos várias revisões da literatura sobre estes fármacos, detalhando os seus riscos e benefícios a nível cardiovascular21,40,41,45,50–52. Por outro lado, houve uma clara mudança no desenvolvimento de novos medicamentos para o tratamento da DM. Desde a descrição da possível associação da rosiglitazona a um aumento de eventos cardiovasculares adversos40,41, a segurança cardiovascular dos fármacos antidiabéticos adquiriu uma importância determinante na sua aprovação. Assim, a partir de 2008, conforme determinado pela Administração de Alimentos e Medicamentos dos Estados Unidos da América (FDA) e pela Agência Europeia do Medicamento (EMA), os novos fármacos para o tratamento da DM2 necessitaram de demonstrar, através de ensaios clínicos aleatorizados, a sua segurança cardiovascular30,40,41. Estes ensaios de desfechos cardiovasculares (cardiovascular outcomes trials, CVOTs) analisaram a segurança em termos de eventos cardiovasculares adversos major (i.e., objetivo final principal composto por mortalidade devida a causas cardiovasculares, EAM não fatal e AVC não fatal). Recentemente, surgiram alguns estudos que, para além da segurança, demonstraram superior eficácia do ponto de vista cardiovascular. Nomeadamente, em dois fármacos pertencentes à classe dos agonistas do recetor do peptídeo tipo 1 semelhante ao glucagon (GLP‐1) e em dois fármacos pertencentes à classe dos inibidores do cotransportador sódio‐glicose 2 (SGLT‐2)21,30,41.
A Tabela 1 mostra um resumo dos resultados dos principais CVOTs. Embora estes ensaios tenham demonstrado, de uma forma geral, uma não inferioridade no que refere à segurança cardiovascular dos novos fármacos antidiabéticos, nem sempre se tem demonstrado uma redução significativa de ocorrência de EAM, de doença cerebrovascular ou de mortalidade por causas cardiovasculares21,40,41. Nos ensaios dos inibidores de dipeptidil peptidase 4 (DPP‐4) saxagliptina (SAVOR‐TIMI53)47, alogliptina (EXAMINE)53,54 e sitagliptina (TECOS)55, e nos casos dos agonistas do recetor GLP‐1 lixisenatido (ELIXA)46 e exenatido LAR de libertação prolongada (EXSCEL)56,57, não foi demonstrada superioridade na redução do objetivo final principal composto, isto é, apesar de se tratar de ensaios com metodologias diferentes, não foram encontradas diferenças significativas na ocorrência de eventos cardiovasculares adversos major entre os grupos de tratamento e de controlo. Nomeadamente, o ensaio EXSCEL, com um desenho pragmático, cujos resultados foram recentemente publicados56,57, foi realizado com uma população mais heterogénea e aproximada da realidade clínica, sendo uma população diferente da habitualmente incluída em ensaios clínicos. Para além disso, devido à complexidade do dispositivo de administração, 43% dos doentes aleatorizados para o braço de tratamento com exenatido abandonaram o estudo. Por outro lado, no ensaio SAVOR‐TIMI53, foi demonstrado que a utilização da saxagliptina se pode associar a aumento do risco de hospitalizações por insuficiência cardíaca, em doentes com ou sem insuficiência cardíaca preexistente ou insuficiência renal, mas não se observou aumento da mortalidade nem do objetivo final principal composto.
Resumo de alguns dos principais ensaios clínicos de resultados cardiovasculares em doentes com diabetes mellitus 2
| Ensaio | Fármaco | Classe | Evento CV | Indivíduos com DM2 | Seguimento médio (anos) | Referência |
|---|---|---|---|---|---|---|
| SAVOR‐TIMI53 | Saxagliptina | iDPP‐4 | ≈ morte CV, EAM nf ou AVC nf≈ morte CV≈ EAM nf≈ AVC nf | ≥ 40 anos, com DCV ou rCV muito alto | 2,1 | 47 |
| EXAMINE | Alogliptina | iDDP‐4 | ≈ morte CV, EAM nf ou AVC nf≈ morte CV≈ EAM nf≈ AVC nf | ≥18 anos, SCA 15, 90 dias antes | 1,5 | 53,54 |
| TECOS | Sitagliptina | iDDP‐4 | ≈ morte CV, EAM nf, AI ou AVC nf≈ morte CV≈ EAM nf≈ AVC nf | ≥ 50 anos, com DCV | 3 | 55 |
| ELIXA | Lixisenatido | arGLP‐1 | ≈ morte CV, EAM nf, AI ou AVC nf≈ morte CV≈ EAM nf≈ AVC nf | ≥ 30 anos, SCA min 180 dias antes | 2,1 | 46 |
| LEADER | Liraglutido | arGLP‐1 | ↘ morte CV, EAM nf ou AVC nf↘ morte CV↘ EAM nf↘ AVC nf | ≥ 50 anos, com DCV ou IC≥ 60 anos, rCV muito alto | 3,8 | 48 |
| SUSTAIN‐6 | Semaglutido | arGLP‐1 | ↘ morte CV, EAM nf ou AVC nf≈ morte CV≈ EAM nf↘ AVC nf | ≥ 50 anos, com DCV≥ 60 anos, pre‐DCV | 1,99 | 63 |
| EXSCEL | Exenatido LAR | arGLP‐1 | ≈ morte CV, EAM nf ou AVC nf≈ morte CV≈ EAM nf≈ AVC nf | ≥ 18 anos, com qualquer grau de rCV | 3,2 | 57 |
| EMPA‐REG OUTCOME | Empagliflozina | iSGLT‐2 | ↘ morte CV, EAM nf ou AVC nf↘ morte CV≈ EAM nf≈ AVC nf | ≥ 18 anos, com DCV | 3,1 | 58 |
| CANVAS | Canagliflozina | iSGLT‐2 | ↘ morte CV, EAM nf ou AVC nf≈ morte CV≈ EAM nf≈ AVC nf | ≥ 30 anos, com DCV≥ 50 anos, com rCV muito alto | 2,33 | 59 |
Adaptado de 40.
AI, angina instável; arGLP‐1, agonista do recetor do GLP‐1; AVC nf, acidente vascular cerebral não fatal; CV, cardiovascular; DDP‐4, dipeptidil peptidase 4; DM2, Diabetes Mellitus tipo 2; EAM nf, enfarte agudo do miocárdio não fatal; GLP‐1, peptídeo tipo 1 semelhante ao glucagon; iDDP‐4, inibidor da DDP‐4; iSGLT‐2, inibidor do SGLT‐2; SCA, síndrome coronária aguda; SGLT‐2, cotransportador sódio‐glicose 2
↘ redução significativa
≈ efeito não significativo
Por outro lado, existem outros CVOTs que demonstraram a superioridade, nos casos específicos de dois agonistas do recetor do GLP‐1, o liraglutido, no estudo LEADER48 e o semaglutido (já aprovado pela FDA) no estudo SUSTAIN‐6, e de dois inibidores do SGLT‐2, a empagliflozina, no estudo EMPA‐REG58, e a canagliflozina, no estudo CANVAS59, no que se refere à redução do rCV. Estes quatro fármacos antidiabéticos mostraram uma redução significativa da incidência de eventos cardiovasculares adversos major em doentes com DM2 que teriam na sua maioria DCV estabelecida (Tabela 1). Para além disso, a evidência atual demonstra que o benefício CV não se pode assumir como efeito de classe, quer pelos resultados obtidos nos diferentes estudos, quer pelas propriedades individuais das moléculas60. No que respeita ao liraglutido, atendendo a que reduziu simultaneamente a incidência de mortalidade devida a causas cardiovasculares, de EAM e de AVC não fatais, e que apresentou um efeito neutro na insuficiência cardíaca, poderá atuar através de um mecanismo que reduz o processo aterosclerótico, conferindo uma proteção direta contra eventos cardiovasculares adversos50,60.
Quando se comparam os resultados dos diferentes estudos verifica‐se que os ensaios são diferentes em diversos aspetos. Primeiro, os fármacos usados, embora da mesma classe, sob o ponto vista farmacológico, o liraglutido e o semaglutido são derivados do GLP‐1 humano, enquanto o lisixenatido e o exenatido são derivados da exendina 4. Sob o ponto de vista da farmacocinética, o lisixenatido tem uma curta duração de ação, comparativamente com o liraglutido, o exenatido e o semaglutido. Aquando da comparação dos estudos, devem considerar‐se os fatores confundidores intervenientes. Como, por exemplo, temos a taxa de abandono de 40% no estudo EXSCEL, muito superior à observada nos outros estudos, assim como no braço de tratamento com placebo do estudo EXSCEL existiam 3,6% de doentes tratados com agonistas do GLP‐1 e 9,4% com inibidores do SGLT2, comparativamente a 2,5% e 6,5% respetivamente no braço de exenatido, o que poderá mascarar o efeito benéfico do fármaco em estudo. Deve igualmente considerar‐se que nos CVOTs dos diversos antagonistas do recetor do GLP‐1 a percentagem de doentes em prevenção secundária de DCV varia consideravelmente.
Por sua vez, a empagliflozina poderá atuar através de um mecanismo diferente do liraglutido, visto que reduz a incidência de morte cardiovascular, aparentemente por redução da insuficiência cardíaca, mas não a de EAM ou de AVC. Isto poderá ser explicado por eventuais efeitos pleiotrópicos deste fármaco em fatores de rCV, por efeitos diuréticos, natriuréticos e hemodinâmicos, e por possíveis efeitos diretos no aparelho circulatório50,60. O início benéfico muito rápido da empagliflozina (semanas), provavelmente, significa que este fármaco não tem um impacto significativo no processo aterosclerótico, contrariamente ao sugerido na literatura para o liraglutido, mas terá um efeito de superioridade relativamente à mortalidade associada com o evento cardiovascular50,60. Foram recentemente divulgados, também, os resultados do CVOT da canagliflozina, indicando que este fármaco reduz significativamente a incidência do objetivo final principal composto de mortalidade devida a causas cardiovasculares, EAM e AVC não fatais, mas não a incidência de cada um destes eventos em separado (Tabela 1). Para além disso, foi reportado um risco aumentado de amputações dos membros inferiores decorrente da utilização deste fármaco em doentes com doença arterial periférica e amputações prévias, mas também associado de forma independente ao fármaco59.
Tal como realçado pela Organização Mundial de Saúde (WHO) e outras entidades internacionais e nacionais, como a Sociedade Portuguesa de Diabetologia3,43–44,61, é necessário reunir mais dados que confirmem os benefícios cardiovasculares de outros fármacos pertencentes às classes dos inibidores de DPP‐4, dos agonistas do recetor GLP‐1 e dos inibidores do SGLT‐2. Por conseguinte, aguardamos com expectativa os resultados finais dos CVOTs de novos fármacos das classes dos inibidores de DPP‐4 linagliptina (CARMELINA e CAROLINA), do agonista do recetor GLP‐1 dulaglutido (REWIND), e do inibidor do SGLT‐2 dapagliflozina (DECLARE‐TIMI).
Tendo em atenção os dados disponíveis atualmente, sugerimos que as decisões clínicas para a abordagem terapêutica na DM2 sejam baseadas nos efeitos dos diferentes fármacos antidiabéticos, após ponderação dos seus riscos e benefícios a vários níveis na esteira dos novos resultados dos CVOTs (ver Tabela 2). Diferentes associações de fármacos podem ser vantajosas para doentes com DM2 e rCV muito alto, como, por exemplo, a associação da empagliflozina com o liraglutido. As atuais recomendações da Associação Americana de Diabetes (ADA) já recomendam a utilização destes dois fármacos, especificamente nos doentes com DCV preexistente43. Por sua vez, a Sociedade Europeia de Cardiologia (ESC) recomenda o uso dos inibidores do SGLT‐2 nos doentes com DCV e nos doentes com insuficiência cardíaca, em particular a empagliflozina17.
Riscos e benefícios de fármacos antidiabéticos
| Metformina | Sulfonilureias | Pioglitazona | iDPP‐4 | arGLP‐1 | iSGLT‐2 | |
|---|---|---|---|---|---|---|
| Eficácia anti‐hiperglicémica | +++ | +++ | +++ | ++ | +++ | ++ |
| Indução de hipoglicemia | Neutro | Moderado/Grave | Neutro | Neutro | Neutro | Neutro |
| Peso corporal | Neutro/Redução | Aumento | Aumento | Neutro | Redução | Redução |
| Eventos significativos | ||||||
| Segurança CV global | Neutro | Neutro (gliclazida, glimepirida) | NeutroPode reduzir risco de AVC | Neutro | Benefício (liraglutido, semaglutido) | Benefício (empagliflozina, canagliflozina) |
| Insuficiência cardíaca crónica | Neutro | Risco aumentado | Risco aumentado | Neutro/Possível risco (saxaglitpina e alogliptina | Neutro | Benefício (empagliflozina, canagliflozina) |
| Renais | Contraindicada na insuficiência renal se TFGe <30 mL/min/1,73 m2 | Risco aumentado de hipoglicemia | Necessário ajuste de dose (exceto linagliptina);Redução de albuminúria | Exenatido não indicado com depuração de creatinina < 45 mL/min/1,73 m2; Possível benefício (liraglutido) | Não indicados para TFGe < 45 mL/min/1,73 m2 ou < 60 ml/min/1,73 m2 (dapagliflozina); Possível benefício (empagliflozina) | |
| GI | Efeitos GI indesejáveis | Efeitos GI indesejáveis | ||||
| Ortopédicos | Risco aumentado de fraturas | Amputações dos membros inferiores (canagliflozina)Fraturas (canagliflozina) | ||||
| Outros | Acidose láctica | Pancreatite aguda | Cetoacidose euglicémicaInfeções do trato genito‐urinário |
Adaptado de 41,45.
arGLP‐1, agonista do recetor do GLP‐1; CV, cardiovascular; DDP‐4, dipeptidil peptidase 4; GI, gastrointestinais; GLP‐1, peptídeo tipo 1 semelhante ao glucagon; iDDP‐4, inibidor da DDP‐4; iSGLT‐2, inibidor do SGLT‐2; SGLT‐2, cotransportador sódio‐glicose 2; TFGe, taxa de filtração glomerular estimada.
A evolução da medicina permite um conhecimento cada vez mais profundo das diversas patologias. Esta perspetiva evolutiva fez‐se sentir na DM, principalmente nos últimos 20 anos, alterando a visão clínica da doença: a DM deixou de ser unicamente um tratamento glicocêntrico, assumindo este um carácter metabolicamente multifatorial, refletindo toda a complexidade desta doença. Se por um lado a DM se apresenta como uma das patologias mais prevalentes no século XXI, a DCV continua a ser a principal causa de morte no nosso país, sobretudo nas pessoas com DM.
A relação entre estas doenças é fisiopatologicamente evidente, obrigando a um olhar diferenciado para a pessoa com DM. Para além disso, a esta necessidade de diferenciação, a individualização do tratamento está amplamente validada na literatura e na prática clínica. O novo paradigma do tratamento da DM2 é escolher o fármaco de acordo com as características do doente, em que a DCV é um determinante principal. Apesar do controlo glicémico ser fundamental nestes indivíduos, a melhor estratégia para reduzir o rCV na pessoa com DM2 é multifatorial – o cuidador da diabetes deve ter especial atenção aos restantes fatores de rCV. Quando a abordagem inicial no tratamento da DM – as modificações do estilo de vida – se apresenta insuficiente para estes doentes, a evidência nos dias de hoje para alguns fármacos antidiabéticos é muito robusta nos benefícios adicionais provenientes dos seus mecanismos de ação.
O controlo glicémico, essencial, deve ser alcançado de forma eficaz, sem risco de hipoglicemias e no melhor respeito possível pelos restantes fatores de risco cardiometabólicos, de modo a reduzir a morbilidade e mortalidade cardiovasculares associadas à DM, pelo que o aparecimento de novas terapêuticas anti‐hiperglicémicas com comprovado benefício na redução de eventos cardiovasculares adversos merece especial destaque no tratamento da pessoa com DM2.
Nos dias de hoje, ser possível abordar a diabetes, com um controlo glicémico eficaz e simultaneamente conseguir reduzir o seu impacto, quer na qualidade de vida dos doentes, quer na redução de eventos cérebro‐cardiovasculares ateroscleróticos, permite que num futuro próximo se possa reduzir o peso desta doença na sociedade.
Fontes de financiamentoA Novo Nordisk financiou serviços de medical writing prestados pela Scientific ToolBox Consulting. As posições expressas neste artigo são as dos autores e não refletem necessariamente aquelas da Novo Nordisk.
Conflitos de interesseOs autores declaram os seguintes potenciais conflitos de interesse: Carlos Aguiar recebeu honorários por serviços de consultoria prestados à AstraZeneca, Boehringer Ingelheim, Novo Nordisk e Tecnimede; Rui Duarte recebeu honorários como orador, consultor e membro de advisory boards, ou recebeu bolsas de formação ou investigação, de Abbott, AstraZeneca, Boehringer Ingelheim, Lilly, Medinfar, MSD, Novartis, Novo Nordisk, Sanofi e Tecnimede; Davide Carvalho recebeu honorários por servir como orador, consultor e membro de advisory boards de AstraZeneca, Bial, Boehringer Ingelheim, Lilly, Merck Serono, MSD, Novartis, Novo Nordisk, Sanofi e Servier.