A presença de doença coronária multivaso (DCM) no enfarte agudo do miocárdio com elevação de ST (EAMCST) associa‐se a um pior prognóstico. Atualmente, a sua abordagem no momento da angioplastia primária permanece motivo de controvérsia.
ObjetivoAvaliar o impacto da abordagem da DCM na morbilidade e mortalidade intra‐hospitalares em doentes com EAMCST submetidos a angioplastia primária.
MétodosDo Registo Nacional de Síndromes Coronárias Agudas estudaram‐se os doentes com EAMCST submetidos a angioplastia primária e que apresentassem DC em mais de uma artéria. Dos 257 doentes consideraram‐se dois grupos: doentes com angioplastia apenas da artéria culpada e doentes com angioplastia multivaso. Registaram‐se fatores de risco cardiovascular (FRCV), localização do EAM, pressão arterial sistólica, frequência cardíaca, tempo sintomas‐reperfusão, terapêutica no internamento, número, tipo de artérias com lesão e tratadas, tipo de stent e fração de ejeção. Avaliou‐se como endpoint primário a mortalidade intra‐hospitalar e como endpoint secundário a presença de pelo menos uma das complicações: hemorragia major, necessidade de transfusão, ventilação mecânica, insuficiência cardíaca e reenfarte.
ResultadosA presença de DCM foi encontrada em 43,3%. A abordagem multivaso foi efetuada em 19,2% destes doentes. Nos dois grupos não existiram diferenças nos FRCV e na apresentação eletrocardiográfica do EAM. Os doentes com angioplastia multivaso apresentaram maior taxa de colocação de stents revestidos por fármaco, mais terapêutica com inibidores das glicoproteínas IIb/IIIa e menos terapêutica com heparina. Entre os grupos não se registaram diferenças nos dois endpoints.
ConclusãoNa nossa população a abordagem multivaso no EAMCST parece constituir uma estratégia segura, não se associando a aumento da mortalidade e/ou morbilidade intra‐hospitalares.
Multivessel disease in ST‐elevation myocardial infarction (STEMI) is associated with a worse prognosis. A multivessel approach at the time of primary percutaneous coronary intervention (PCI) is the subject of debate.
ObjectiveTo assess the impact of a multivessel approach on in‐hospital morbidity and mortality in patients with STEMI undergoing primary PCI.
MethodsWe studied patients from the Portuguese Registry of Acute Coronary Syndromes with STEMI and multivessel disease who underwent primary PCI. The 257 patients were divided into two groups: those who underwent PCI of the culprit artery only and those who underwent multivessel PCI. Cardiovascular risk factors, STEMI location, in‐hospital treatment, number and type of diseased and treated arteries, type of stent implanted and ejection fraction were recorded. The primary end‐point was defined as in‐hospital mortality and the secondary end‐point as the presence of at least one of the following complications: major bleeding, need for transfusion, invasive ventilation, heart failure and reinfarction.
ResultsMultivessel disease was found in 43.3% of the study population and a multivessel approach was adopted in 19.2% of these patients. There were no differences between the groups in cardiovascular risk factors or electrocardiographic presentation of STEMI. Patients undergoing multivessel PCI were more likely to be treated with drug‐eluting stents and glycoprotein IIb/IIIa inhibitors, and less likely to receive heparin therapy. There were no differences between the groups with regard to in‐hospital mortality or the incidence of complications.
ConclusionIn our population of patients with STEMI, a multivessel approach appears to be safe and not associated with increased in‐hospital mortality or morbidity.
A doença coronária multivaso (DCM) encontra‐se presente em cerca de 40‐65% dos doentes com enfarte agudo do miocárdio com elevação do segmento ST (EAMCST) submetidos a angioplastia primária e associa‐se a um aumento da morbilidade e mortalidade1,2.
Todavia, a Sociedade Europeia de Cardiologia restringiu nas suas últimas guidelines sobre EAMCST a abordagem multivaso aos doentes com EAMCST em choque cardiogénico e recomenda a realização de um teste de isquemia prévio à angioplastia de uma outra artéria coronária não relacionada com o EAMCST3. No entanto, o racional para estas recomendações é escasso4,5.
Na procura da melhor estratégia para a abordagem da DCM no EAMCST submetido a angioplastia primária os estudos e meta‐análises continuam a ser contraditórios.
De facto, a adoção de uma estratégia de angioplastia faseada, baseada na angioplastia da artéria culpada numa fase inicial e das outras artérias numa fase posterior parece reduzir a mortalidade nos doentes com EAMCST e DCM comparativamente aos doentes submetidos a angioplastia primária da artéria culpada e de todas as artérias com lesões significativas6,7. Por outro lado, um registo e uma meta‐análise que envolveu 61 764 doente com EAMCST e doença multivaso revelou que a abordagem multivaso no momento da angioplastia primária é segura e associa‐se a uma redução da taxa de revascularização4.
Na ausência de evidência científica que defina a melhor estratégia terapêutica na angioplastia primária na DCM foi definido como objetivo deste trabalho avaliar qual o impacto da abordagem multivaso na mortalidade e morbilidade intra‐hospitalares nos doentes com EAMCST submetidos a angioplastia primária em Portugal e incluídos no Registo Nacional de Síndromes Coronárias Agudas (RNSCA).
População e métodosDas bases de dados do RNSCA e da Sociedade Portuguesa de Cardiologia foram analisados, de 1 de outubro de 2010 a 31 de outubro de 2011, todos os doentes com EAMCST submetidos a angioplastia primária (n=921) e que no momento da coronariografia apresentassem doença coronária (DC) em mais de uma artéria coronária (n=399), definida como estenose luminal ≥50%. Destes, excluíram‐se todos os doentes que realizaram angioplastia de outra artéria (além da artéria culpada) em segundo tempo (n=132) e todos os doentes com antecedentes de revascularização coronária cirúrgica (n=10).
Assim, foram incluídos um total de 257 doentes, os quais foram distribuídos em dois grupos, o grupo 1 que incluiu os doentes que realizaram apenas angioplastia da artéria culpada (n=180) e o grupo 2 que englobou os doentes que realizaram angioplastia em mais de uma artéria, além da artéria culpada (n=77). Foram registados dados demográficos, fatores de risco cardiovascular (FRCV), localização do EAM (a definida pelo RNSCA: EAM anterior; EAM inferior; EAM com bloqueio completo de ramo esquerdo [BCRE] «de novo»); pressão arterial sistólica e frequência cardíaca na admissão, tempo sintomas‐reperfusão, terapêutica no internamento, número e tipo de artérias com lesão, tipo de artéria tratada, percentagem de stents revestidos por fármaco colocados e fração de ejeção.
Foram definidos como endpoints:
- ‐
Endpoint primário: mortalidade intra‐hospitalar;
- ‐
Endpoint secundário: a presença de pelo menos uma das seguintes complicações – hemorragia major (definida pela classificação de GUSTO), necessidade de transfusão, ventilação mecânica, insuficiência cardíaca e reenfarte.
Na análise estatística as variáveis contínuas foram apresentadas sob a forma de média ± desvio padrão e comparadas pelo teste t de Student. As variáveis categóricas, expressas em frequência relativa, foram comparadas com o teste Qui‐Quadrado ou teste exato de Fischer. Foi considerada significância estatística quando valor de p<0,05.
Foi efetuada análise multivariada para a identificação dos preditores independentes em cada endpoint.
ResultadosCaracterização da populaçãoNa amostra selecionada constata‐se que cerca de 43,3% dos doentes submetidos a angioplastia primária apresentam DCM.
Nestes doentes a abordagem da DC foi a seguinte: 45,1% foram submetidos a angioplastia apenas da artéria culpada; 35,7% efetuaram angioplastia da artéria culpada numa fase inicial e de outra artéria numa fase posterior do internamento e 19,2% foram submetidos a angioplastia multivaso no momento da angioplastia primária.
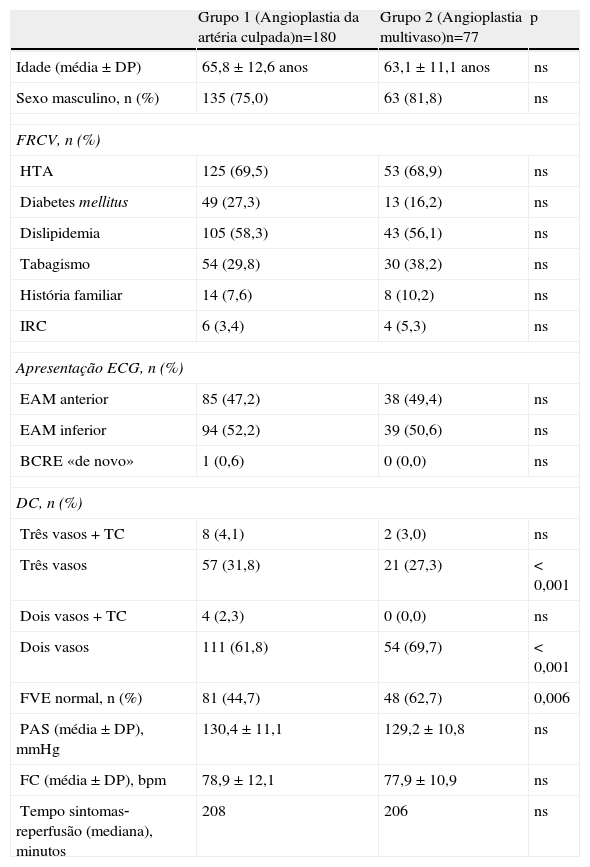
As características gerais dos dois grupos de doentes analisados encontram‐se descritas na Tabela 1.
Caracterização da população
| Grupo 1 (Angioplastia da artéria culpada)n=180 | Grupo 2 (Angioplastia multivaso)n=77 | p | |
| Idade (média ± DP) | 65,8 ± 12,6 anos | 63,1 ± 11,1 anos | ns |
| Sexo masculino, n (%) | 135 (75,0) | 63 (81,8) | ns |
| FRCV, n (%) | |||
| HTA | 125 (69,5) | 53 (68,9) | ns |
| Diabetes mellitus | 49 (27,3) | 13 (16,2) | ns |
| Dislipidemia | 105 (58,3) | 43 (56,1) | ns |
| Tabagismo | 54 (29,8) | 30 (38,2) | ns |
| História familiar | 14 (7,6) | 8 (10,2) | ns |
| IRC | 6 (3,4) | 4 (5,3) | ns |
| Apresentação ECG, n (%) | |||
| EAM anterior | 85 (47,2) | 38 (49,4) | ns |
| EAM inferior | 94 (52,2) | 39 (50,6) | ns |
| BCRE «de novo» | 1 (0,6) | 0 (0,0) | ns |
| DC, n (%) | |||
| Três vasos + TC | 8 (4,1) | 2 (3,0) | ns |
| Três vasos | 57 (31,8) | 21 (27,3) | < 0,001 |
| Dois vasos + TC | 4 (2,3) | 0 (0,0) | ns |
| Dois vasos | 111 (61,8) | 54 (69,7) | < 0,001 |
| FVE normal, n (%) | 81 (44,7) | 48 (62,7) | 0,006 |
| PAS (média ± DP), mmHg | 130,4 ± 11,1 | 129,2 ± 10,8 | ns |
| FC (média ± DP), bpm | 78,9 ± 12,1 | 77,9 ± 10,9 | ns |
| Tempo sintomas‐reperfusão (mediana), minutos | 208 | 206 | ns |
A Tabela 1 evidencia que em ambos os grupos o sexo masculino foi o mais prevalente. Nos dois grupos, a HTA e a dislipidemia foram os FRCV mais prevalentes estando presentes em cerca de 70 e 60% dos doentes, respetivamente. Nos dois grupos estudados não se verificaram diferenças com significância estatística relativamente à prevalência dos diferentes FRCV. A presença de insuficiência renal crónica foi definida de acordo com os critérios do RNSCA, isto é, creatinina prévia ao internamento > 2,0 mg/dL e foi considerada disfunção ventricular esquerda para valores de fração de ejeção < 50%.
No que diz respeito à apresentação eletrocardiográfica verificou‐se uma distribuição semelhante entre o EAM inferior e o anterior, não se registando diferenças estatisticamente significativas entre os dois grupos.
No momento da realização da angioplastia primária, os doentes do grupo 1 apresentaram mais DC de três vasos e menos DC de dois vasos. Não se observaram diferenças significativas relativamente à presença de DC de dois vasos + TC ou DC de três vasos + TC entre os dois grupos.
Os doentes que realizaram angioplastia multivaso (grupo 2) no momento da angioplastia primária apresentaram uma maior prevalência de FVE normal (definida com fração de ejeção > 50%) durante o internamento (62,7 versus 44,7%; p=0,006).
Relativamente aos valores médios da pressão arterial sistólica e da frequência cardíaca presentes na admissão, bem como na mediana do tempo sintomas‐reperfusão não existiram diferenças com significado estatístico na população estudada.
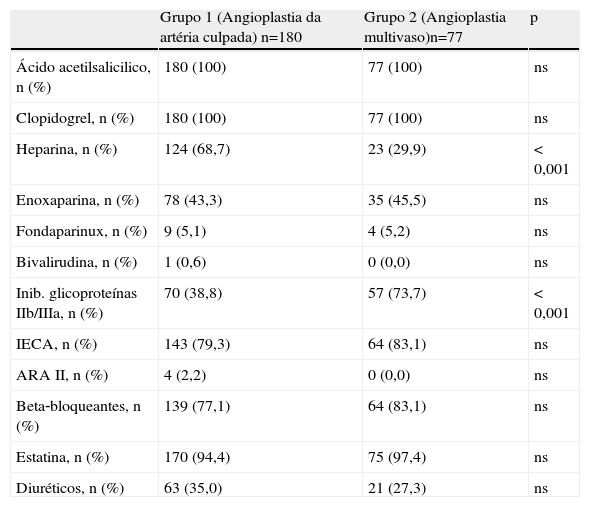
Terapêutica farmacológicaA Tabela 2 é apresentada a terapêutica farmacológica cardiovascular efetiva realizada durante o internamento.
Terapêutica farmacológica realizada
| Grupo 1 (Angioplastia da artéria culpada) n=180 | Grupo 2 (Angioplastia multivaso)n=77 | p | |
| Ácido acetilsalicilico, n (%) | 180 (100) | 77 (100) | ns |
| Clopidogrel, n (%) | 180 (100) | 77 (100) | ns |
| Heparina, n (%) | 124 (68,7) | 23 (29,9) | < 0,001 |
| Enoxaparina, n (%) | 78 (43,3) | 35 (45,5) | ns |
| Fondaparinux, n (%) | 9 (5,1) | 4 (5,2) | ns |
| Bivalirudina, n (%) | 1 (0,6) | 0 (0,0) | ns |
| Inib. glicoproteínas IIb/IIIa, n (%) | 70 (38,8) | 57 (73,7) | < 0,001 |
| IECA, n (%) | 143 (79,3) | 64 (83,1) | ns |
| ARA II, n (%) | 4 (2,2) | 0 (0,0) | ns |
| Beta‐bloqueantes, n (%) | 139 (77,1) | 64 (83,1) | ns |
| Estatina, n (%) | 170 (94,4) | 75 (97,4) | ns |
| Diuréticos, n (%) | 63 (35,0) | 21 (27,3) | ns |
ARA's II: antagonistas do recetor da angiotensina; IECA: inibidores da enzima de conversão da angiotensina; Inib.:inibidores.
Pela análise da Tabela 2, verifica‐se que à exceção da heparina mais frequente nos doentes submetidos a angioplastia da artéria culpada e dos inibidores das glicoproteínas IIb/IIIa mais prevalentes nos doentes que realizaram angioplastia multivaso, não se registaram diferenças estatisticamente significativas na prescrição farmacológica entre os dois grupos. Salienta‐se uma elevada percentagem de doentes medicados com ácido acetilsalicílico, clopidogrel (no caso destes dois de 100%) e de estatinas. Verificou‐se uma elevada proporção de doentes medicados com IECA's e beta‐bloqueantes.
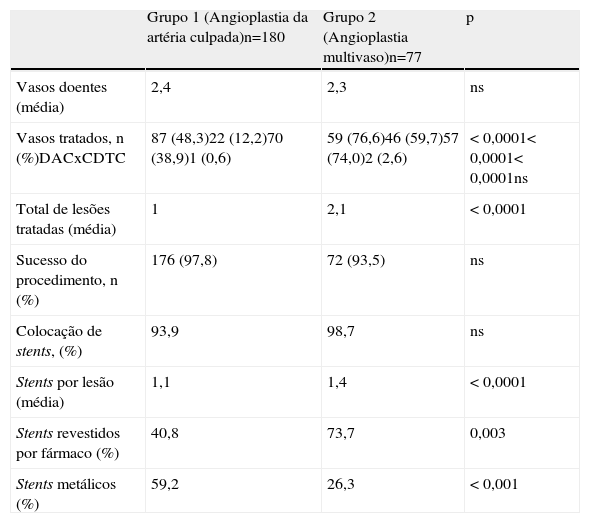
Doença coronária e terapêutica invasivaQuanto à complexidade da DC esta foi semelhante nos dois grupos de doentes (Tabela 3). As diferenças existiram no total de lesões tratadas, superior nos doentes submetidos a angioplastia multivaso e no tipo de vasos tratados. O sucesso do procedimento, definido segundo o RNSCA por lesão residual inferior a 30% e fluxo TIMI 3 no final da angioplastia, foi similar nos dois grupos, com taxa de sucesso superior a 90%. No que se refere à terapêutica invasiva com implantação de stents coronários, constatou‐se que em mais de 90% dos doentes estudados com EAMCST submetidos a angioplastia primária foi colocado pelo menos um stent coronário. Entre os dois grupos, verificou‐se uma maior utilização de stents revestidos por fármaco nos doentes do grupo 2 e de stents metálicos nos doentes do grupo 1.
Doença coronária e terapêutica invasiva realizada
| Grupo 1 (Angioplastia da artéria culpada)n=180 | Grupo 2 (Angioplastia multivaso)n=77 | p | |
| Vasos doentes (média) | 2,4 | 2,3 | ns |
| Vasos tratados, n (%)DACxCDTC | 87 (48,3)22 (12,2)70 (38,9)1 (0,6) | 59 (76,6)46 (59,7)57 (74,0)2 (2,6) | < 0,0001< 0,0001< 0,0001ns |
| Total de lesões tratadas (média) | 1 | 2,1 | < 0,0001 |
| Sucesso do procedimento, n (%) | 176 (97,8) | 72 (93,5) | ns |
| Colocação de stents, (%) | 93,9 | 98,7 | ns |
| Stents por lesão (média) | 1,1 | 1,4 | < 0,0001 |
| Stents revestidos por fármaco (%) | 40,8 | 73,7 | 0,003 |
| Stents metálicos (%) | 59,2 | 26,3 | < 0,001 |
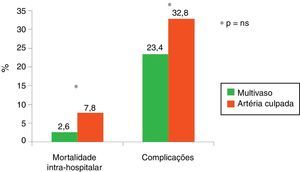
Na globalidade, a mortalidade dos doentes com EAMCST e DC de mais de um vaso presentes no RNSCA foi de 5,2%.
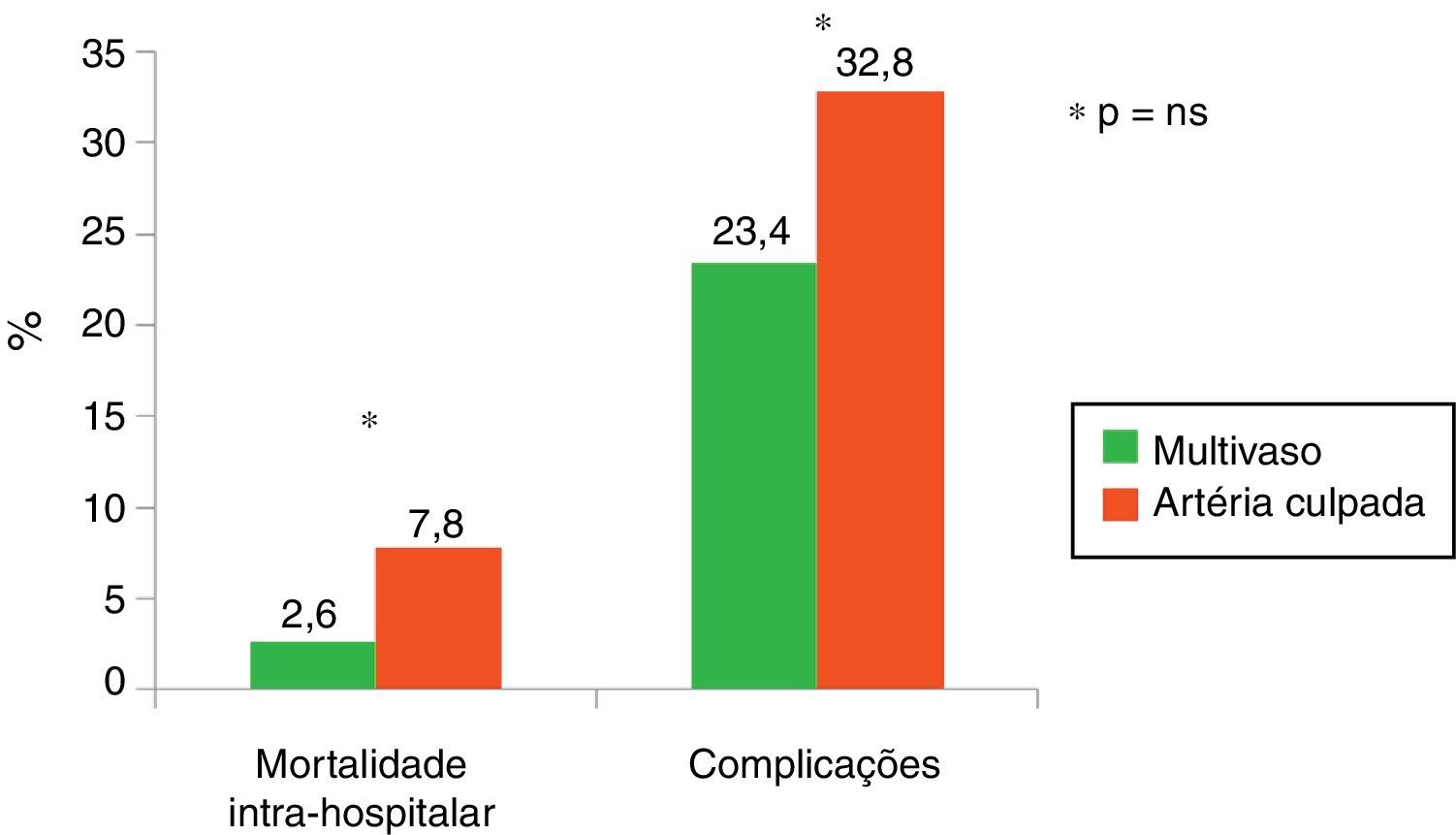
Na análise comparativa entre os dois grupos verifica‐se uma tendência não estatisticamente significativa para uma redução da mortalidade (endpoint primário) e das complicações (endpoint secundário) intra‐hospitalares nos doentes submetidos a angioplastia primária de mais uma artéria, além da culpada (Figura 1).
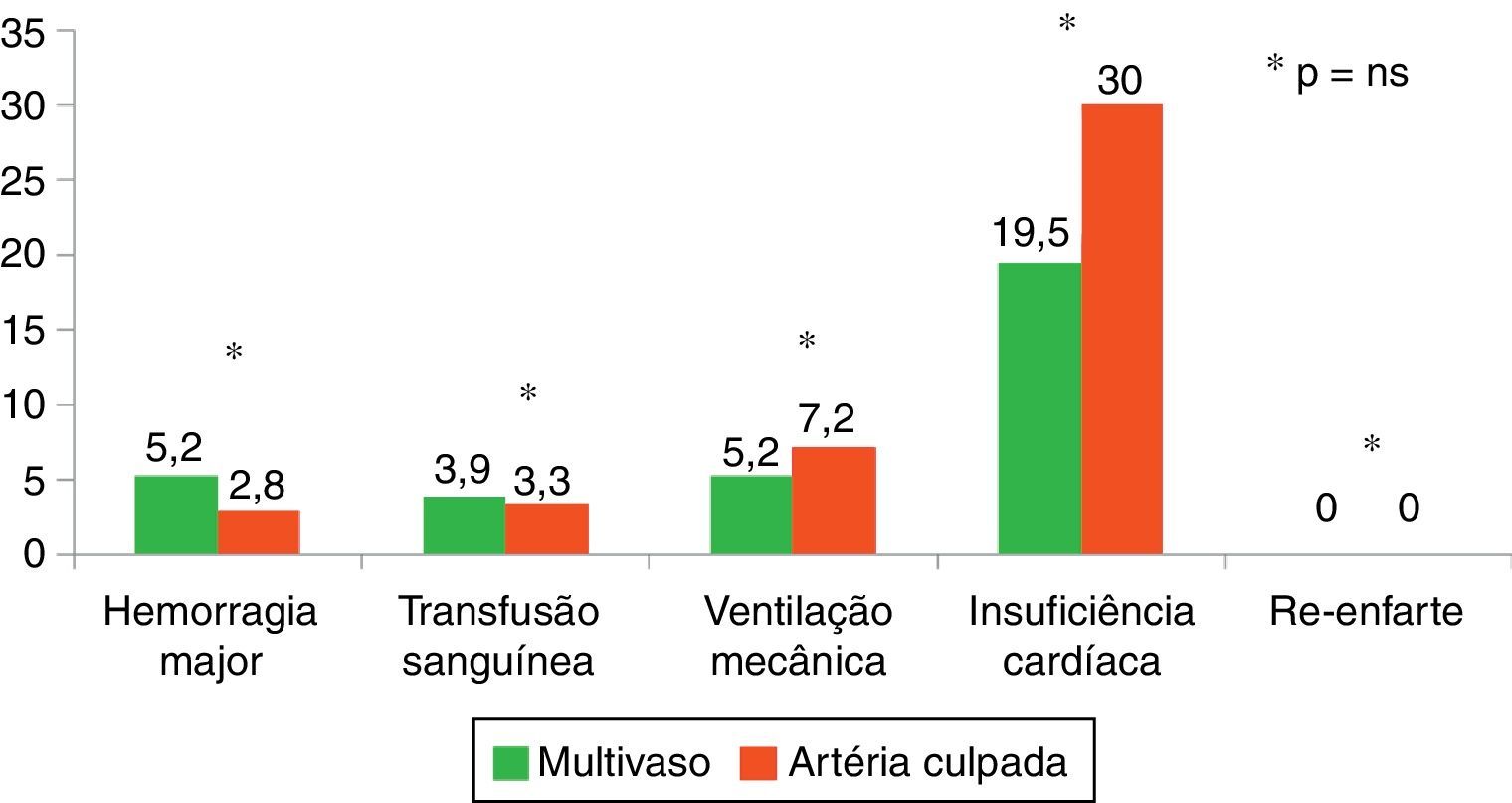
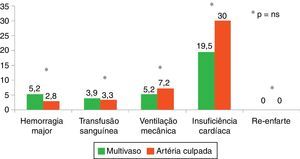
Pela Figura 2 constata‐se que a insuficiência cardíaca foi nos dois grupos a complicação mais frequente, verificando‐se uma prevalência semelhante de hemorragia major, necessidade de transfusão de sangue e ventilação mecânica invasiva. Em nenhum doente dos dois grupos se registou a presença de reenfarte. Com exceção de uma maior prevalência de insuficiência cardíaca nos doentes submetidos a angioplastia da artéria culpada (embora sem significado estatístico), verificou‐se uma distribuição semelhante do número de complicações entre os dois grupos.
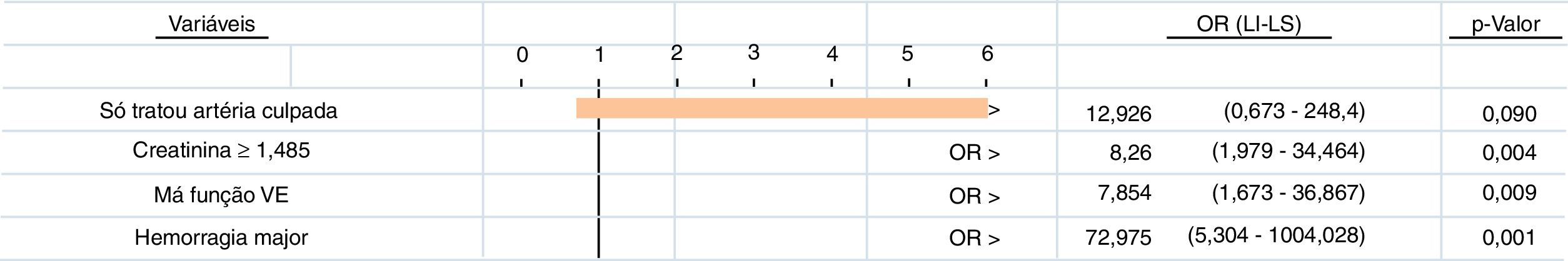
A Figura 3 revela, por análise multivariada, os preditores independentes de mortalidade intra‐hospitalar. Foram identificados como preditores a presença de má função ventricular esquerda (fração de ejeção < 30%), de creatinina basal ≥ 1,485 e de hemorragia major durante o internamento. A abordagem apenas da artéria culpada nos doentes com EAMCST e DCM constituiu‐se como uma tendência não significativa (p=0,09) para um aumento da mortalidade intra‐hospitalar.
Foi ainda efetuada análise multivariada para identificação de fatores preditores independentes do endpoint secundário (pelo menos uma das complicações consideradas) e do endpoint combinado (endpoint primário + endpoint secundário), não se tendo verificado em nenhuma destas análises que a abordagem apenas da artéria culpada ou a abordagem multivaso constituíssem fatores preditores independentes.
DiscussãoEste estudo efetuado a nível nacional, que englobou diversos centros de Portugal, pretendeu analisar, numa população de doentes do mundo real, o impacto na morbilidade e mortalidade intra‐hospitalares da abordagem multivaso no EAMCST submetido a angioplastia primária. Além disso, ao incluir os doentes do RNSCA, com critérios de inclusão bem definidos e iguais para todos os centros possibilitou que todos os doentes tivessem a mesma informação clínica e assim pudessem ser analisados do mesmo modo.
A presença de DCM é frequente nos doentes com EAMCST submetidos a angioplastia primária e associa‐se a um aumento da morbilidade e mortalidade. No nosso trabalho a prevalência de DC multivaso na população estudada foi de 43,3%, situação semelhante às verificadas no registo europeu Eurotransfer e no registo sul‐coreano em que as prevalências foram de 51,5 e 47,9%, respetivamente2,8.
Apesar do seu impacto no prognóstico dos doentes, as recomendações europeias sobre EAMCST e sobre revascularização miocárdica, continuam a defender a angioplastia multivaso no EAMCST a doentes com insuficiência cardíaca refratária e/ou choque cardiogénico.
Todavia, no mundo real, a abordagem multivaso no EAMCST encontra‐se presente entre nove e 24,4% em diversos registos2,4,9. Também recentemente, uma meta‐análise envolvendo 61 764 doentes presentes em 19 estudos verificou que a abordagem multivaso foi efetuada em 16% dos doentes4. No nosso RNSCA constatou‐se que a abordagem multivaso foi efetuada em 19,2% dos doentes com EAMCST.
Esta discrepância entre as guidelines e a prática clínica é segundo alguns autores devida a uma escassa evidência clínica, levando a que esta temática continue em debate constante e a aguardar a realização de um grande estudo internacional multicêntrico5.
No nosso estudo propusemo‐nos avaliar qual o impacto da abordagem multivaso nos doentes submetidos a angioplastia primária por EAMCST na morbilidade e mortalidade intra‐hospitalares, criando para isso dois grupos: grupo 1 – doentes submetidos a angioplastia da artéria culpada; e grupo 2 – doentes submetidos a angioplastia multivaso.
No que respeita às características clínicas basais, os dois grupos eram muito semelhantes, não se registando diferenças com significado estatístico entre ambos relativamente à idade, sexo, FRCV e apresentação eletrocardiográfica do EAM (Tabela 1).
Nos dois grupos, o sexo masculino foi, sem dúvida, o mais prevalente, situação que demonstra uma maior prevalência da doença cardiovascular nos homens. Entre todos os FRCV, a HTA foi o mais prevalente, presente em cerca de 70% dos doentes. A percentagem de HTA, pode ser explicada pela elevada prevalência da HTA em Portugal. Entre os restantes FRCV, a dislipidemia foi o segundo mais prevalente. Verificou‐se uma percentagem semelhante entre o tabagismo e a diabetes mellitus.
No que se refere às características angiográficas da população, verificou‐se que os doentes submetidos a angioplastia da artéria culpada apresentavam uma prevalência ligeiramente superior de DC de três vasos que os doente submetidos a angioplastia multivaso (31,8 versus 27,3%; p<0,001). Esta situação pode encontrar explicação no facto de que, embora a revascularização completa da DC de três vasos possa conferir uma melhoria prognóstica dos doentes, esta pode associar‐se a um aumento do tempo de procedimento, da quantidade de contraste administrado e EAM periprocedimento5. Não se registaram diferenças com significância estatística no que se refere à presença de DC de TC entre ambos os grupos.
Relativamente à terapêutica farmacológica (Tabela 2), salienta‐se uma elevada adesão às recomendações europeias sobre tratamento do EAMCST, constatando‐se 100% de terapêutica com ácido acetilsalicílico e clopidogrel, cerca de 95% de terapêutica com estatinas e de 80% com IECA’/ARA‐II e beta‐bloqueantes. À exceção da utilização de heparina mais frequente nos doentes que realizaram angioplastia da artéria culpada e dos inibidores das glicoproteínas IIb/IIIa mais frequentes nos doentes que realizaram angioplastia multivaso, não se registaram diferenças com significado estatístico entre os dois grupos. A utilização dos inibidores das glicoproteínas IIb/IIIa no EAMCST submetido a angioplastia primária foi estudada numa grande meta‐análise efetuada por de Luca et al., que concluíram que os benefícios deste grupo farmacológico eram maiores nos doentes de risco mais elevado10. Este facto poderá explicar a sua maior utilização nos doentes submetidos a procedimentos mais complexos, como foram os doentes que realizaram angioplastia multivaso.
Tradicionalmente, os stents revestidos por fármaco têm sido associados a uma taxa de reestenoses e de revascularizações futuras mais reduzida e a um aumento da sobrevida dos doentes com EAMCST11–14. Esta situação poderá explicar a sua maior utilização nos doentes que realizaram angioplastia multivaso comparativamente aos doentes que apenas realizaram angioplastia da artéria culpada, tendo estes maior utilização de stents metálicos.
Na nossa população não se registaram diferenças estatisticamente significativas quer em relação à mortalidade intra‐hospitalar (endpoint primário) quer em relação à incidência de qualquer uma das complicações consideradas (endpoint secundário). No entanto, os doentes submetidos a angioplastia multivaso apresentaram maior prevalência de função ventricular esquerda normal no decurso do internamento (62,7 versus 44,7%; p=0,006). Esta conclusão é de difícil valorização, uma vez que pelos dados do RNSCA não se consegue inferir se a fração de ejeção foi obtida antes da angioplastia primária, logo após a angioplastia ou mesmo antes da alta clínica.
Na realidade, a procura da melhor estratégia para a abordagem da DC multivaso no EAMCST continua a ser motivo de debate5.
A este respeito, Hannan et al. compararam, num estudo retrospetivo, a mortalidade intra‐hospitalar e num follow‐up até 42 meses doentes com DCM que realizaram angioplastia da artéria culpada e doentes que realizaram angioplastia multivaso no momento da admissão hospitalar ou numa fase posterior e concluíram que a angioplastia da artéria culpada se associou a uma redução da mortalidade intra‐hospitalar e que a angioplastia multivaso faseada se associou a uma redução da mortalidade a um ano7. Neste mesmo sentido, uma meta‐análise que envolveu um total de 40 280 doentes, entre quatro estudos prospetivos e 14 retrospetivos, concluiu que uma abordagem faseada da DCM (angioplastia primária da artéria culpada e angioplastia da artéria não culpada numa fase posterior) se associou a uma redução da mortalidade comparativamente a angioplastia primária da artéria culpada e que a angioplastia multivaso simultânea foi a estratégia com maior mortalidade a curto e longo prazo6. As conclusões deste estudo e desta meta‐análise reforçam as recomendações sobre EAMCST e de revascularização miocárdica sobre a abordagem da DC. Por outro lado, no registo sul‐coreano sobre EAM não se verificaram diferenças estatisticamente significativas na mortalidade, EAM ou revascularização a um ano entre os doentes que realizaram angioplastia da artéria culpada e angioplastia multivaso8.
Conclusões semelhantes tinham sido descritas previamente por Khattab et al. num pequeno estudo prospetivo15. No mesmo sentido, uma meta‐análise realizada por Bengalore et al., que envolveu 61 764 doentes, não verificaram diferenças com significado estatístico entre a angioplastia multivaso e a angioplastia da artéria culpada no que respeita à mortalidade, EAM, acidente vascular cerebral a curto prazo, assim como no EAM, trombose de stent ou revascularização da artéria alvo a longo prazo. Desta forma, os autores concluíram que a angioplastia multivaso parece ser uma estratégia segura quando comparada com a angioplastia da artéria culpada4.
No nosso estudo e à semelhança desta meta‐análise e do registo sul‐coreano, não se verificaram diferenças na mortalidade, assim como na incidência das complicações consideradas entre os dois grupos.
Dado na atualidade os estudos e meta‐análises existentes serem controversos, torna‐se necessário no futuro a realização de grandes estudos aleatorizados e multicêntricos que permitam esclarecer melhor este tema. Dadas as controvérsias atuais sobre a abordagem multivaso no EAMCST o nosso estudo poderá constituir mais um estímulo para a realização de um grande estudo multicêntrico internacional.
LimitaçõesO estudo apresenta como limitações as inerentes a todos os registos. O RNSCA é voluntário, pelo que nem todos os centros em Portugal participam e os participantes não incluem todos os seus doentes. Deste facto, resulta uma amostra reduzida, pelo que algumas das diferenças observadas entre os dois grupos são de difícil valorização do ponto de vista estatístico.
Outra das limitações do estudo está associada ao formato do RNSCA, não estando explícito no registo quais os critérios que fazem com os diferentes operadores optem pela estratégia da angioplastia da artéria culpada ou pela angioplastia multivaso, o que por seu lado também dificulta a validação de alguns resultados obtidos.
ConclusãoNa nossa população de doentes com EAMCST submetida a angioplastia primária, a presença de doença coronária multivaso foi de 43,3%, sendo que em 19,2% desta foi efetuada abordagem multivaso no momento da angioplastia. A abordagem multivaso parece ser uma alternativa segura à abordagem convencional da artéria culpada, associando‐se a uma tendência não significativa para uma redução da morbilidade e mortalidade intra‐hospitalares.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.