Doentes com obesidade têm um maior risco de eventos cardiovasculares em prevenção primária. Em prevenção secundária tem sido descrito um paradoxo da obesidade. Foi nosso objetivo estudar uma coorte de indivíduos analisados previamente num estudo transversal sobre a relação entre síndrome metabólica (SM) e doença coronária (DC), estudando presentemente o impacto da SM na ocorrência de eventos cardiovasculares a longo‐prazo.
MétodosForam analisados 296 indivíduos num seguimento médio de 6,9 ± 2,2 anos. Os indivíduos foram divididos em quatro grupos em função da presença ou ausência de SM e de DC (estenoses coronárias ≥ 70%).
ResultadosA população analisada tinha uma idade de 65 ± 9 anos no início do estudo, 59,5% do sexo masculino, 55,7% com SM e 41,6% com DC. No seguimento, ocorreram 10,1% de mortes por todas as causas, 3,7% mortes cardiovasculares, 14,2% reinternamentos cardiovasculares e 22,0% de eventos compostos (morte, síndrome coronária aguda, revascularização coronária, acidente vascular cerebral/isquémico transitório, admissão por insuficiência cardíaca). Não se verificaram diferenças significativas em termos de mortalidade. Ambos os grupos com DC tiveram mais reinternamentos e eventos compostos (Log‐rank, p < 0,001 e p = 0,001, respetivamente), mas sem diferenças em relação à presença de SM. A DC foi preditora independente de reinternamento cardiovascular (HR 3,21, IC 95% 1,66–6,21) e de eventos compostos (HR 2,41, IC 95% 1,44–4,02).
ConclusõesEm doentes de elevado risco cardiovascular ou com doença coronária estabelecida, a presença de SM não se associou a aumento de eventos cerebrais ou cardíacos num seguimento a longo‐prazo.
Obese patients are at higher cardiovascular risk in primary prevention. In secondary prevention, an obesity paradox has been reported. We analyzed a cohort of individuals from a previous cross‐sectional study on the impact of metabolic syndrome (MS) on coronary artery disease (CAD), aiming to assess the occurrence of cardiovascular events in a long follow‐up.
MethodsWe analyzed 296 individuals in a mean follow‐up of 6.9±2.2 years. Subjects were divided into four groups according to the presence of MS or CAD (defined as ≥70% coronary stenosis).
ResultsThe study population had a mean age of 65±9 years at the beginning of the study; 59.5% were male, 55.7% had MS and 41.6% had CAD. During follow‐up 10.1% of the population suffered all‐cause death, 3.7% cardiovascular death, 14.2% cardiovascular readmission and 22.0% the composite outcome (mortality, acute coronary syndrome, coronary revascularization, stroke/transient ischemic attack or heart failure admission). There were no significant differences in any type of mortality. Patients with CAD had more readmissions and composite outcomes (log‐rank p<0.001 and p=0.001, respectively), but there was no difference according to the presence of MS. Only CAD was an independent predictor of cardiovascular admission (HR 3.21, 95% CI 1.66‐6.21) and composite outcomes (HR 2.41, 95% CI 1.44‐4.02).
ConclusionsIn patients with high cardiovascular risk or established CAD, the presence of MS is not associated with cerebral or cardiac events in long‐term follow‐up.
As doenças cardiovasculares são ainda a principal causa de morte na Europa e Portugal não é exceção, apesar do decréscimo progressivo que se tem verificado nas últimas décadas1–3. Este facto observa‐se na população geral, mas em 2015 os tumores malignos já ultrapassam as doenças do aparelho circulatório como principal causa de morte no sexo masculino3. Para além dos fatores de risco cardiovasculares já bem estabelecidos, como a hipertensão arterial (HTA), o tabagismo, a diabetes, a elevação do colesterol‐LDL, a idade e a história familiar, diversos outros fatores de risco têm vindo a ser valorizados nos últimos anos. Em particular, a síndrome metabólica (SM), uma agregação de diversos fatores de risco, pela sua elevada prevalência a nível mundial, atingindo um padrão quase epidémico e pela associação já demonstrada ao desenvolvimento de diabetes tipo 2 e doenças cardiovasculares (num risco que pode ser até duas vezes superior), tem sido um problema importante, agravado pelo facto de o seu tratamento depender de uma profunda alteração dos estilos de vida, muitas vezes difíceis de implementar na população geral4–6.
Diversas meta‐análises prévias demonstraram claramente que em prevenção primária existe uma associação clara entre a presença de SM e a ocorrência de eventos cardiovasculares no seguimento4–7. O mesmo foi demonstrado no estudo VALSIM realizado numa população portuguesa8. Em prevenção secundária, os resultados são contraditórios, com alguns estudos mostrando efeito neutro e outros maior incidência de eventos cardiovasculares, mas com seguimentos inferiores a três anos9,10.
Em trabalhos prévios, demonstrámos que a presença de SM per se não se associa à presença de aterosclerose subclínica (avaliada pela espessura íntima‐média da carótida comum – EIMc) mas que alguns dos componentes desta síndrome, nomeadamente a hiperinsulinémia, hiperglicemia e os níveis baixos do colesterol‐HDL, estão diretamente associados, demostrando o efeito heterogéneo dos diversos componentes da entidade SM11–13. Do mesmo modo, também não se constatou relação direta com a presença de doença coronária angiograficamente significativa (avaliada em contexto estável), sendo a hiperglicemia e a hipertrigliceridémia os componentes preditores de presença de doença coronária14. Em ambos os estudos, o perímetro abdominal mostrou um efeito paradoxal, protetor12,14.
Estes trabalhos iniciais tiveram origem num estudo transversal e observacional. Passados mais de cinco anos desde esta análise, temos como presente objetivo analisar o mesmo grupo de doentes e verificar num seguimento a longo‐prazo (superior a cinco anos) se a presença de SM se associa a maior ocorrência de mortalidade ou maior incidência de eventos cerebrais ou cardiovasculares.
MétodosIncluíram‐se no trabalho original indivíduos adultos (≥ 18 anos) admitidos eletivamente para realização de coronariografia por suspeita de doença coronária (por queixas de angor e/ou isquemia documentada por testes não invasivos) entre 2008 e 2010. Foram excluídos doentes com antecedentes de síndrome coronária aguda, revascularização miocárdica prévia ou doença coronária conhecida, doença valvular significativa, cardiopatia congénita ou outras miocardiopatias. Nos trabalhos originais, foi utilizada a definição de SM da American Heart Association/National Heart Lung and Blood Institute15. Contudo, presentemente, a definição foi harmonizada pelas diversas sociedades científicas, sendo a principal diferença a possibilidade de cada país/região poder definir os limites de obesidade abdominal tendo em conta padrões étnicos16. Utilizámos então a nova definição e considerámos os limites anteriormente definidos para o perímetro abdominal (≥ 88cm para as mulheres e ≥ 102cm para os homens). Os outros critérios são uma pressão arterial ≥ 130/85mmHg (ou sob terapêutica especifica), colesterol‐HDL ≤ 40mg/dL nos homens ou ≤ 50mg/dL nas mulheres (ou sob terapêutica especifica), triglicéridos ≥ 150mg/dL (ou sob terapêutica especifica) e glicemia ≥ 100mg/dL (ou sob terapêutica específica)15,16. A SM é definida pela presença de pelo menos três dos critérios referidos. A presença de doença coronária angiograficamente significativa foi definida pela presença de estenose ≥ 70% em qualquer vaso coronário epicárdico.
Em todos os doentes, a informação de seguimento foi obtida por entrevista telefónica com o doente ou com familiares diretos aos 30 dias e ao primeiro ano após o internamento por uma equipa especialmente dedicada à colheita de dados de seguimento dos doentes internados no serviço. Em 2017, realizou‐se novo contacto para obter informação adicional de seguimento desta coorte específica.
Foram considerados e analisados vários eventos no seguimento. A mortalidade de todas as causas define‐se como morte por qualquer motivo. A mortalidade de causa cardiovascular define‐se como morte associada a patologia cardiovascular. Síndrome coronária aguda foi definida pela presença de angor em repouso (ou equivalente de angor) com alterações no ECG e/ou subida/descida de marcadores de necrose miocárdica. Quando foi realizada angioplastia coronária ou cirurgia de revascularização miocárdica durante o seguimento, sem relação com o motivo de internamento inicial, considerou‐se a ocorrência de revascularização miocárdica. Internamento por insuficiência cardíaca definiu‐se como internamento por aparecimento/agravamento de sintomas ou sinais de insuficiência cardíaca. Readmissão cardiovascular foi considerada sempre que o doente foi internado por motivo cardiovascular agudo ou eletivo. Acidente vascular cerebral (AVC)/acidente isquémico transitório (AIT) foi definido pela presença de instalação de novo de déficits neurológicos. Foi também analisado um composto de vários eventos cardíacos e cerebrais (mortalidade de todas as causas, síndrome coronária aguda, revascularização miocárdica, AVC/AIT ou admissão por insuficiência cardíaca). Nos doentes com eventos, foi realizada análise do processo clínico para confirmação e classificação adequada do evento ou foi solicitado ao doente informação adicional. Efetuou‐se comparação destes eventos em doentes com e sem doença coronária, bem como em doentes com e sem SM, dividindo assim os indivíduos por quatro grupos.
Todos os indivíduos assinaram consentimento informado para a participação no estudo e o presente trabalho está de acordo com a Declaração de Helsinquia.
Análise estatísticaAs variáveis contínuas estão reportadas como média e desvio‐padrão. Foi testada a normalidade com recurso ao teste de Kolmogorov‐Smirnov. A comparação das variáveis contínuas foi efetuada pelo teste ANOVA. As variáveis categóricas estão descritas como percentagens e foram comparadas com o teste qui‐quadrado ou o teste de Fischer, conforme apropriado.
As estimativas de sobrevivência livre de eventos no seguimento foram calculadas pelo método de Kaplan‐Meier e as curvas foram comparadas pelo teste Log‐rank. Foi utilizada a análise de Cox proportional‐hazards para analisar a influência da presença de SM e de doença coronária angiograficamente significativa na ocorrência de eventos a longo prazo e ajustada para as variáveis com impacto significativo no prognóstico. As estimativas de associação entre os preditores e os eventos estão apresentadas como Hazard Ratios (HR) e intervalo de confiança de 95%.
Foi utilizado o programa IBM SPSS statistical software package (versão 19.0.0.2) e considerado um valor de p inferior a 0,05 como estatisticamente significativo.
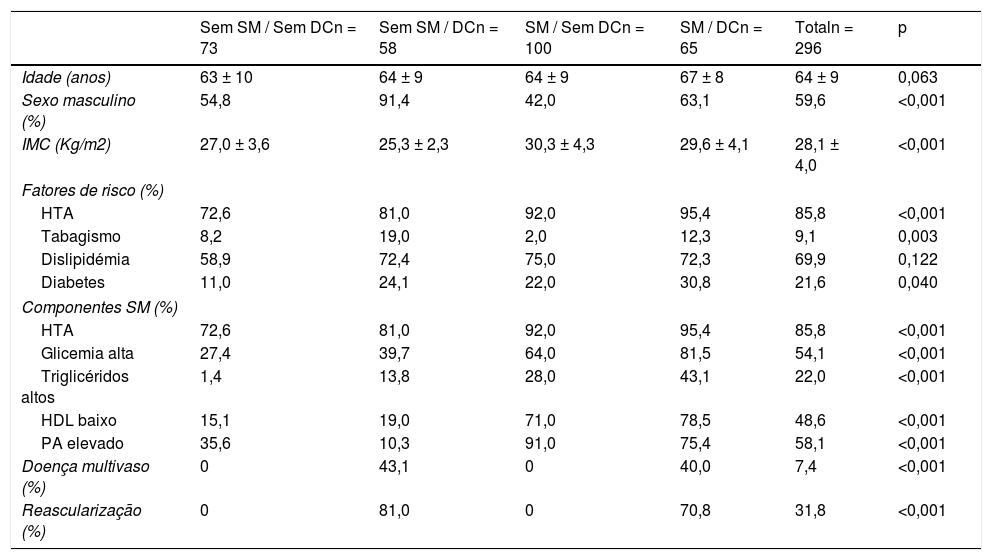
ResultadosForam incluídos no estudo inicial 300 doentes, tendo quatro doentes sido perdidos no seguimento. Dos 296 doentes incluídos na presente análise, 59% são do sexo masculino, com idade média de 65 ± 9 anos (38‐86 anos). A prevalência de SM é de 55,7% e o componente mais prevalente de SM foi a HTA, seguido pela obesidade abdominal, glicemia elevada, colesterol‐HDL baixo e triglicéridos elevados (tabela 1). Em apenas 41,6% dos indivíduos se detetou a presença de doença coronária angiograficamente significativa.
Caracterização demográfica e clínica dos diversos grupos analisados
| Sem SM / Sem DCn = 73 | Sem SM / DCn = 58 | SM / Sem DCn = 100 | SM / DCn = 65 | Totaln = 296 | p | |
|---|---|---|---|---|---|---|
| Idade (anos) | 63 ± 10 | 64 ± 9 | 64 ± 9 | 67 ± 8 | 64 ± 9 | 0,063 |
| Sexo masculino (%) | 54,8 | 91,4 | 42,0 | 63,1 | 59,6 | <0,001 |
| IMC (Kg/m2) | 27,0 ± 3,6 | 25,3 ± 2,3 | 30,3 ± 4,3 | 29,6 ± 4,1 | 28,1 ± 4,0 | <0,001 |
| Fatores de risco (%) | ||||||
| HTA | 72,6 | 81,0 | 92,0 | 95,4 | 85,8 | <0,001 |
| Tabagismo | 8,2 | 19,0 | 2,0 | 12,3 | 9,1 | 0,003 |
| Dislipidémia | 58,9 | 72,4 | 75,0 | 72,3 | 69,9 | 0,122 |
| Diabetes | 11,0 | 24,1 | 22,0 | 30,8 | 21,6 | 0,040 |
| Componentes SM (%) | ||||||
| HTA | 72,6 | 81,0 | 92,0 | 95,4 | 85,8 | <0,001 |
| Glicemia alta | 27,4 | 39,7 | 64,0 | 81,5 | 54,1 | <0,001 |
| Triglicéridos altos | 1,4 | 13,8 | 28,0 | 43,1 | 22,0 | <0,001 |
| HDL baixo | 15,1 | 19,0 | 71,0 | 78,5 | 48,6 | <0,001 |
| PA elevado | 35,6 | 10,3 | 91,0 | 75,4 | 58,1 | <0,001 |
| Doença multivaso (%) | 0 | 43,1 | 0 | 40,0 | 7,4 | <0,001 |
| Reascularização (%) | 0 | 81,0 | 0 | 70,8 | 31,8 | <0,001 |
DC – doença coronária; HTA – hipertensão arterial; IMC – índice de massa corporal; PA – perímetro abdominal; SM – síndrome metabólica.
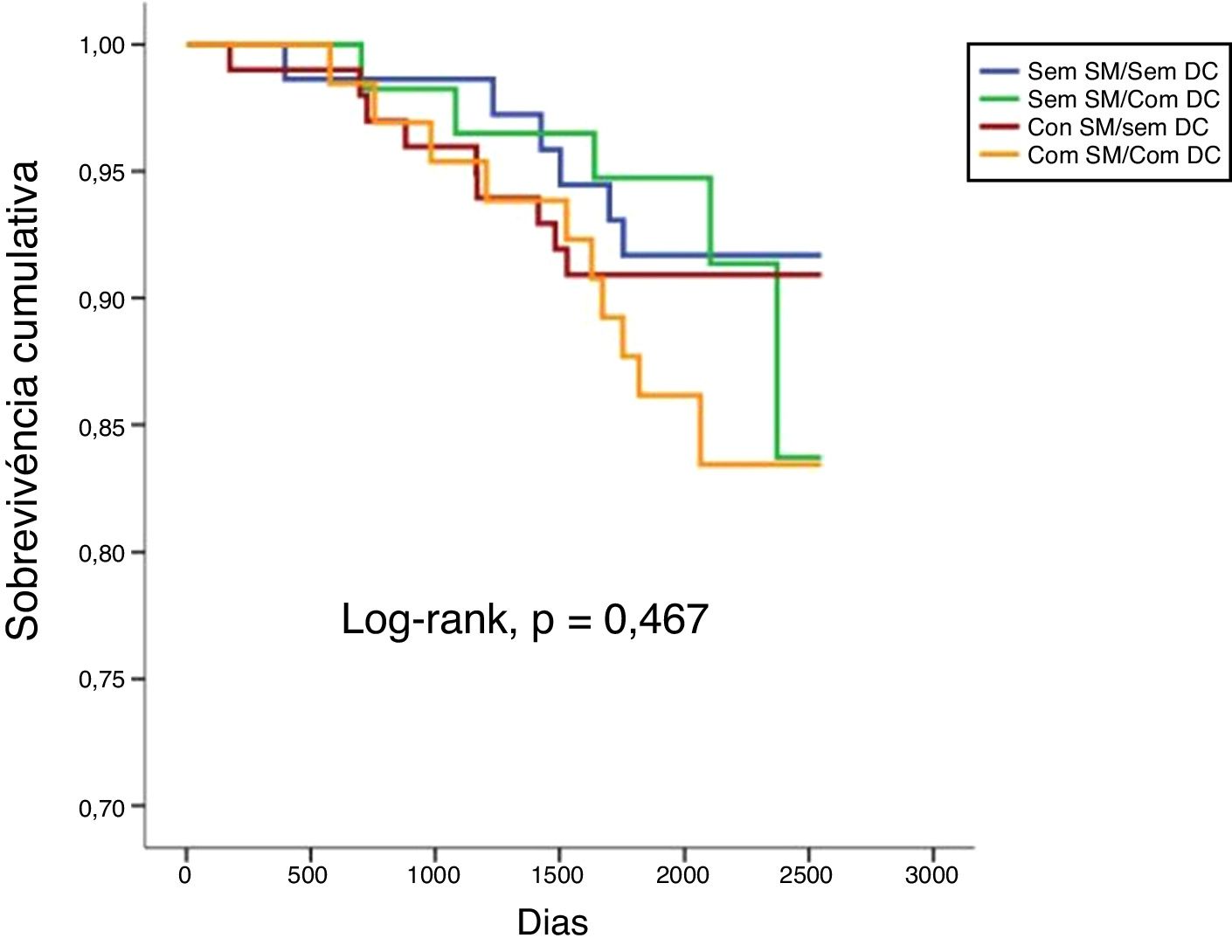
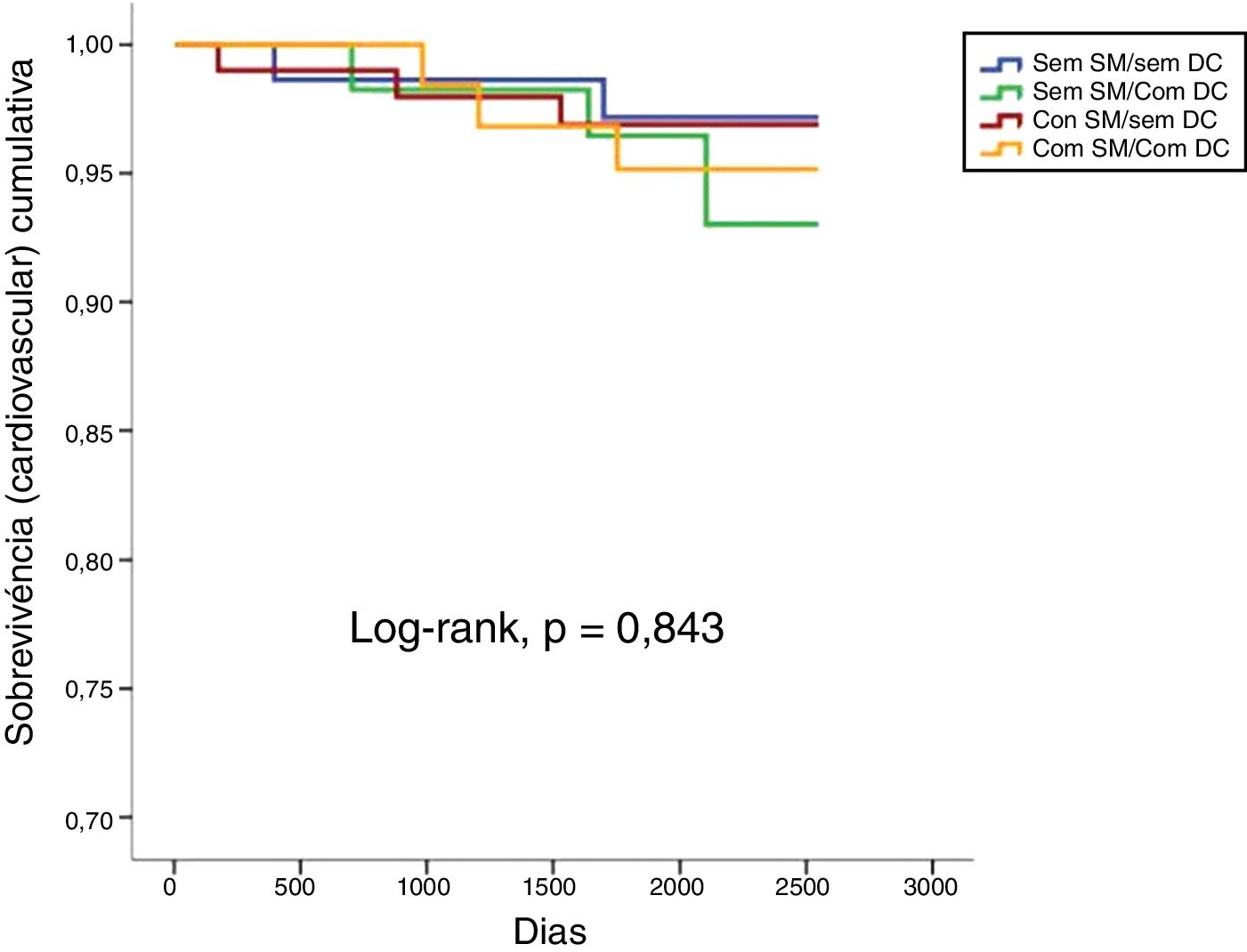
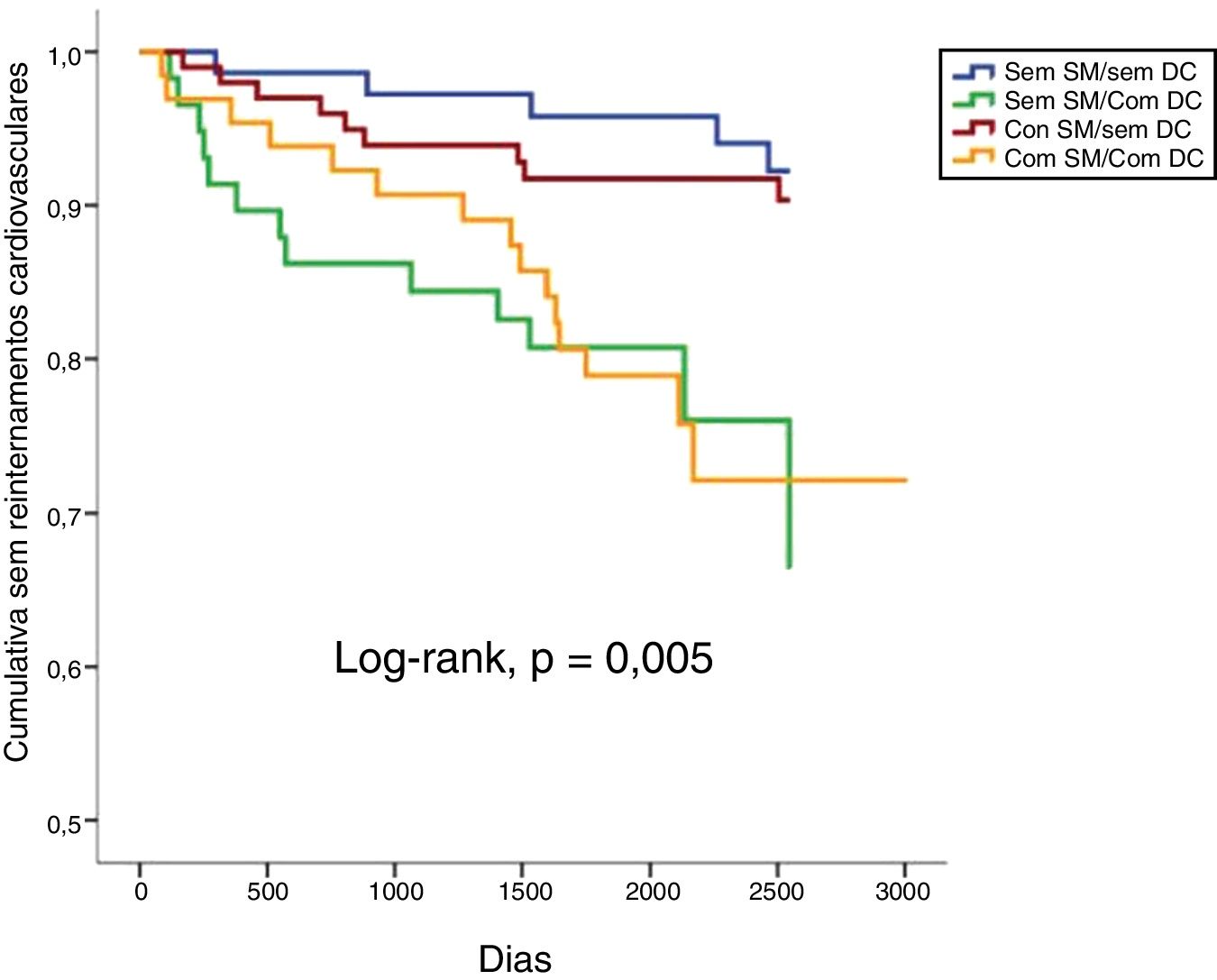
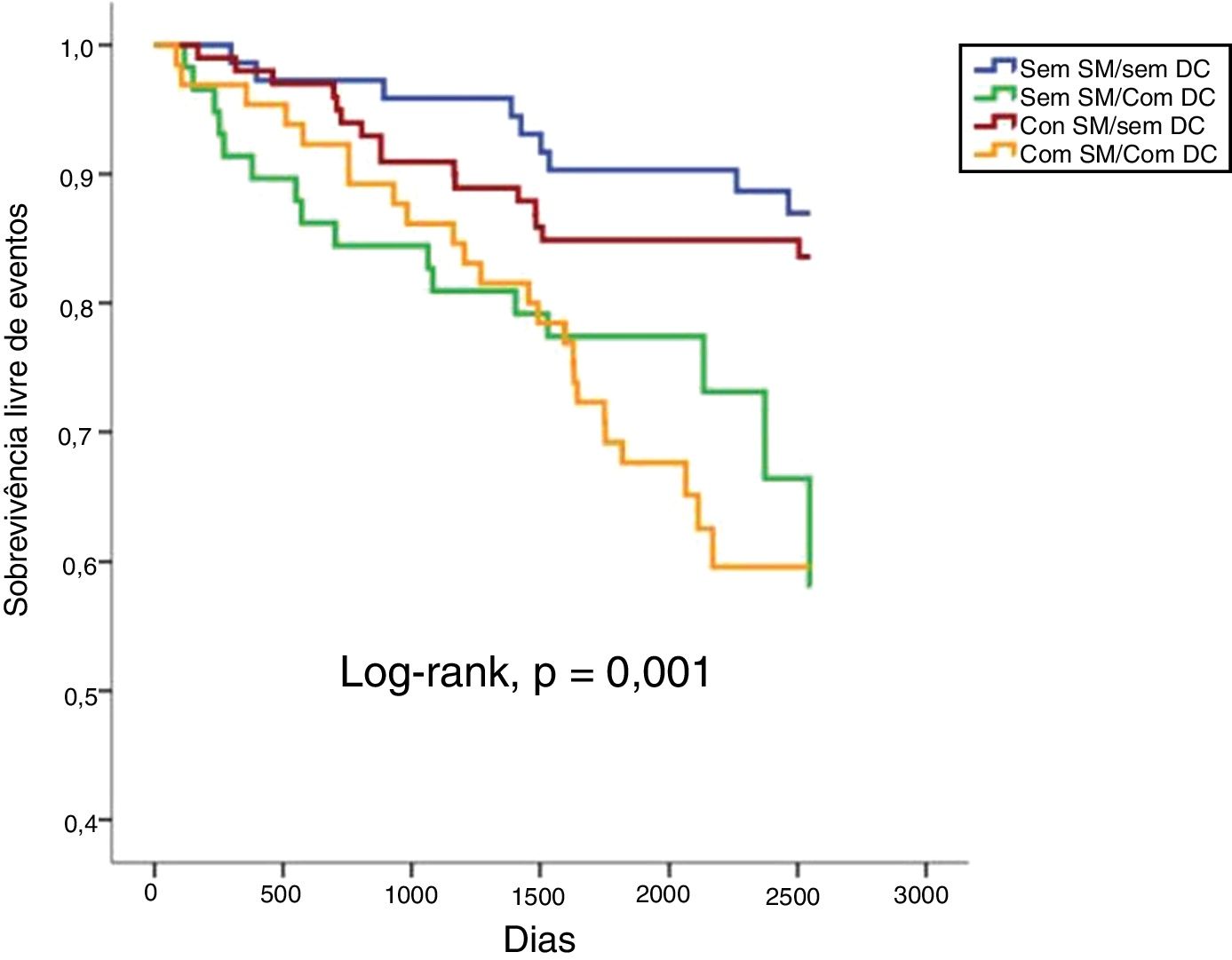
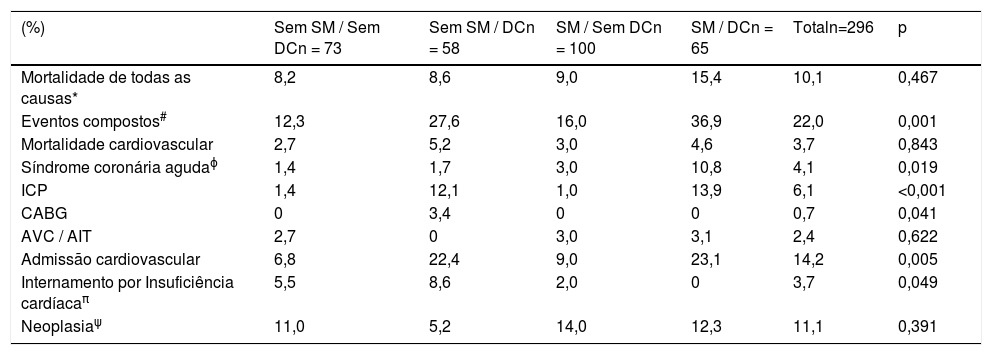
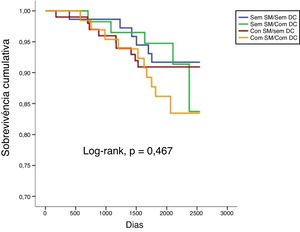
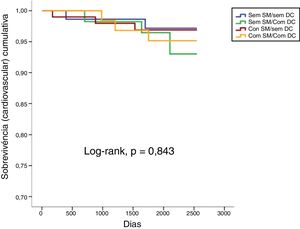
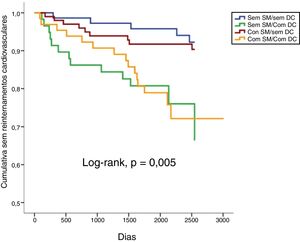
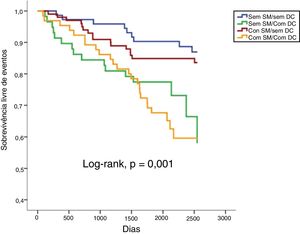
Num seguimento médio de 6,9 ± 2,2 anos, ocorreram 10,1% de mortes de todas as causas, 3,7% de mortes cardiovasculares, 14,2% de admissões de causa cardiovascular e 22,0% de eventos compostos (tabela 2). Não se verificaram diferenças estatisticamente significativas em termos de mortalidade de todas as causas ou cardiovasculares comparando todos os grupos (tabela 2 e figuras 1 e 2). Pelo contrário, os reinternamentos de causa cardiovascular e os eventos compostos foram mais frequentes nos grupos com doença coronária (tabela 2 e figuras 3 e 4). Esta diferença foi particularmente condicionada por maior ocorrência de síndrome coronária aguda no grupo com SM e DC (tabela 2). Ambos os grupos de DC mostram maior realização de ICP e readmissão cardiovascular (tabela 2). A DC associou‐se a mais eventos. Com efeito, nos indivíduos sem SM, as readmissões cardiovasculares e os eventos compostos foram significativamente mais frequentes na presença de doença coronária (Log‐rank, p = 0,001 e p = 0,004, respetivamente), verificando‐se o mesmo nos indivíduos com SM (Log‐rank, p = 0,007 e p = 0,002, respetivamente). Na presença de doença coronária, verificou‐se que a presença concomitante de SM se associou a uma tendência para maior morte de todas as causas (Log‐rank, p = 0,382) e para os eventos compostos (Log‐rank, p = 0,365) (figuras 1 e 4). Também se verifica maior ocorrência de síndrome coronária aguda, embora sem atingir significado estatístico (Log‐rank, p = 0,094) mas com uma clara tendência para mais eventos. Os grupos com SM tiveram menos internamentos por insuficiência cardíaca. A incidência de neoplasias foi semelhante na presença ou ausência de SM.
Eventos no seguimento
| (%) | Sem SM / Sem DCn = 73 | Sem SM / DCn = 58 | SM / Sem DCn = 100 | SM / DCn = 65 | Totaln=296 | p |
|---|---|---|---|---|---|---|
| Mortalidade de todas as causas* | 8,2 | 8,6 | 9,0 | 15,4 | 10,1 | 0,467 |
| Eventos compostos# | 12,3 | 27,6 | 16,0 | 36,9 | 22,0 | 0,001 |
| Mortalidade cardiovascular | 2,7 | 5,2 | 3,0 | 4,6 | 3,7 | 0,843 |
| Síndrome coronária agudaϕ | 1,4 | 1,7 | 3,0 | 10,8 | 4,1 | 0,019 |
| ICP | 1,4 | 12,1 | 1,0 | 13,9 | 6,1 | <0,001 |
| CABG | 0 | 3,4 | 0 | 0 | 0,7 | 0,041 |
| AVC / AIT | 2,7 | 0 | 3,0 | 3,1 | 2,4 | 0,622 |
| Admissão cardiovascular | 6,8 | 22,4 | 9,0 | 23,1 | 14,2 | 0,005 |
| Internamento por Insuficiência cardíacaπ | 5,5 | 8,6 | 2,0 | 0 | 3,7 | 0,049 |
| Neoplasiaψ | 11,0 | 5,2 | 14,0 | 12,3 | 11,1 | 0,391 |
AIT – acidente isquémico transitório; AVC – acidente vascular cerebral; CABG – cirurgia de revascularização miocárdica; DC – doença coronária; ICP – intervenção coronária percutânea; SM – síndrome metabólica.
Comparação nos doentes com DC na presença ou ausência de SM:
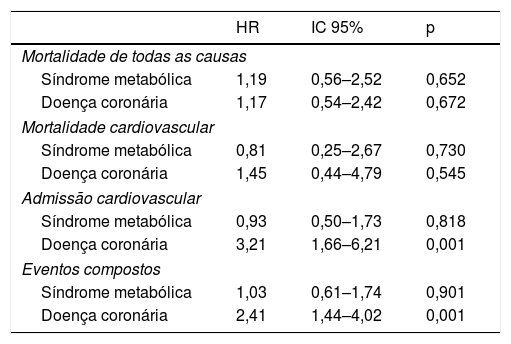
Em análise multivariada, apenas a presença de doença coronária foi preditora independente de internamento cardiovascular e eventos compostos, mas não de mortalidade (tabela 3). A SM não foi preditora independente de nenhum dos eventos considerados. A idade foi preditora independente de morte de todas as causas (HR 1,1, p < 0,001), morte cardiovascular (HR 1,13, p = 0,002), reinternamento cardiovascular (HR 1,05, p = 0,020) e eventos compostos (HR 1,07, p < 0,001). A diabetes foi preditora independente de morte de todas as causas (HR 3,11, p = 0,004) e eventos compostos (HR 1,97, p = 0,012).
Análise multivariada de Cox sobre efeito preditor da síndrome metabólica e/ou doença coronária na ocorrência de eventos
| HR | IC 95% | p | |
|---|---|---|---|
| Mortalidade de todas as causas | |||
| Síndrome metabólica | 1,19 | 0,56–2,52 | 0,652 |
| Doença coronária | 1,17 | 0,54–2,42 | 0,672 |
| Mortalidade cardiovascular | |||
| Síndrome metabólica | 0,81 | 0,25–2,67 | 0,730 |
| Doença coronária | 1,45 | 0,44–4,79 | 0,545 |
| Admissão cardiovascular | |||
| Síndrome metabólica | 0,93 | 0,50–1,73 | 0,818 |
| Doença coronária | 3,21 | 1,66–6,21 | 0,001 |
| Eventos compostos | |||
| Síndrome metabólica | 1,03 | 0,61–1,74 | 0,901 |
| Doença coronária | 2,41 | 1,44–4,02 | 0,001 |
Ajustado para idade, diabetes, doença coronária, síndrome metabólica.
HR – hazard ratio; IC – intervalo de confiança.
Em meta‐análises prévias (em doentes na sua maioria em prevenção primária) foi demonstrada a associação entre SM e eventos cardiovasculares4–7. Esta associação manteve‐se mesmo após ajuste para outros fatores de risco, o que corrobora a existência de um fenómeno de potenciação de risco e relevância epidemiológica. Com efeito, a presença de SM associou‐se a um aumento de duas vezes do risco de doença cardiovascular, mortalidade cardiovascular, enfarte do miocárdio e acidente vascular cerebral e aumento de 1,5 vezes no risco de mortalidade total6. Assim, os doentes com SM apresentam maior risco para eventos cardiovasculares do que para mortalidade total. Mesmo na ausência de diabetes mellitus, a presença de SM associou‐se a aumento de risco de mortalidade cardiovascular, enfarte miocárdio e AVC, não sendo, contudo, significativo para a mortalidade total6.
Em Portugal, no estudo VALSIM, a SM associou‐se de forma independente à presença de doença coronária (definida como angina e/ou história prévia de enfarte do miocárdio) e particularmente à presença de diabetes, confirmando a sua relevância clínica na ocorrência de doença cardiovascular em Portugal8. A hipertensão é o componente de SM que se associou de forma mais potente com a ocorrência de doença cardiovascular, tendo‐se, contudo, destacado também com alguma relevância a elevação da glicemia.
Os estudos em prevenção secundária têm mostrado resultados contraditórios, com alguns a mostrar impacto na ocorrência de eventos e outros com efeito neutro, mas na sua maioria não ultrapassando os 36 meses de seguimento9,10.
Um estudo com ecografia intracoronária mostrou que nos indivíduos com SM existe uma alta prevalência de placas com elevado conteúdo lipídico, mais instáveis, sendo a SM fator preditor independente deste tipo de placas17,18. Contudo, em prevenção secundária, o reforço da terapêutica farmacológica, nomeadamente as estatinas, têm impacto conhecido na redução de eventos por estabilização das placas ateroscleróticas.
Por outro lado, a SM é uma entidade muito heterogénea, dependendo do tipo de agregação de fatores de risco. No estudo MESYAS realizado em Espanha, o risco de doença cardiovascular é variável consoante o componente analisado, com alguns componentes isolados de SM a conferirem diferentes intensidades de risco19. Com efeito, o risco associado a SM é plenamente explicado pelos seus componentes considerados individualmente. A hipertrigliceridémia foi o componente que conferiu maior risco. Pelo contrário, a obesidade (avaliada pelo IMC) não foi um fator independente de risco para doença cardiovascular, parecendo mesmo ser protetor. A sobrecarga cardiovascular associada à obesidade parece assim ser condicionada principalmente pelo aparecimento de outros fatores de risco metabólicos como a hiperglicemia, dislipidémia aterogénica e a hipertensão. Tendo em conta que a SM resulta de uma agregação de pelo menos três fatores de risco, temos como consequência a existência de uma grande heterogeneidade de risco entre os doentes com SM dependente dos critérios utilizados para o diagnóstico. Na presença de obesidade, é necessária a presença de apenas outros dois fatores de risco. Contudo, na ausência de obesidade, são necessários outros três componentes que apresentam um risco cardiovascular muito mais significativo. Assim, o tipo de componentes agregados poderá ser importante para o desenvolvimento de doença coronária, em particular se estiverem envolvidos em simultâneo a elevação da glicemia e dislipidémia aterogénica.
Com efeito, estudos longitudinais encontraram uma incidência de eventos cardiovasculares idêntica entre obesos metabolicamente benignos (definidos pela ausência de síndrome metabólico e diabetes) e indivíduos com peso normal, em contraste com o elevado risco cardiovascular em indivíduos obesos de alto risco, com agregação de fatores de risco cardiometabólicos20. Uma análise dos dados de três grandes estudos (Framingham Offspring Study, Atherosclerosis Risk In Communities e Cardiovascular Health Study) mostrou que a presença de componentes de SM, de SM propriamente dito ou de diabetes associa‐se a um aumento de duas a cinco vezes do risco de eventos coronários ou AVC num seguimento médio de oito anos, mesmo tendo em conta a obesidade abdominal21, sugerindo que a presença de anomalias metabólicas é um fator preditor substancialmente mais forte do que a obesidade abdominal na incidência de eventos cardiovasculares.
Quando existe doença coronária estabelecida, a glicemia elevada, mas não a presença de SM per se ou dos outros componentes de SM permite predizer risco de morte ou enfarte no seguimento22. Outros autores, pelo contrário, mostraram que na presença de doença coronária, a SM tem impacto na mortalidade e na ocorrência de eventos coronários a médio e longo prazo23,24. Contudo, estes últimos estudos foram realizados em populações não contemporâneas (década de 80 e 90), com abordagens terapêuticas diferentes das atuais e em populações etnicamente diferentes (na sua maioria japonesa), bem como utilizando definições mais antigas de SM. Estudos mais recentes continuam a revelar controvérsia na influência da SM na ocorrência de eventos9,10.
Na presente análise, numa população mais contemporânea no tratamento da doença coronária, demonstrámos que a presença de SM em doentes com doença coronária não tem impacto na ocorrência de mortalidade cardiovascular ou reinternamento por motivo cardiovascular. Contudo, é aparente uma tendência importante para maior frequência de eventos compostos, síndromes coronárias agudas no seguimento e menos internamentos por insuficiência cardíaca. A idade e a presença de diabetes são os fatores predizentes com maior impacto.
O resultado relacionado com insuficiência cardíaca foi algo surpreendente, mas consultando literatura internacional, encontramos outras evidências, nomeadamente na resposta à terapêutica de ressincronização cardíaca que é mais significativa nos indivíduos com SM25‐28. Por um lado, a proporção de mulheres nos grupos com SM é superior e estudos anteriores descrevem que o impacto negativo na sobrevivência de doentes com insuficiência cardíaca ocorre sobretudo no sexo masculino, não sendo observado nas mulheres28. Por outro lado, o efeito na sobrevivência no contexto de insuficiência cardíaca é sobretudo determinado pela presença de diabetes e hipertensão, dependendo por isso dos fatores de risco agregados em determinados indivíduos que é muito heterogéneo como já referido28. Finalmente, em indivíduos com insuficiência cardíaca e obesidade e/ou SM os mecanismos não estão completamente esclarecidos28. Alguns autores sugerem que o balanço entre a sobrecarga anabólica e catabólica está alterado nestes doentes, conferindo um melhor prognóstico28. Na presença de uma condição que contrabalança os efeitos de inflamação e má nutrição proteica, como o excesso de peso ou a obesidade moderada, poderá ser benéfico em doentes com insuficiência cardíaca. Contudo, esta associação inversa entre obesidade ou SM descrita por outros autores e também aparente no nosso estudo, pode ser resultado de um viés porque os doentes com obesidade e/ou SM representam um subgrupo selecionado de doentes com insuficiência cardíaca nos quais os fatores de risco confundentes associados a pior prognóstico podem estar menos presentes. Por outro lado, por estes doentes referirem sintomas e sinais relacionados com obesidade, podem condicionar uma avaliação cardíaca mais precoce com identificação também precoce dos casos de insuficiência cardíaca e um tratamento mais agressivo atempado.
Uma questão relevante diz respeito à definição de SM que tem variado ao longo dos anos, dificultando não só a comparação de estudos, mas com implicações importantes na prevalência deste entidade29. Contudo, o risco de eventos cardiovasculares é semelhante para todas as definições, independentemente da definição29. Em 2009, as diversas sociedades científicas para o estudo da SM reuniram‐se e publicaram a definição harmonizada que foi a utilizada no presente estudo16.
Uma breve referência também ao facto de no nosso estudo apenas 41,6% dos indivíduos apresentarem doença coronária angiograficamente significativa. Estes dados estão de acordo com dados internacionais, tais como os dados publicados do CathPCI Registry of the National Cardiovascular Data Registry, provenientes de uma amostra grande e representativa de doentes sem doença cardíaca conhecida previamente submetidos a angiografia coronária eletiva nos Estados Unidos da América, sendo esses dados ainda mais baixos do que os obtidos na nossa amostra30. Nesse registo, apenas 37,6% dos indivíduos submetidos a coronariografia apresentaram doença coronária obstrutiva, definida por estenoses ≥ 50% do tronco comum ou ≥ 70% de um vaso epicárdico major. Estes resultados demonstram as limitações da clínica e mesmo dos testes de isquemia não invasivos.
Um comentário final está relacionado com a aparente inexistência de associação a neoplasias em doentes com SM num seguimento a longo‐prazo, ao contrário do anteriormente reportado por outros estudos.
LimitaçõesA principal limitação do estudo relaciona‐se com o facto de a dimensão da amostra para o tempo de seguimento ser relativamente pequena e o número de eventos observados foi também pequeno, não tendo poder estatístico para confirmar o impacto que tendencialmente é aparente nos resultados apresentados. Este facto não permite também realizar análises mais detalhadas da influência de cada componente da SM na ocorrência de eventos cardiovasculares. Contudo, os dados apresentados abrem uma janela de oportunidade para estudos mais alargados.
ConclusãoNum seguimento a longo‐prazo, a presença de doença coronária teve um impacto muito importante na ocorrência de eventos, mas não a presença de SM, questionando o impacto da obesidade e da SM em prevenção secundária. Contudo, será necessária uma análise numa população de maiores dimensões e eventualmente com maior seguimento e maior número de eventos para se obterem conclusões mais definitivas.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.