A doença coronária de natureza aterosclerótica raramente se manifesta nas primeiras décadas de vida, encontrando‐se assim esta população muito pouco representada nos estudos de larga escala. Os mecanismos e a história natural da doença coronária nesta população são diferentes da população mais idosa. Estudos recentes sugerem uma mais rápida progressão da doença nos indivíduos jovens, os quais apresentam placas ateroscleróticas com maior instabilidade. A correlação entre ambos os factos permanece por esclarecer. No presente trabalho, descreve‐se o caso clínico de um homem que, aos 41 anos, apresenta a primeira manifestação de doença coronária sob a forma de enfarte agudo do miocárdio sem supradesnivelamento do segmento ST, tendo realizado tratamento percutâneo das artérias culpadas (lesão 70‐90% em bifurcação da artéria coronária circunflexa com primeira obtusa marginal e lesão suboclusiva de ramus intermédio). Registou‐se também uma lesão angiograficamente não significativa, estimada em cerca de 30% localizada na artéria descendente anterior. Dez dias após alta, o doente sofreu novo enfarte agudo miocárdio sem supradesnivelamento do segmento ST. Repetindo o estudo angiográfico, este revelou uma surpreendente lesão suboclusiva na artéria descendente anterior, a qual não tinha sido intervencionada. A propósito deste caso clínico, os autores fazem uma revisão da literatura relativa à fisiopatologia da progressão rápida de lesões coronárias e à abordagem de lesões não significativas em doentes com síndroma coronária aguda, especialmente na população mais jovem.
Coronary artery disease rarely manifests itself in the first decades of life, which explains why this population is underrepresented in clinical studies. The mechanisms and natural history of the disease seem to differ between this population and older patients. Recent studies suggest a more rapid disease progression in youth, presenting more unstable atherosclerotic plaques, although this correlation has yet to be proven. In this paper, we present the case of a 41‐year‐old man who presented with a non‐ST elevation myocardial infarction, with percutaneous coronary intervention of the culprit lesion (70–90% lesion at bifurcation of the circumflex artery with the first marginal obtuse artery and a sub‐occlusive lesion of the ramus intermedius). There was also a non‐significant lesion (estimated at 30%) located in the left anterior descending coronary artery. Ten days after discharge, the patient suffered another non‐ST elevation myocardial infarction. The coronary angiography revealed a surprising sub‐occlusive lesion of the left anterior descending coronary artery. Regarding this case, the authors reviewed the literature on the pathophysiology of rapidly progressive coronary artery disease and the approach for non‐significant lesions in patients with acute coronary syndrome, especially in the younger population.
Peptídeo natriurético tipo‐B
Artéria coronária Circunflexa
Artéria coronária Descendente Anterior
Doença coronária
Eletrocardiograma
Enfarte Agudo do Miocárdio
Enfarte Agudo do Miocárdio Com Supradesnivelamento do Segmento ST
Enfarte Agudo do Miocárdio Sem Supradesnivelamento do Segmento ST
Proteína C Reativa
Primeira artéria coronária Obtusa Marginal
Tomografia Computadorizada
B‐type natriuretic peptide
Circunflex coronary artery
Left Anterior Descending coronary artery
Coronary disease
Eletrocardiogram
Acute Myocardial Infarction
ST‐segment elevation myocardial infarction
Non ST‐segment elevation myocardial infarction
C‐Reactive protein
First obtuse marginal branch
Computed tomography
A ocorrência de progressão rápida de doença aterosclerótica na árvore coronária, na ausência de lesão vascular que exponha tecido subendotelial ao contacto com os elementos figurados do sangue, é um fenómeno pouco esclarecido, podendo estar associado a fenómenos de vasoespasmo local, à presença de lesões complexas prévias e/ou ainda a fenómenos inflamatórios1–3. Não há uma definição universal de progressão rápida da aterosclerose. No entanto, a maioria dos estudos que descrevem o fenómeno utilizam as seguintes definições: (I) redução de diâmetro luminal≥10% de pelo menos uma estenose preexistente de≥50%; (II) redução≥30% de diâmetro luminal de uma estenose preexistente classificada como<50%; e (III) a progressão de uma qualquer lesão para oclusão total em poucos meses4. No doente jovem foi descrita uma mais rápida progressão de doença coronária (DC), potencialmente justificada por fenómenos de natureza genética5, maior atividade pró‐inflamatória e, em certos casos, pela maior presença de placas vulneráveis6,7.
No adulto jovem, a DC tende a manifestar‐se de forma aguda, sendo que, de entre os fatores de risco cardiovasculares clássicos, o tabagismo é o mais fortemente associado8. A fisiopatologia e a agressividade da doença nesta faixa etária têm particularidades que podem criar preocupações únicas9–11. A abordagem de placas ateroscleróticas não‐culpadas no contexto de uma síndrome coronária aguda (SCA) encontra‐se pouco esclarecida pelas recomendações atuais, as quais dão indicações apenas para o contexto do enfarte agudo do miocárdio com supradesnivelamento do segmento ST (EAMCSST)12,13. Estudos recentes incluindo doentes com EAM sem supradesnivelamento do segmento ST (EAMSSST) sugerem que a revascularização multivaso destes doentes poderá ser mais segura do que no caso do EAMCSST14,15. As recomendações da American Heart Association (AHA) dão uma indicação IIb‐B para a revascularização completa do doente com EAMSSST e doença multivaso, salientando que se trata de uma área controversa a necessitar de maior investigação16. A nível europeu, a identificação de placas consideradas não‐culpadas no contexto de angina instável/EAMSSST carece de recomendações claras. Atendendo à mais rápida progressão de DC na população mais jovem, esta questão é ainda mais relevante, já que se trata de uma população que sobrevive mais frequentemente ao episódio agudo17, mas está mais exposta a um novo evento num futuro próximo17–19.
De seguida, descrevemos um caso de DC num adulto jovem, manifestada por EAMSSST com recidiva dez dias depois, apesar de terapêutica de revascularização e farmacológica adequada.
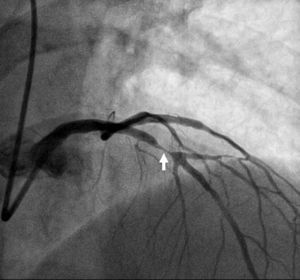
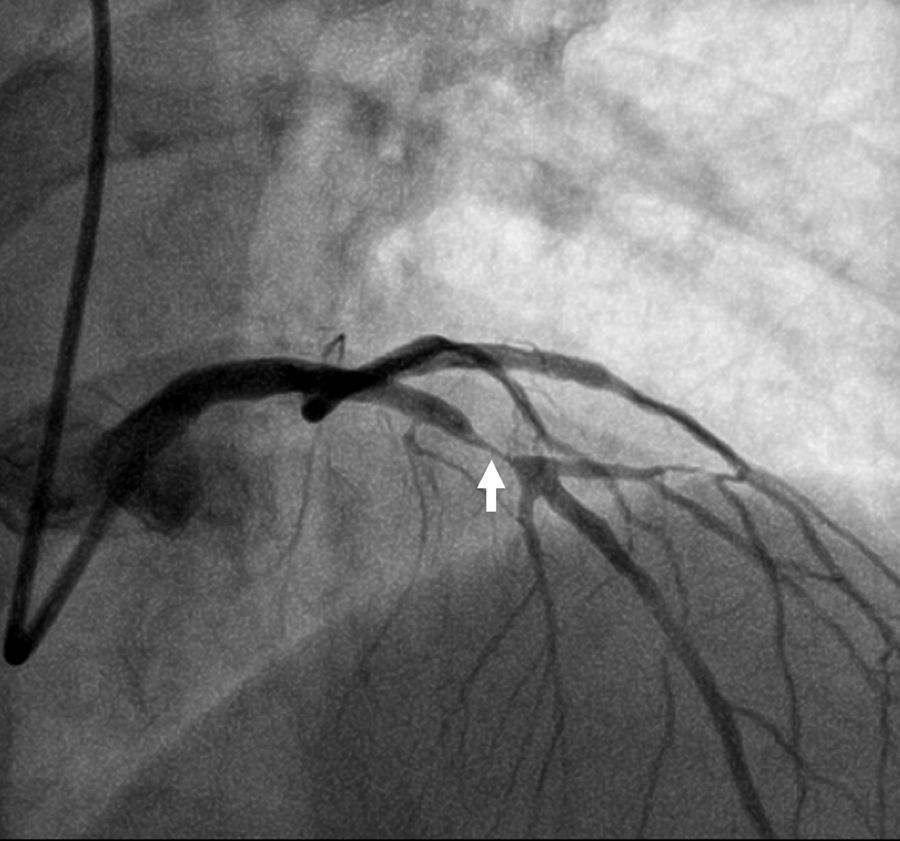
Caso clínicoTrata‐se de um indivíduo do sexo masculino de 41 anos, com antecedentes de hipertensão arterial, tabagismo (20 unidades maço ano) e dislipidemia (análises prévias com LDL 107mg/dL), sem história familiar de DC, que apresentou como primeira manifestação de DC um EAMSSST a 4 de março de 2016. Realizou cateterismo cardíaco cerca de 12h após admissão, no qual se revelou a presença de DC envolvendo, de forma extensa, vários segmentos do território da artéria circunflexa (Cx), com estenose ostial de 50% a que se associa uma lesão de 70‐90% na bifurcação para a saída da primeira obtusa marginal (OM1), e ainda uma lesão de 70‐90% num ramo intermediário. No território da artéria descendente anterior (DA) era visível uma lesão discreta, com redução do lúmen inferior a 30% (Figura 1). No mesmo procedimento, foram realizadas angioplastias das lesões da Cx/OM1 e de ramo intermediário com colocação de um stent com fármaco em cada uma das lesões, com bom resultado angiográfico e sem complicações. Durante o internamento não se registaram novos eventos de natureza isquémica. O doente teve alta três dias após o procedimento, com troponina I máxima de 0,88ng/mL (valor normal<0,04) e proteína C‐reativa (PCR) máxima de 4,3mg/L (valor normal<5,0). Foi medicado para ambulatório com ácido acetilsalicílico 100mg id, perindopril 5mg/amlodipina 5mg id, carvedilol 6,25mg 2id e atorvastatina 20mg id. Foi ainda recomendada medicação com ticagrelor 90mg bid, que o doente referiu não ter possibilidades económicas de cumprir, pelo que foi medicado com clopidogrel 75mg id. O ecocardiograma transtorácico apenas revelou de significativo a presença de hipocinesia do segmento distal da parede inferolateral, com preservação da função sistólica do ventrículo esquerdo (fração de ejeção calculada em 55‐60%).
Angiografia coronária com lesão de 30% no segmento médio da DA (seta branca). Observa‐se ainda artéria circunflexa (Cx) que apresenta estenose ostial de 50%, lesão de 70‐90% na bifurcação para a saída da primeira obtusa marginal (OM1), e ainda lesão de 70‐90% num ramo intermediário.
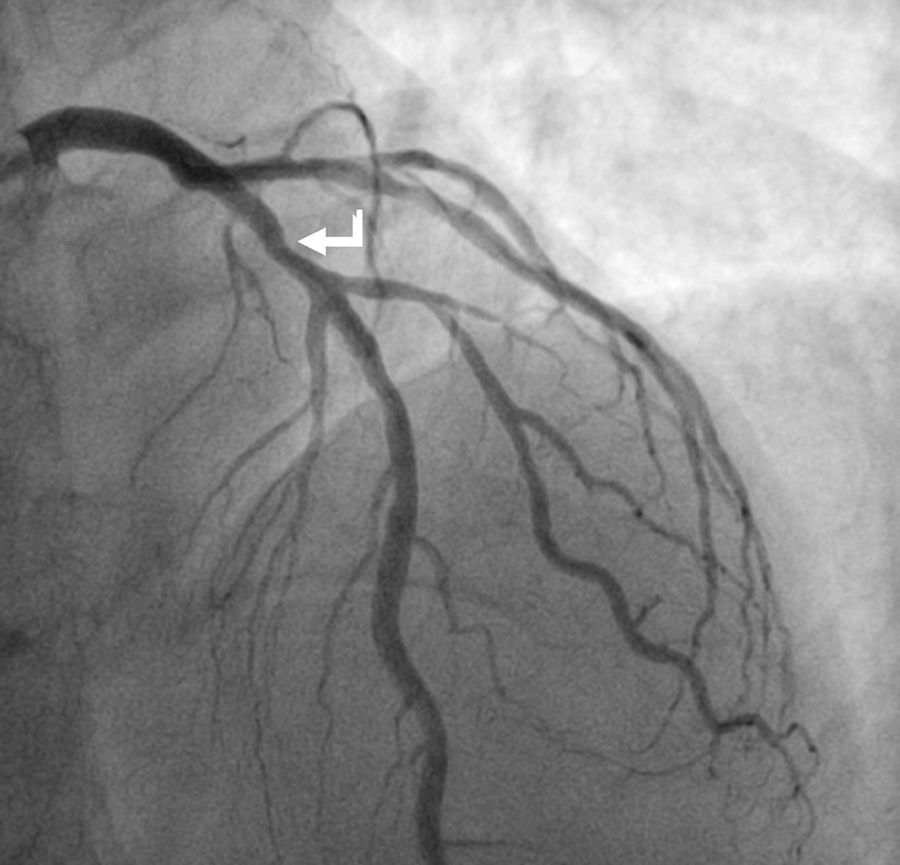
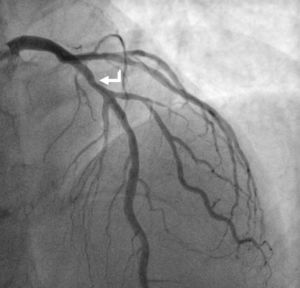
A 12 de março de 2016 foi novamente admitido por episódio de EAMSSST, tendo realizado novo cateterismo cerca de 12h após admissão, que mostrou normal permeabilidade dos vasos previamente tratados, não apresentando sinais de reestenose nos stents previamente implantados, assinalando‐se de novo uma lesão grave suboclusiva com abundante material trombótico a nível da DA, no mesmo segmento em que se identificara uma lesão com uma redução do lúmen de cerca de 30% (Figura 2). A presença de vasoespasmo foi excluída por administração de nitrato intracoronário. No mesmo procedimento, foi realizada angioplastia desta nova lesão com implantação de stent medicalizado e foi usado abciximab como terapêutica antitrombótica complementar. Nas horas seguintes, registou‐se um valor máximo de troponina de 0,30pg/mL (valor normal<0,04 pg/mL), um BNP máximo 59mg/mL e um valor de PCR máximo de 18,6mg/L (valor normal<5,0). A função tiroideia era normal e o estudo de trombofilias foi negativo. O doente permaneceu elétrica e hemodinamicamente estável, mantendo‐se sempre em ritmo sinusal. Teve alta três dias depois, com indicação para aumentar dose de atorvastatina para 80mg e mantendo restante medicação de ambulatório. O ecocardiograma realizado antes da alta apresentava‐se sobreponível, sem novas alterações de motilidade e sem deterioração da função ventricular.
DiscussãoNo presente artigo apresenta‐se o caso de um indivíduo com fatores de risco cardiovascular major e primeira manifestação de DC em idade jovem, apresentando‐se com um episódio de EAM e lesões coronárias várias. Após tratamento percutâneo das lesões aparentemente responsáveis pelo episódio agudo e da instituição de terapêutica farmacológica, um novo episódio agudo ocorre poucos dias depois e o segundo estudo angiográfico mostrou uma rápida modificação num vaso não manipulado, ocorrência muito pouco habitual e que por isso nos mereceu particular destaque. Não há, no nosso conhecimento, casos relatados de reenfarte tão precoce não associado a falência terapêutica ou a complicações da mesma.
É atualmente considerado que a maioria das manifestações de DC em idades jovens (<45‐55 anos) resulta do aceleramento do mesmo processo evolutivo de doença aterosclerótica que ocorre em idades mais avançadas11. Outras causas, como trombofilias, vasoespasmo ou doenças autoimunes, apesar de mais frequentes do que no idoso, não são a principal causa de DC no adulto jovem20,21. Estudos com ultrassonografia intracoronária realizados em jovens dadores de coração revelaram a existência de placas ateroscleróticas coronárias em um em cada seis adolescentes entre os 13‐19 anos22, o que demonstra a existência de doença subclínica desde idades muito jovens. O indivíduo que sofre uma SCA em idade jovem tem também maior probabilidade de progressão de lesões coronárias não‐culpadas, o que pode ser explicado por polimorfismos genéticos que estarão na base da manifestação precoce de DC6,23. Os fatores de risco cardiovascular clássicos explicam 90% do risco populacional atribuível a nível global, sendo ainda mais determinantes no doente jovem24. O tabagismo e a dislipidemia, considerados dos mais relevantes fatores de risco no jovem5–26, e a hipertensão arterial – com especial importância para o jovem adulto fumador27 – terão um papel fulcral para o desenvolvimento precoce de um EAM. Mesmo no período imediato pós‐cessação de tabagismo, mantém‐se um perfil metabólico que favorece a mais rápida progressão de doença28. No entanto, os fatores de risco não convencionais desempenham também um importante papel na atribuição do risco de progressão de cada doente. Valores mais elevados de homocisteína têm sido identificados nas populações de doentes com doenças cardiovasculares29, mas o seu papel como fator de risco independente é ainda questionável30,31. As trombofilias e a atividade inflamatória parecem ter um papel relevante, especialmente na população mais jovem32,33, e deverão ser foco de mais estudos de larga escala3,5. Vários estudos estão a decorrer, especialmente na área das doenças inflamatórias crónicas, de forma a esclarecer a eventual utilidade dos efeitos anti‐inflamatórios no risco cardiovascular destes doentes5,34. Os efeitos da dislipidemia como moduladora da atividade inflamatória e alteração da produção de monócitos, e a sua associação à instabilização de DC, tem também sido recentemente proposta33.
A utilização de fármacos que estabilizem as placas de aterosclerose é ainda mais essencial no jovem adulto com DC, independentemente dos valores lipídicos se encontrarem ou não dentro dos alvos terapêuticos. Neste caso, a utilização inicial de doses submáximas de estatina poderá não ter permitido uma adequada estabilização da DC. Para além da conhecida eficácia das estatinas, de futuro, os inibidores de PCSK9 poderão também aqui desempenhar um papel relevante, tendo em conta a marcada redução de colesterol conseguida, podendo, de acordo com os resultados que se aguardam de alguns estudos clínicos, vir a contribuir para uma mudança radical da nossa prática35–37. O estudo Global Assessment of Plaque Regression With a PCSK9 Antibody as Measured by Intravascular Ultrasound (GLAGOV) recentemente apresentado demonstra, em doentes com lesões coronárias angiograficamente descritas, uma regressão no volume das placas de ateroma após a utilização de evolocumab durante 76 semanas, em combinação com estatinas37.
A DC é uma doença panvascular com alta prevalência de lesões instáveis, mesmo em artérias com lesões aparentemente pouco significativas, não‐culpadas9. Neste caso, a raridade da muito rápida evolução entre os dois eventos é um sinal de que a DC subjacente apresenta um elevado grau de instabilidade. A elevação de PCR no segundo evento sugere ainda que a fisiopatologia subjacente possa ter um componente associado a fenómenos inflamatórios, mais frequentemente manifestados nos jovens, e que facilitam a instabilidade da placa. Vários estudos sugerem que o estado pró‐inflamatório, avaliado por meio de marcadores inflamatórios circulantes como a endotelina2 ou a proteína C‐reativa38, é preditor de instabilização e rápida evolução da DC subjacente33,39. Nestes estudos, não houve diferença de prevalência quanto aos fatores de risco cardiovasculares clássicos entre a população que apresentou progressão rápida e a que evoluiu, a curto prazo, sem intercorrências2,3. Esta mesma fisiopatologia parece correlacionar a rápida progressão de doença com o aumento de instabilidade de placas ateroscleróticas no doente jovem2. No entanto, estudos direcionados para esclarecer esta questão ainda não foram realizados11.
A raridade de eventos associados a artérias com estenoses angiograficamente pouco significativas (<50%) faz com que não haja indicações claras sobre a abordagem a ter perante as mesmas, quando identificadas durante um evento coronário agudo. A avaliação por reserva de fluxo fracionada (FFR) neste contexto tem sido estudada, mas sempre em placas condicionando estenoses com redução de lúmen superior a 50%40,41. O recentemente publicado estudo Compare‐Acute já favorece a utilização de FFR no contexto do EAMCSST do doente com doença multivaso42. Estudos com avaliação por imagem intravascular revelaram que os doentes que sofreram uma SCA apresentam placas ateroscleróticas em coronárias não‐culpadas com maiores índices de instabilidade do que aqueles sem antecedentes de eventos agudos43. A avaliação imagiológica intravascular completa da árvore coronária destes doentes revelou múltiplas roturas e fissuras em placas não‐obstrutivas de artérias não culpadas44,45. A importância da angio TC‐coronária para avaliação da carga total de cálcio poderá, também, ter um papel relevante na previsão de instabilidade da DC existente7,46,47.
O conceito de placa vulnerável única há muito foi questionado e, de alguma forma, abandonado, tendo evoluído no sentido de nos focarmos em «doentes vulneráveis»48–50. Toda a árvore coronária, independentemente da estrutura histopatológica das lesões, apresenta maior ou menor atividade inflamatória e pró‐trombótica, que se traduzem em maior ou menor vulnerabilidade à ocorrência de eventos agudos49,51. Estudos prospetivos revelaram que mesmo placas de cápsulas finas e de elevado conteúdo lipídico, classicamente definidas como vulneráveis, poderão não ser de facto instáveis, não sendo assim um bom marcador de risco52. A identificação de DC vulnerável poderá ter implicações terapêuticas, implicando uma abordagem mais agressiva, com vigilância mais rigorosa e maior controlo de todos os fatores de risco do doente53. O trabalho recentemente publicado por Arbab‐Zadeh e Fuster sugere que a identificação de DC vulnerável poderá permitir a criação de um subgrupo de doentes de maior risco que seja indicado para novas terapêuticas mais agressivas50, o que poderá ter relevância para futuras investigações clínicas50,51,53. Cerca de 70‐80% dos doentes com SCA apresentam roturas de placas em vasos que não o vaso culpado, justificando o conceito de doença multiculprit, criando alguma evidência para ponderar a revascularização completa desses casos44. A utilização de FFR no contexto do EAMCSST do doente com doença multivaso42 e a sua integração com a caracterização tecidular por imagem intravascular poderá ser uma forma de, no futuro, se identificarem os casos de maior risco, prevenindo eventos semelhantes ao que aqui foi apresentado54.
ConclusõesO presente caso reforça a mensagem de que a SCA deve ser entendida como uma doença panvascular, em que a vulnerabilidade global da DC poderá ser mais relevante do que as características específicas de cada placa, especialmente no caso da placa não‐obstrutiva. O adulto jovem, tipicamente associado a melhor prognóstico, tem características que favorecem uma mais rápida progressão, cuja fisiopatologia poderá também explicar a maior instabilidade de DC nesta população. O melhor prognóstico verificado a curto prazo não se verifica para tempos de seguimento superiores18, com taxas de mortalidade a cinco anos de cerca de 8,5% e a 15 anos de 30%17,20. Assim, o controlo agressivo de todos os fatores de risco modificáveis é fulcral para a diminuição de eventos a médio‐longo prazo, enquanto para curto prazo, a abordagem de lesões não‐culpadas carece de recomendações claras – a terapêutica estabilizadora de doença aterosclerótica assume assim um papel essencial. Identificar a carga aterosclerótica total e correlacioná‐la com fatores sistémicos que alterem a evolução da doença, como alterações inflamatórias ou de coagulação, será fulcral para determinar a real vulnerabilidade de DC50. A falta de evidência científica neste domínio é o problema principal, sendo indispensável uma investigação clínica adequada.
Relativamente ao caso clínico apresentado, os autores consideram que o segundo evento coronário se deverá provavelmente a um quadro de doença panvascular agressiva e instável. Assim, e embora a primeira manifestação de DC tenha sido um EAMSSST com presença de placas claramente culpadas na circulação da Cx, a avaliação da restante DC não foi direcionada para esclarecer o seu grau de instabilidade, pelo que o segundo evento se explicará pela eventual ocorrência de rotura de placa com desencadeamento dos fenómenos trombóticos tradicionalmente associados.


 OM1), e ainda lesão de 70‐90% num ramo intermediário.' title='Angiografia coronária com lesão de 30% no segmento médio da DA (seta branca). Observa‐se ainda artéria circunflexa (Cx) que apresenta estenose ostial de 50%, lesão de 70‐90% na bifurcação para a saída da primeira obtusa marginal (
OM1), e ainda lesão de 70‐90% num ramo intermediário.' title='Angiografia coronária com lesão de 30% no segmento médio da DA (seta branca). Observa‐se ainda artéria circunflexa (Cx) que apresenta estenose ostial de 50%, lesão de 70‐90% na bifurcação para a saída da primeira obtusa marginal (