A morte súbita cardíaca é a principal causa de morte em atletas durante a prática desportiva. É um evento trágico, com grande impacto nos média, gerando discussão dentro da comunidade no intuito de perceber se tudo foi feito para o evitar. A prática regular de exercício físico causa uma remodelagem cardíaca, tanto a nível mecânico como elétrico, conhecida como «coração de atleta», que se repercute num eletrocardiograma considerado «anormal» quando comparado com o da população geral. Algumas destas alterações do eletrocardiograma são consideradas normais/fisiológicas em atletas, enquanto outras traduzem, efetivamente, doença cardíaca de base, com potencial de causar morte súbita cardíaca. Assim, urge definir quais os padrões eletrocardiográficos que «permitem» ou, por outro lado, «proíbem» a prática desportiva, diferenciando‐os em função do género, etnia e idade. Esta revisão pretende reunir a informação mais atual sobre as alterações eletrocardiográficas consideradas benignas ou patológicas encontradas tipicamente em atletas e analisar, de forma crítica, os critérios mais recentes para a classificação do eletrocardiograma nesta população (os Critérios de Seattle), comparando‐os com as guidelines anteriores e com os estudos mais recentes sobre o tema. É também objetivo desta revisão dar a conhecer a problemática da inclusão do eletrocardiograma no programa de rastreio pré‐desportivo, as perspetivas americana e europeia, e os dados mais recentes sobre a sensibilidade, especificidade e custo‐efetividade do uso do eletrocardiograma em atletas.
Sudden cardiac death is the leading cause of death in athletes during sport. It is a tragic event that generates significant media attention and discussion throughout society as to whether everything possible had been done to prevent it. Regular physical exercise causes cardiac remodeling at both the mechanical and electrical level, known as athlete's heart, resulting in an electrocardiogram (ECG) considered abnormal compared with the ECGs of the general population. Some of these electrocardiographic changes are considered normal or physiological in athletes, while others suggest underlying cardiac disease with the potential to cause sudden cardiac death. There is thus an urgent need to define the electrocardiographic patterns that allow or prohibit participation in sports, and to differentiate them in terms of gender, ethnicity and age. The purpose of this review is to present the latest data on the electrocardiographic changes considered benign or pathological that are typically found in athletes and to critically analyze the most recent criteria for classifying ECGs in this population (the Seattle criteria), comparing them with previous guidelines and with the latest studies on the subject. This article also examines the question of including ECGs in preparticipation screening programs, the US and European approaches to the subject, and the most up‐to‐date data on the sensitivity, specificity and cost‐effectiveness of the ECG in athletes.
Artéria circunflexa
Anomalias congénita das artérias coronárias
American College of Cardiology–36th Bethesda Conference
Artéria coronária direita
Artéria coronária esquerda
American Heart Association
Auriculoventricular
Bloqueio incompleto de ramo direito
Batimentos por minuto
Cardiodesfibrilhador implantável
Displasia arritmogénica do ventrículo direito
Eletrocardiograma
European Society of Cardiology
Estados Unidos da América
Fibrilhação Ventricular
Hipertrofia ventricular esquerda
Miocardiopatia dilatada
Miocardiopatia hipertrófica
Morte súbita cardíaca
Morte súbita inexplicável
Síndrome de Brugada
Síndrome do QT curto
Síndrome do QT longo
Taquicardia ventricular polimórfica Catecolaminérgica
Taquicardia Ventricular
Via acessória
Wolff‐Parkinson‐White
A morte súbita de um atleta é um evento trágico com grande impacto nos média, gerando discussão dentro de toda a comunidade, no intuito de perceber se tudo foi feito para o evitar. Um atleta é definido como um indivíduo envolvido em atividade física regular, que participa em competições oficiais e que tem como objetivo atingir uma performance de excelência1. O exercício físico é uma das estratégias usadas com sucesso na prevenção primária e secundária de doenças cardiovasculares, e as guidelines europeias da European Society of Cardiology (ESC) de 2012 aconselham a um mínimo de 2,5‐5h/semana de exercício físico moderado, ou 1‐1,5h/semana de exercício vigoroso, realçando que os benefícios obtidos aumentam diretamente com o número de horas praticadas2. A morte súbita devido a causas cardíacas intrínsecas é a principal causa de morte (75‐85%)3,4 nos atletas durante a prática desportiva5. O risco de morte de causa cardiovascular ou de doença coronária isolada diminui significativamente em pessoas fisicamente ativas e em boa forma, sendo que, por outro lado, outros estudos provam que o risco de morte súbita aumenta em 2‐4,5 vezes durante a atividade física de alta intensidade1,6–8.
O objetivo principal desta revisão é reunir a informação mais atual sobre as alterações do eletrocardiograma (ECG) encontradas no atleta relacionadas com a remodelagem cardíaca, dita fisiológica, e as relacionadas com patologia cardíaca de base, que se associam a morte súbita de origem cardíaca.
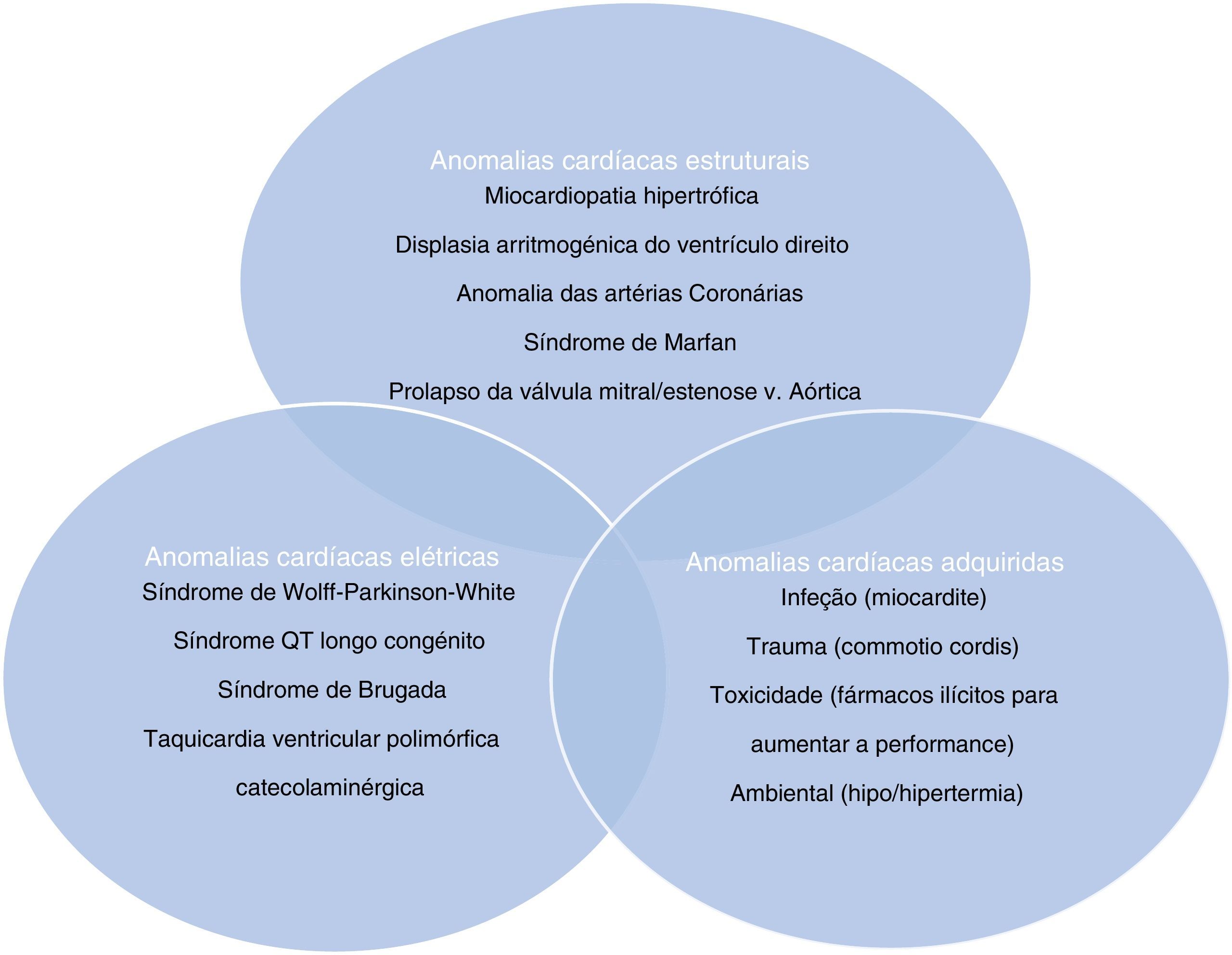
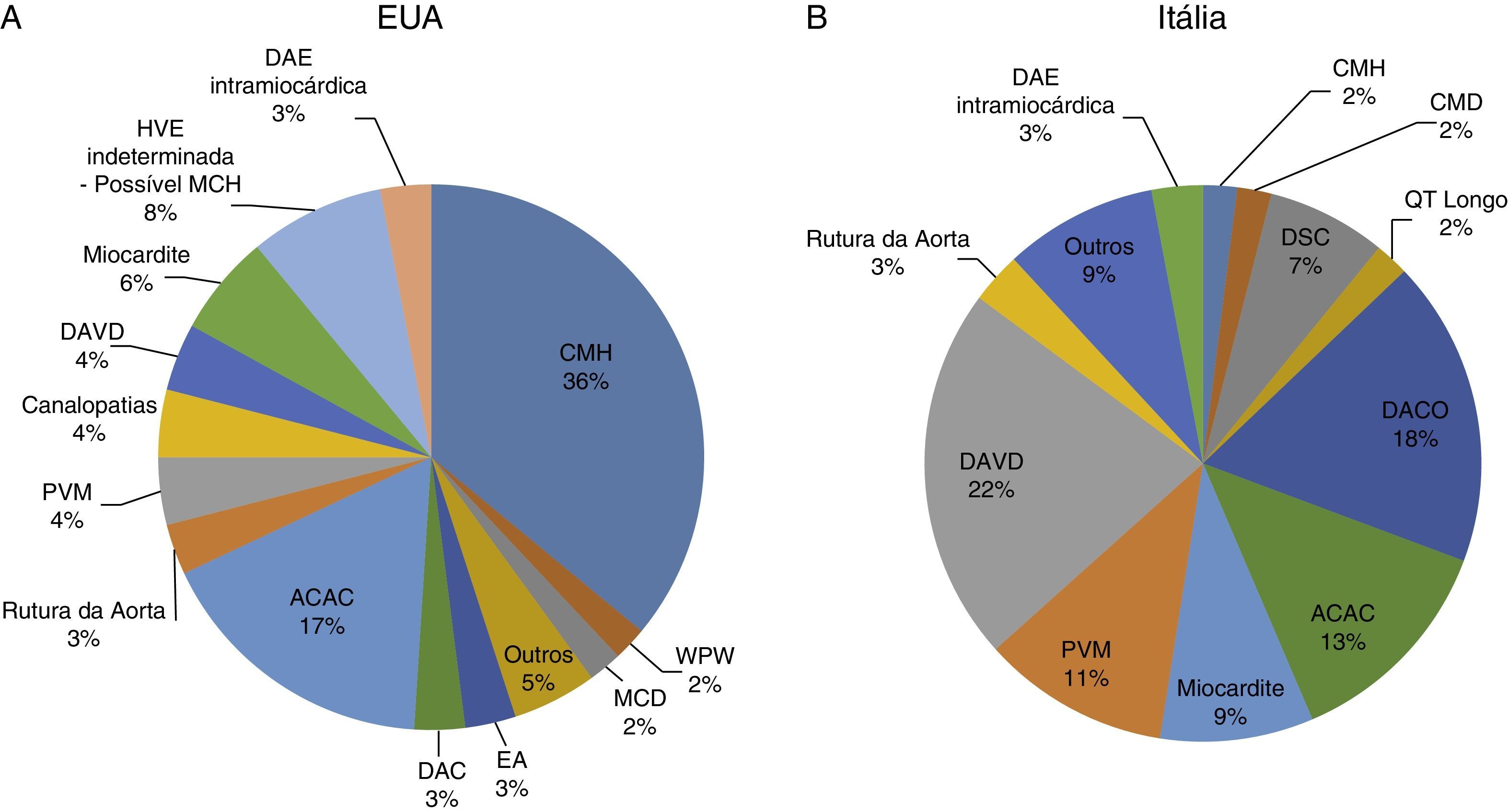
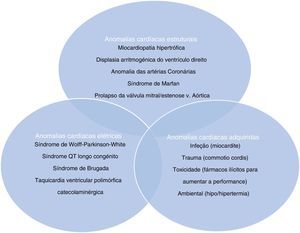
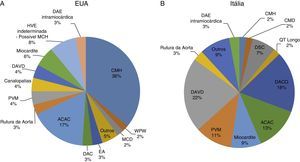
Morte súbita cardíaca e rastreio por eletrocardiogramaA morte súbita cardíaca (MSC) é definida como morte de origem cardíaca não esperada, sem origem traumática ou violenta, que ocorre dentro de uma hora desde o início dos sintomas, num indivíduo que não tem uma condição cardiovascular previamente reconhecida que possa ser fatal. Este evento pode ter diferentes etiologias, classicamente divididas em alterações congénitas, quer da estrutura cardíaca quer alterações elétricas, mais prevalentes até aos 35 anos, e alterações adquiridas, mais comuns depois dos 35 anos1,3,6,9,10 (ver Figura 1). As principais causas de MSC, além de variarem conforme a idade do atleta, tendem também a variar conforme a região geográfica, devido a fatores tanto genéticos como ambientais (por exemplo, Estados Unidos da América [EUA] versus Itália – Figura 2). Nos EUA, a causa mais comum de MSC em indivíduos com menos de 35 anos é a miocardiopatia hipertrófica (MCH), seguida da anomalia congénita das artérias coronárias (ACAC)1,11,12. Pelo contrário, em Itália, a displasia arritmogénica do ventrículo direito (DAVD) representa a etiologia mais frequente13. Em atletas com mais de 35 anos, a principal causa de MSC é a doença aterosclerótica das artérias coronárias14.
Causas de MSC em atletas nos EUA e Itália. 2A: distribuição das causas de morte súbita de causa cardiovascular de 1435 jovens atletas de competição (registo do Minneapolis Heart Institute Fundation: 1980‐2005). 2B: estudo prospetivo de toda a população jovem da região de Veneto, em Itália (1979‐1999).
ACAC: anomalia congénita das artérias coronárias; DACO: doença das artérias coronárias obstrutiva; DAE intramiocárdica: descendente anterior intramiocárdica; DAVD: displasia arritmogénica do ventrículo direito; DSC: doenças do sistema de condução; EA: estenose aórtica; MCD: miocardiopatia dilatada; MCH: miocardiopatia hipertrófica; PVM: prolapso da válvula mitral; WPW: síndrome de Wolff‐Parkinson‐White.
Atualmente, não existe uma estratégia de consenso para combater a MSC e isso deve‐se, essencialmente, à falta de estudos sobre a verdadeira incidência da MSC, tanto na população em geral como em atletas, sobre o peso de cada uma das etiologias deste evento, e também à falta de dados consistentes sobre a sensibilidade e especificidade do ECG na deteção de casos patológicos. Todas estas condicionantes, aliadas ao facto de, indubitavelmente, ser um evento raro, tornam a implementação do ECG mais difícil de conseguir, já que, por definição, um rastreio requer uma avaliação positiva sobre o seu custo‐efetividade.
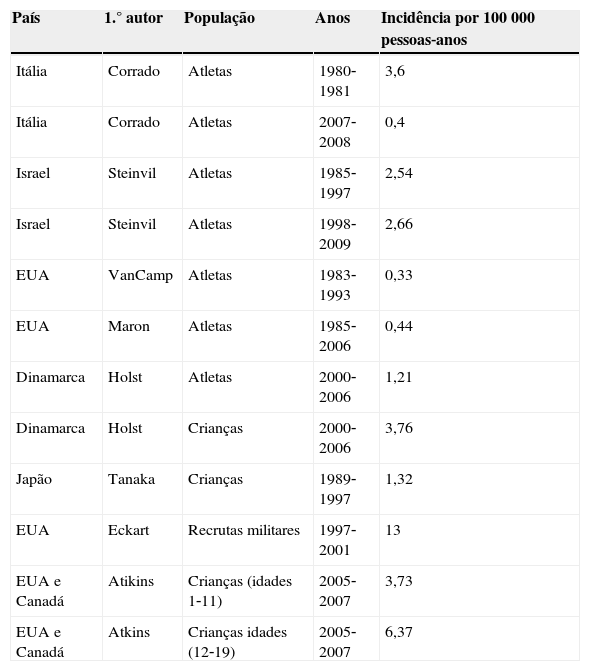
Relativamente à incidência da MSC, os estudos existentes são díspares no número apontado, como pode ser visto na Tabela 1. Isso deve‐se, maioritariamente, aos diferentes métodos de aquisição de informação sobre as mortes que, em alguns casos, se limita a casos relatados pelos média ou seguradoras, enquanto noutros se consulta o registo oficial governamental destes eventos3,15. Um estudo observacional prospetivo italiano, em que o ECG era usado no rastreio pré‐desportivo e os casos de MSC eram de registo obrigatório, indicou uma incidência de 3,6:100000 atletas, resultados que estudos norte‐americanos mais recentes têm vindo a confirmar3,16–18.
Incidência de morte súbita estratificada por população de atletas ou população geral e número de anos de estudo
| País | 1.° autor | População | Anos | Incidência por 100000 pessoas‐anos |
|---|---|---|---|---|
| Itália | Corrado | Atletas | 1980‐1981 | 3,6 |
| Itália | Corrado | Atletas | 2007‐2008 | 0,4 |
| Israel | Steinvil | Atletas | 1985‐1997 | 2,54 |
| Israel | Steinvil | Atletas | 1998‐2009 | 2,66 |
| EUA | VanCamp | Atletas | 1983‐1993 | 0,33 |
| EUA | Maron | Atletas | 1985‐2006 | 0,44 |
| Dinamarca | Holst | Atletas | 2000‐2006 | 1,21 |
| Dinamarca | Holst | Crianças | 2000‐2006 | 3,76 |
| Japão | Tanaka | Crianças | 1989‐1997 | 1,32 |
| EUA | Eckart | Recrutas militares | 1997‐2001 | 13 |
| EUA e Canadá | Atikins | Crianças (idades 1‐11) | 2005‐2007 | 3,73 |
| EUA e Canadá | Atkins | Crianças idades (12‐19) | 2005‐2007 | 6,37 |
Adaptado de Link e Estes71.
Com os resultados deste estudo, a Itália passou a incluir o ECG no rastreio pré‐desportivo, além do exame físico e história clínica, obtendo uma diminuição na ordem dos 89% do número de casos de MSC, entre 1979‐20049,18,19. Nos EUA, por recomendação da American Heart Association (AHA), o protocolo de rastreio20 (Tabela 2) inclui apenas a história clínica e o exame físico, alegando o alto número de falsos positivos e a fraca relação custo‐efetividade do ECG como justificações. Por outro lado, a ESC, embora não recomende a obrigatoriedade do uso do ECG, aconselha--o em todos os atletas.
Protocolo de rastreio pré‐desportivo nos EUA
| 1) História pessoal |
| Dor/desconforto torácico durante o esforço |
| Síncope/pré‐síncope inexplicável |
| Fadiga/dispneia associada ao exercício, excessiva e inexplicável |
| Sopro cardíaco previamente conhecido |
| Pressão arterial sistólica elevada |
| 2) História familiar |
| Morte prematura (súbita e inesperada) antes dos 50 anos por causa cardíaca |
| Invalidez devido a doença cardíaca em parentes próximos com menos de 50 anos |
| Conhecimento específico ou certas condições familiares: MCH ou miocardiopatia dilatada, SQTL ou outras canalopatias, síndrome de Marfan, arritmia clinicamente importante |
| 3) Exame físico |
| Sopro cardíaco |
| Pulsos femorais para excluir coartação aórtica |
| Stigmata física de síndrome de Marfan |
| Medição da pressão da artéria braquial (sentado) |
MCH: miocardiopatia hipertrófica; SQTL: síndrome do QT longo.
Adaptado de Maron et al.17.
Cerca de 60‐80% dos atletas apresentam alterações em relação ao ECG considerado normal5,21 em relação com o chamado «coração de atleta», que ocorre devido à remodelagem cardíaca, tanto a nível elétrico como estrutural, originando assim o elevado número de falsos positivos encontrados em alguns estudos. Este fenómeno ocorre na sequência da adaptação fisiológica do sistema nervoso autónomo (aumento do tonús vagal e diminuição do tónus simpático) e das dimensões das cavidades cardíacas, incluindo o aumento da espessura das paredes e do tamanho da cavidade do ventrículo esquerdo, que se podem refletir no ECG e na ecocardiografia. Esta remodelagem permite um aumento do enchimento do ventrículo esquerdo em diástole e, assim, do volume sistólico e do débito cardíaco, mesmo em circunstâncias de frequências cardíacas mais rápidas1,21. A Tabela 3 sumariza as alterações do ECG consideradas normais em atletas10. Vários estudos demonstraram ainda que existe grande variabilidade de padrões de ECG entre géneros, idades, etnias e também tipo de desporto praticado4,21–30.
Achados normais no ECG de atleta
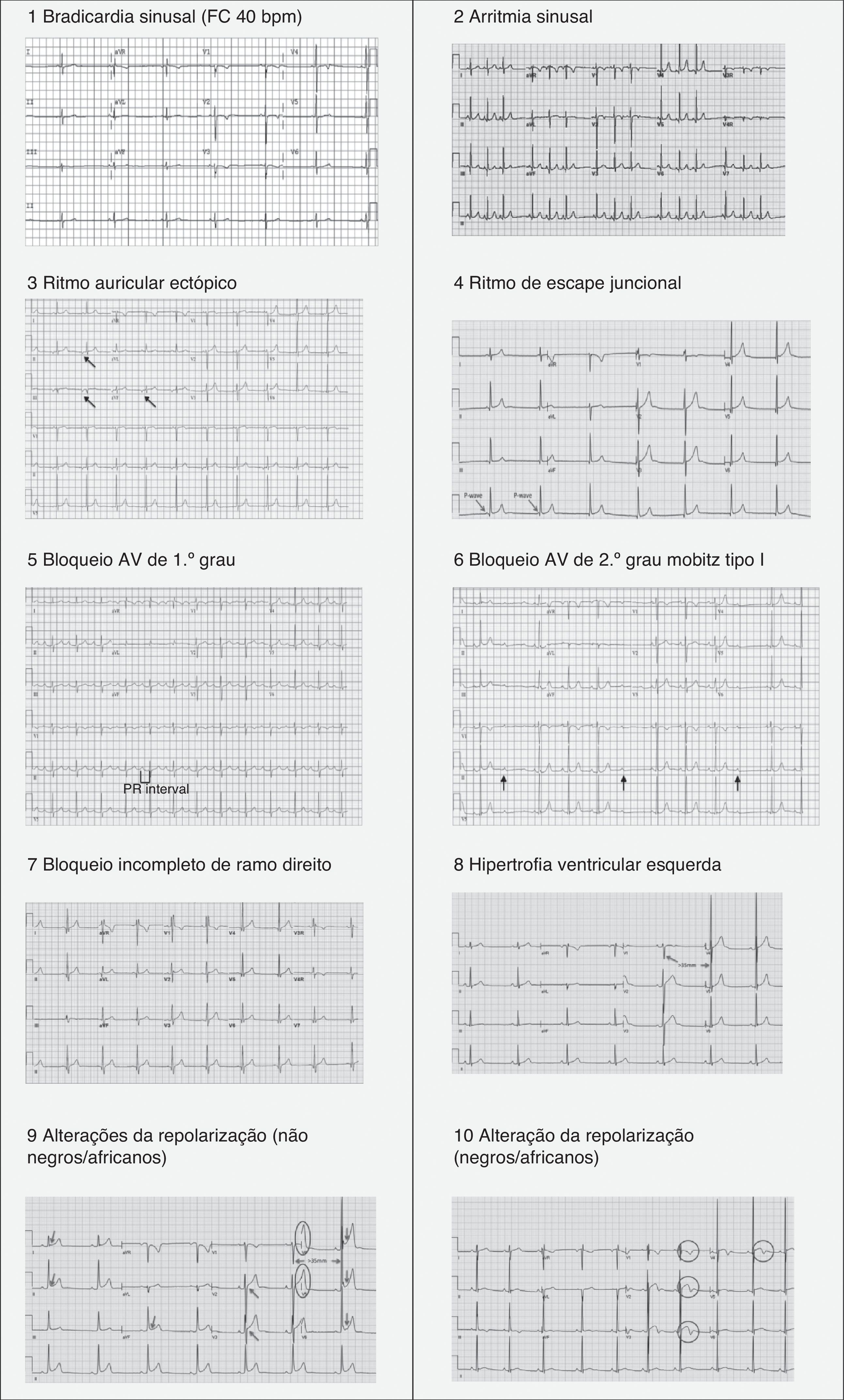
| 1) Bradicardia sinusal (≥30bpm)2) Arritmia sinusal3) Ritmo ectópico auricular4) Ritmo de escape juncional5) Bloqueio AV de 1.° grau (intervalo PR >200ms)6) Bloqueio AV de 2.° grau Mobitz tipo I (Wenckebach)7) Bloqueio incompleto de ramo direito8) Critério de voltagem isolado de HVEExceto: critério de voltagem para HVE que ocorre com qualquer outro critério para HVE, como aumento da aurícula esquerda, desvio esquerdo do eixo, depressão do segmento ST, inversão da onda T ou ondas Q patológicas9) Repolarização precoce (elevação ST, elevação do ponto J, ondas J, porção terminal do QRS prolongada10) Elevação convexa («em cúpula») do segmento ST combinado com inversão da onda T nas derivações V1‐V4 em atletas negros/africanos. |
Estas alterações do ECG relacionadas com o treino são consideradas adaptações fisiológicas ao exercício regular, consideradas variantes normais em atletas e não requerem mais investigação em atletas assintomáticos.
Adaptado de Drezner et al.10.
As guidelines propostas têm em consideração o viés relacionado com o «coração de atleta», de forma a aumentar a fiabilidade do rastreio. A atualização das guidelines europeias em 201031 (versus 200532) resultou numa diminuição de cerca de 43‐59% no número de ECG anormais encontrados nos rastreios33,34, diminuindo assim também o número de falsos positivos (de 16‐17% para cerca de 10%)34,35. No final de 2012, foram apresentados os Critérios de Seattle10 que, para além de atualizarem os critérios de classificação de um ECG anormal em atletas, também dão ênfase a algumas correntes, que alegam a falta de eficácia na interpretação do ECG pelos profissionais de saúde como um entrave ao seu uso no rastreio. O investimento na educação médica e o uso de uma ferramenta de auxílio à interpretação do ECG, com os critérios padronizados para desportistas, são apontados como possíveis soluções para melhorar este campo ainda tão deficitário. Drezner et al. compararam a adequação da interpretação do ECG efetuada por especialistas (n=16) e internos de cuidados de saúde primários (n=22), especialistas em medicina desportiva (n=12) e ainda cardiologistas (n=10), com e sem o uso de uma ferramenta de auxílio (baseada no consenso da ESC para a interpretação de ECG de 12 derivações em atletas) e obtiveram uma melhoria da sensibilidade de 70 para 91% e da especificidade de 89 para 94%, resultado transversal às diversas especialidades e experiências médicas36.
Padrões eletrocardiográficosNos indivíduos que praticam exercício físico intenso e regular existem alterações no ECG que resultam da remodelagem cardíaca fisiológica (não necessitando de investigação diagnóstica) e alterações que, quando presentes, aumentam a probabilidade de MSC (necessitando de uma abordagem diagnóstica aprofundada), resultando, na maioria das vezes, em desqualificação para a prática de desportos de competição e numa terapêutica que previna um evento fatal. Segundo a ESC estas alterações classificam‐se em Grupo 1 ou Grupo 2, dependendo se são ou não relacionadas com a prática regular do exercício físico31.
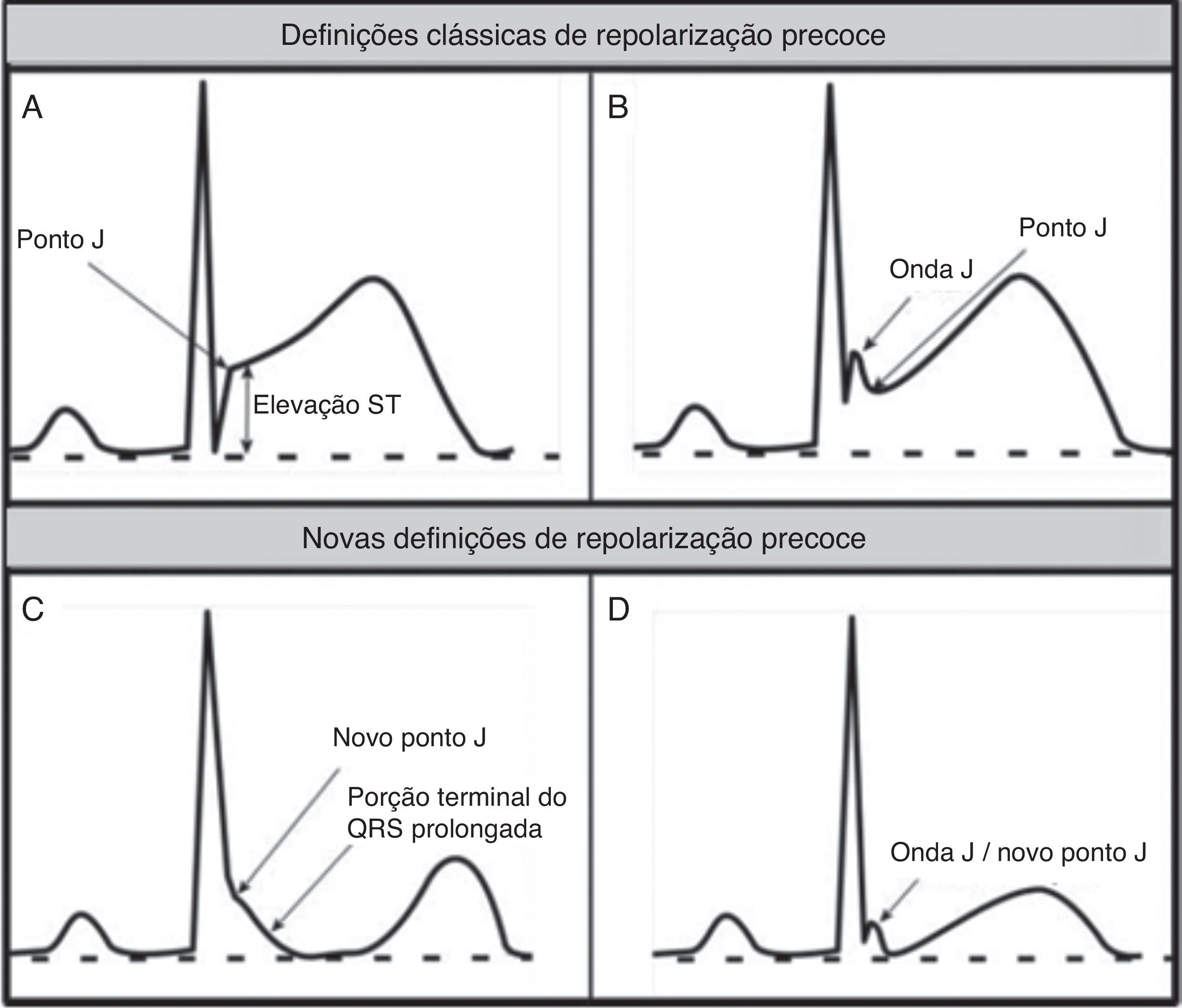
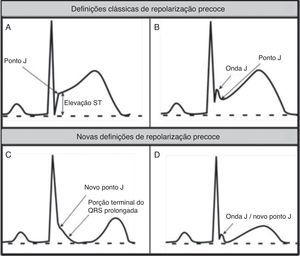
Alterações «benignas» do eletrocardiograma relacionadas com a prática regular do exercício físicoNas Figura 3 (1‐10) e 4 e na Tabela 3, estão presentes os padrões do ECG associados ao designado «coração de atleta». A bradicardia sinusal é definida como uma frequência cardíaca <60bpm e está presente em 80% do atletas altamente treinados, sendo que frequências cardíacas >30 bpm são considerados normais neste tipo de atletas. A arritmia sinusal também é bastante comum (>50% dos atletas), principalmente em atletas jovens21. Tradicionalmente, os fenómenos de repolarização precoce apenas incluíam a elevação do segmento ST>1mV, mas as novas definições passaram a incluir também ondas J e porção terminal do QRS prolongada (Figura 4), observadas principalmente nas derivações precordiais, estando presentes em 45% dos atletas caucasianos e 63‐91% de atletas negros de descendência afro‐caribenha. Dos atletas negros, 13‐25% apresentam uma elevação do ponto J, com um segmento ST convexo nas derivações V1‐V4, seguida de inversão da onda T nas mesmas derivações, o que não requer aprofundamento do diagnóstico nestas etnias quando na ausência de sintomas, história familiar positiva ou achados do exame físico5,21.
Definição clássica de RP versus novas definições de RP. (A e B) Definição clássica de repolarização precoce baseada na elevação ST no final do QRS (ponto J); exemplos sem (A) e com (B) onda J. (C e D) Novas definições de repolarização precoce com porção terminal do QRS prolongada e novo ponto J (C); sem elevação ST (D).
O critério para classificação de hipertrofia ventricular esquerda (HVE) mais usado é o de Sokolow‐Lyon (SV1+[RV5 ou V6] >3,5mV) e está presente em 45% de atletas masculinos e 10% de atletas femininas. Este critério isolado deixou de ser considerado anormal em atletas, já que a sua determinação está sujeita a muitos fatores de erro e, também, porque se constatou que, quase sempre, refletia remodelagem e aumento das cavidades cardíacas como resposta fisiológica ao exercício físico regular5. Neste caso, o médico deve assegurar que não existem alterações associadas ao critério de voltagem, já que alterações como depressão do segmento ST, inversão da onda T, ondas Q patológicas, desvio esquerdo do eixo e aumento auricular poderão indicar MCH ou outra patologia37.
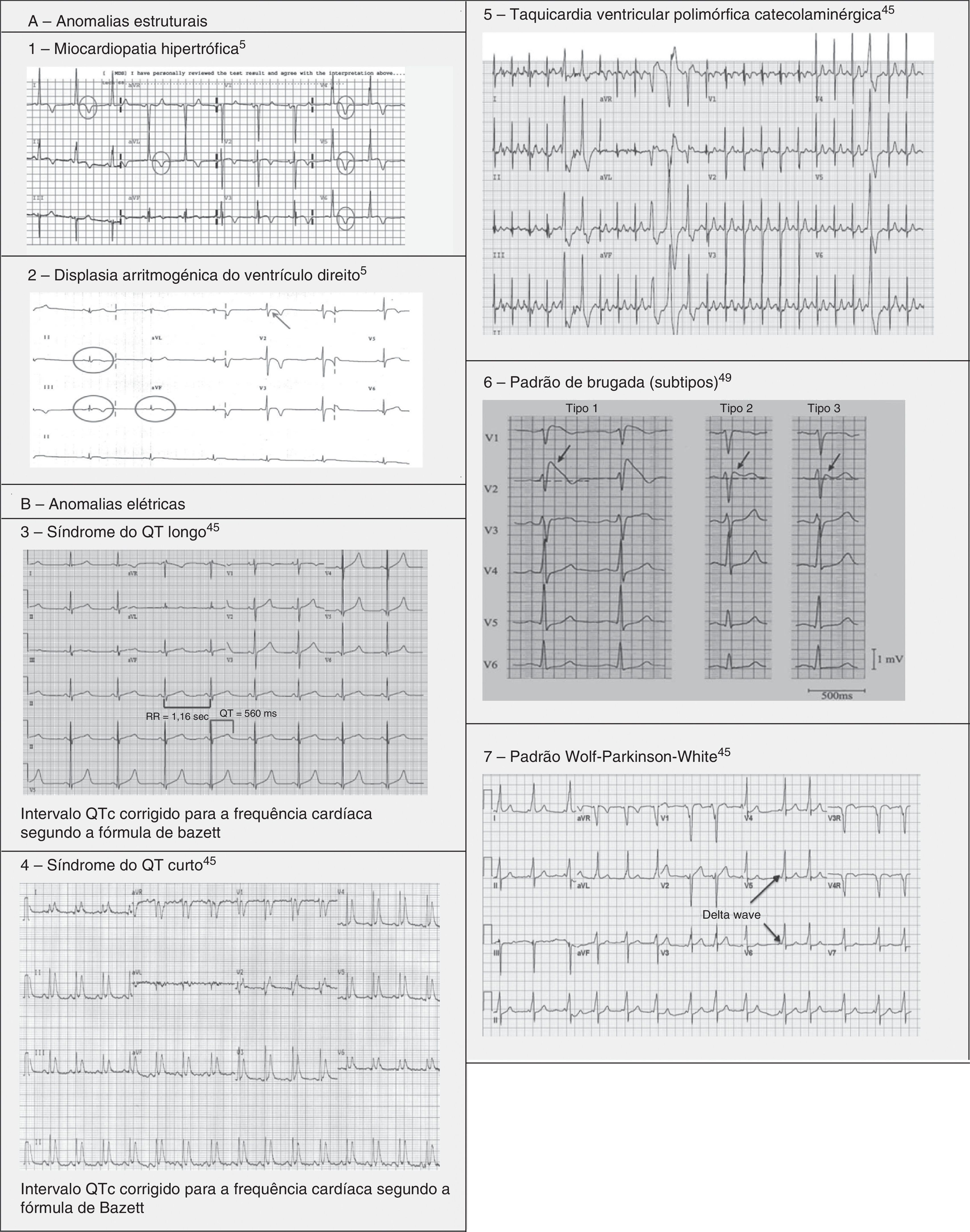
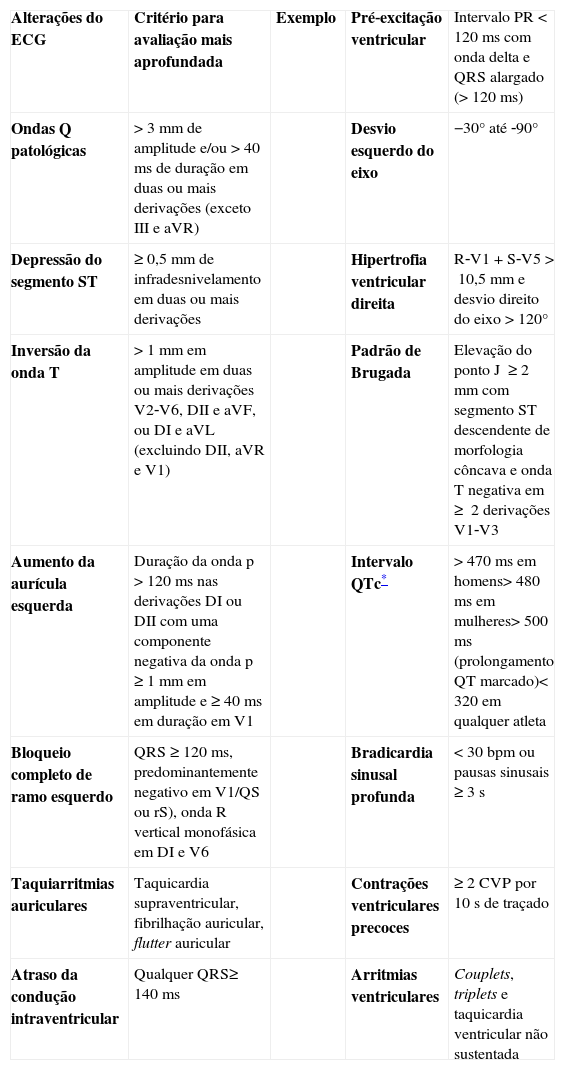
Alterações «patológicas» do eletrocardiograma não relacionadas com a prática regular do exercício físicoNa Tabela 4 podem ver‐se os critérios para classificar as várias alterações no ECG, nas diferentes doenças cardíacas, detetáveis no rastreio pré‐participação. A Figura 5 apresenta alguns traçados de ECG ilustrativos das patologias cardíacas identificáveis e associadas a MSC. Dado que grande parte destas patologias, como as canalopatias ou a MCH, são diagnosticadas por ECG, é importante o médico estar familiarizado com as doenças e os seus padrões eletrocardiográficos típicos, de forma a aumentar a acuidade diagnóstica do rastreio pré‐desportivo, principalmente nas faixas etárias mais afetadas.
Critérios de classificação do ECG do atleta relacionadas com alterações patológicas e que requerem avaliação diagnóstica detalhada
| Alterações do ECG | Critério para avaliação mais aprofundada | Exemplo | Pré‐excitação ventricular | Intervalo PR<120ms com onda delta e QRS alargado (>120ms) | |
| Ondas Q patológicas | >3mm de amplitude e/ou >40ms de duração em duas ou mais derivações (exceto III e aVR) | Desvio esquerdo do eixo | −30° até ‐90° | ||
| Depressão do segmento ST | ≥0,5mm de infradesnivelamento em duas ou mais derivações | Hipertrofia ventricular direita | R‐V1+S‐V5>10,5mm e desvio direito do eixo>120° | ||
| Inversão da onda T | >1mm em amplitude em duas ou mais derivações V2‐V6, DII e aVF, ou DI e aVL (excluindo DII, aVR e V1) | Padrão de Brugada | Elevação do ponto J ≥2mm com segmento ST descendente de morfologia côncava e onda T negativa em ≥ 2 derivações V1‐V3 | ||
| Aumento da aurícula esquerda | Duração da onda p>120ms nas derivações DI ou DII com uma componente negativa da onda p≥1mm em amplitude e ≥40ms em duração em V1 | Intervalo QTc* | >470ms em homens>480ms em mulheres>500ms (prolongamento QT marcado)<320 em qualquer atleta | ||
| Bloqueio completo de ramo esquerdo | QRS ≥120ms, predominantemente negativo em V1/QS ou rS), onda R vertical monofásica em DI e V6 | Bradicardia sinusal profunda | <30bpm ou pausas sinusais ≥3s | ||
| Taquiarritmias auriculares | Taquicardia supraventricular, fibrilhação auricular, flutter auricular | Contrações ventriculares precoces | ≥2CVP por 10s de traçado | ||
| Atraso da condução intraventricular | Qualquer QRS≥140ms | Arritmias ventriculares | Couplets, triplets e taquicardia ventricular não sustentada |
Adaptado de Drezner et al.10,37,45.
- 1)
A MCH é uma doença herdada, fundamentalmente, de forma autossómica dominante, com uma prevalência de 0,2% na população geral e 0,07‐0,08% em atletas1. É a principal causa de MSC em atletas, sendo responsável por 11‐36% dos casos de MSC3,15,37,38. É uma doença que afeta o músculo cardíaco, caracterizada por uma HVE sem uma causa conhecida. Um padrão comum é a hipertrofia assimétrica do septo interventricular, associada a uma compliance ventricular comprometida e alterações microvasculares que levam à isquemia durante o exercício. Embora seja uma doença com expressão genotípica e fenotípica muito heterogénea, mais de 90% dos indivíduos apresentam alterações no ECG em repouso1,37, sendo que mais de 80% não apresenta quaisquer sintomas antes do evento fatal16. A morte súbita apresenta‐se como consequência da desorganização da arquitetura miocárdica e da presença de zonas fibróticas que são eletricamente instáveis e possibilitam a ocorrência de arritmias ventriculares (taquicardia ventricular [TV] e fibrilhação ventricular [FV])37 (Figura 5‐A1). (Figura 6)
- 2)
A DAVD tem uma prevalência de 1:2000‐1:5000 na população geral e parece ter uma prevalência em atletas pouco uniforme, dentro dos estudos até agora realizados, podendo apresentar valores desde 4% nos EUA até 22% em Itália3,15,16. É uma doença hereditária que afeta o músculo cardíaco, primariamente devido a mutações em proteínas dos desmossomas do cardiomiócito, responsáveis por manter a estrutura dos discos intercalares. Estas alterações estruturais proporcionam os circuitos de reentrada que favorecem o aparecimento de TV monomórfica sustentada e MSC39,40. Fenotipicamente caracteriza‐se por dilatação do ventrículo direito com formação de aneurismas, resultando, normalmente, em disfunção do ventrículo direito e alterações histológicas, como a substituição do miocárdio por tecido fibroadiposo, necrose, apoptose e inflamação. O conceito patológico foi alargado após o reconhecimento recente dos subtipos biventricular e dominante esquerdo. A localização predominante do ventrículo direito dever‐se‐á à maior força de cisalhamento sobre os miócitos devido à parede ventricular ser mais fina desse lado, embora alterações genéticas, nomeadamente ao nível das desmoplaquinas, possam levar a um fenótipo de DAVD no ventrículo esquerdo. O risco de MSC devido a DAVD aumenta cinco vezes durante desportos competitivos, em comparação com atividade sedentária e cerca de 80% dos doentes apresentam o ECG de descanso alterado1,37,41 (Figura 5‐A2).
- 3)
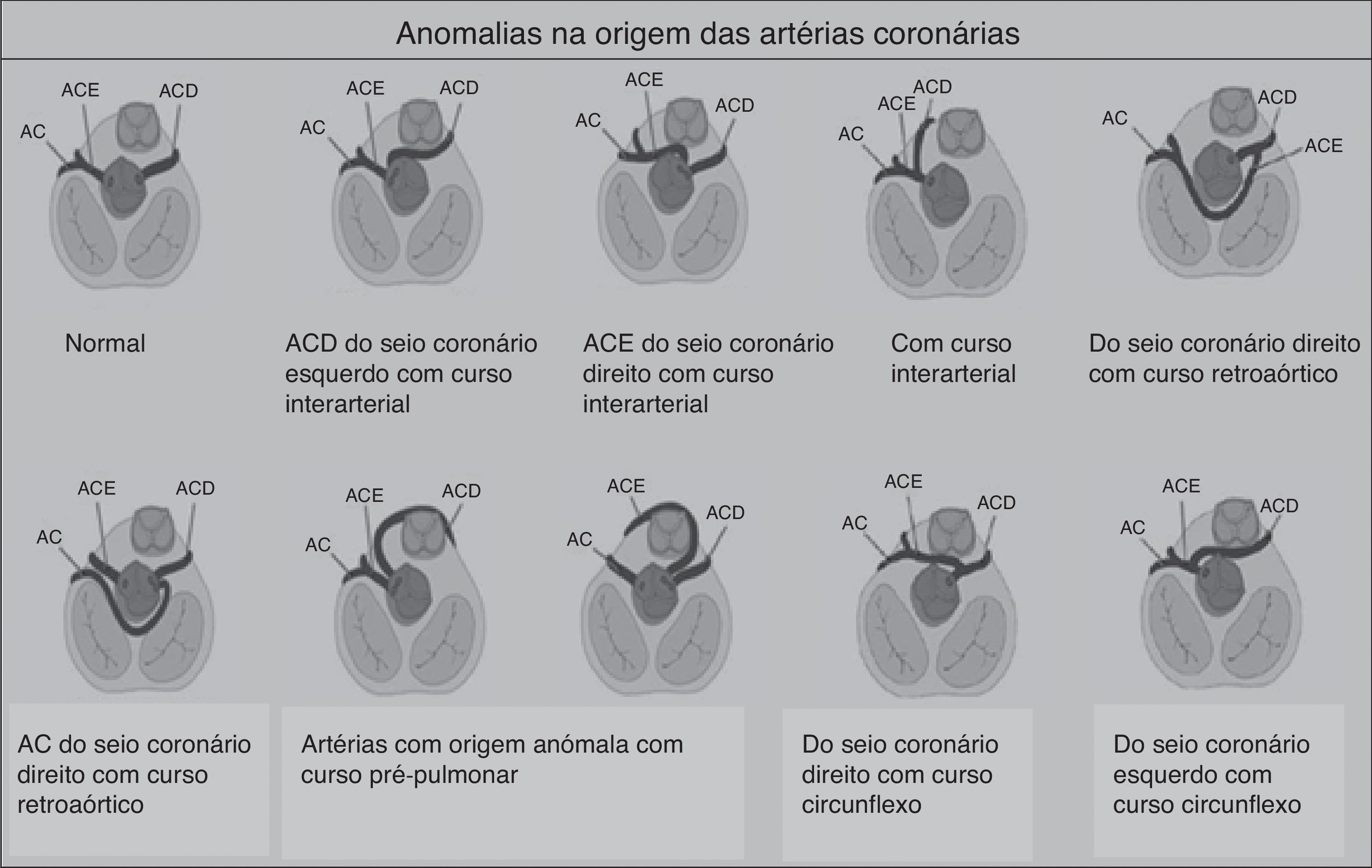
As ACAC são outra grande causa de morte súbita em atletas com menos de 35 anos de idade, sendo responsáveis por 12‐33% das MSC1,15,16,42,43. As anomalias advêm do local de implantação das artérias coronárias nos seios de Valsava. A mais comum é a saída da artéria circunflexa esquerda do seio direito de Valsava ou da própria coronária direita42. As consequências funcionais dependem sobretudo do trajeto das artérias (Figura 7): interarterial (entre as raízes arteriais pulmonar e aórtica), retroaórtico ou pré‐pulmonar. O trajeto com maior risco de isquemia é o interarterial, devido ao risco de compressão, particularmente durante o exercício físico44. A MSC, nestes casos, resulta de uma arritmia ventricular causada por uma isquemia miocárdica que surge durante o exercício. Embora um episódio de síncope associada a dor torácica possa levantar suspeita, a morte é, normalmente, a forma de apresentação destas anomalias, sendo muito difícil diagnosticar com os métodos tradicionais como o ECG, o ecocardiograma ou a prova de esforço. O gold standard são a ressonância magnética cardíaca e a angiografia coronária por tomografia computorizada1,42,43.
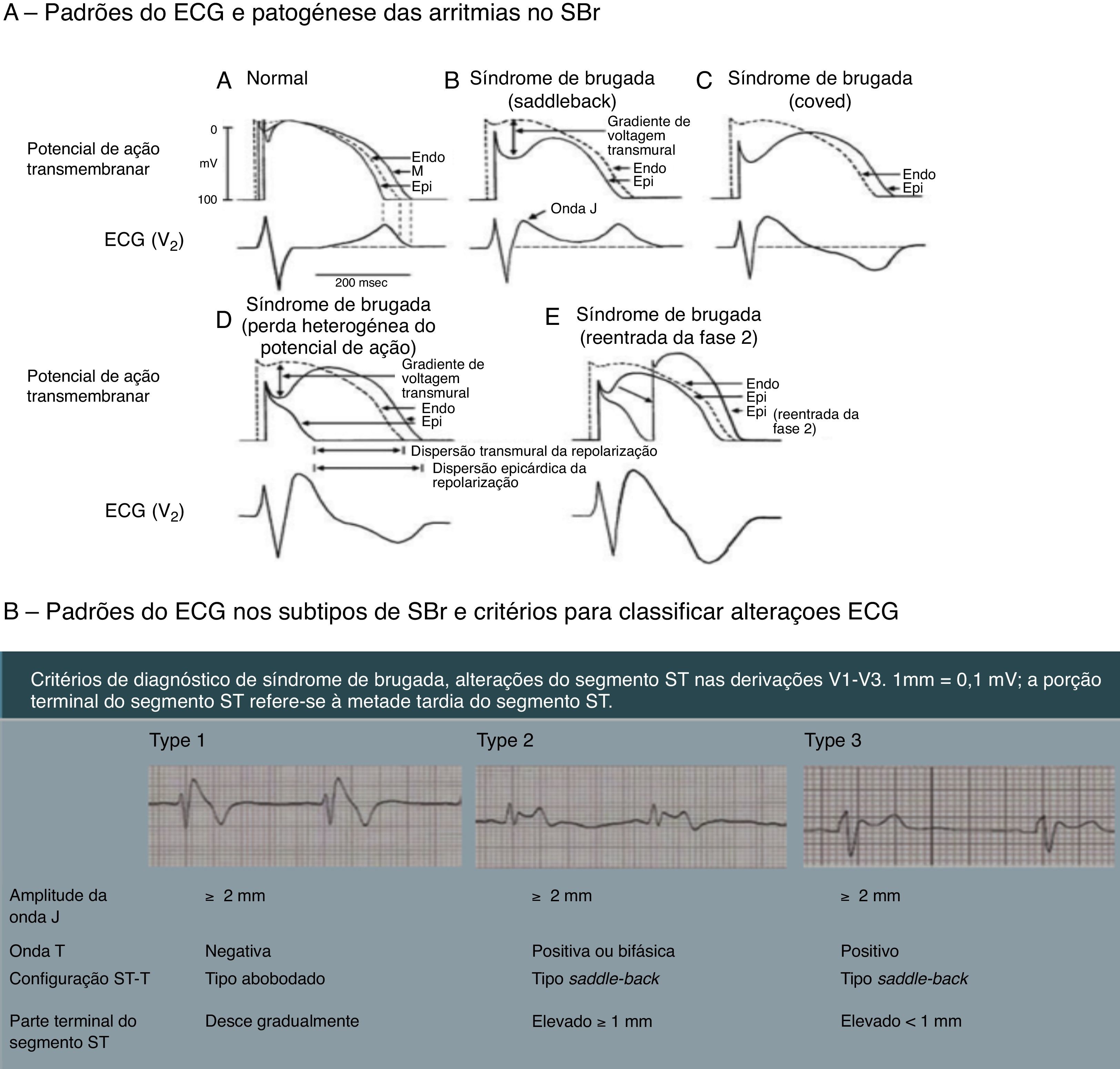
Figura 7.A ‐ Representação das alterações do potencial de ação epicárdico do ventrículo direito propostas como a base das manifestações eletrocardiográficas da síndrome de Brugada.
7B ‐ Os três tipos de padrões eletrocardiográficos associados à SBr: tipo 1 – elevação do segmento ST de configuração coved maior ou igual a 2mm, seguida por uma onda T negativa com separação isoelétrica mínima ou inexistente, presente em uma ou mais derivações precordiais direitas (V1‐V3); tipo 2 – elevação do segmento ST seguida por uma onda T positiva ou bifásica, resultando numa configuração do género addleback; tipo 3 – elevação do segmento ST nas derivações precordiais direitas menor ou igual a 1mm, podendo a configuração ser coved ou saddleback; critérios de ECG para classificar os tipos de padrão de Brugada.
(0,57MB). - 4)
Outras alterações estruturais com menor impacto incluem: miocardiopatia dilatada (MCD); dissecção e rutura da artéria aorta num contexto de síndrome de Marfan, que conta como 3% das causas de MSC1,16; prolapso da válvula mitral e a estenose valvular num contexto de uma válvula aórtica bicúspide congénita1,38.
As alterações elétricas do coração são a causa de morte mais provável no caso das autópsias de morte súbita inexplicável (MSI), principalmente em idades pediátricas ou do adulto jovem. Testes genéticos feitos post‐mortem apontam as mutações dos canais iónicos (canalopatias), como responsáveis por 25‐35% dessas mortes16,45. Dentro das arritmias primárias hereditárias e dos distúrbios da condução que podem resultar em MSC, incluem‐se:
- 1)
Síndromes do QT longo (SQTL) e do QT curto (SQTC). São síndromes hereditárias ou adquiridas, inseridas nas canalopatias (muitas vezes, associadas ao uso de fármacos como anti‐histamínicos, antibióticos, antifúngicos, antipsicóticos, entre outros) em que a repolarização ventricular está alterada, originando taquiarritmias ventriculares polimórficas potencialmente letais (tipo torsade de pointes). Na génese das taquiarritmias estão alterações nos canais iónicos de K+, Na+ ou Ca2+. Embora o SQTC seja extremamente raro, afetando 1:10000 indivíduos, o SQTL tem uma prevalência relativamente alta de 1:2000 em que, devido aos ajustes no «intervalo QT normal», pode, ainda, estar a ser subestimada. O diagnóstico é baseado na combinação da história clínica, história familiar, alterações no ECG e testes genéticos. Até ao momento, foram identificados 13 genes responsáveis por provocar doença, afetando, em 95% dos casos, canais de sódio e de potássio43,45. Atualmente sabe‐se que o SQTL é responsável por 15‐20% das MSI com autópsia negativa45,46 (Figura 5‐B3 e B4).
- 2)
Taquicardia ventricular polimórfica catecolaminérgica (TVPC) é um distúrbio do ritmo, caracterizado por um foco ectópico ventricular, ativado pelo exercício ou stress emocional e manifesta‐se, fundamentalmente, entre os sete e os nove anos. Tipicamente, os doentes têm o coração estruturalmente normal, desenvolvendo a doença por uma mutação num canal que regula os movimentos de cálcio (ryonidine receptors e calsequestrin), que predispõe a história de síncope, FV e morte súbita. O ECG é caracterizado por ser normal em repouso e apresentar alterações durante a prova de esforço, com uma TV mediada pelo sistema adrenérgico (para além de se poderem registar extrassístoles monomórficas que progridem para extrassístoles bidirecionais e polimórficas)1,45,46. Além da evicção da prática desportiva, o tratamento passa pelo controlo das arritmias, com a administração de bloqueadores β, verapamil ou flecainida e o uso do cardiodesfibrilhador implantável (CDI)47 (Figura 5‐B5).
- 3)
Síndrome de Brugada (SBr) é uma doença genética com transmissão autossómica dominante com penetrância incompleta, que afeta, sobretudo, canais de sódio (alterações do gene SCN5A), responsáveis por 20‐25% dos SBr e cerca de 40% nos SBr com intervalo PR aumentado45,46. A SBr parece resultar de um desequilíbrio iónico entre as correntes positivas (Na+ e K+) na fase 1 do potencial de ação (Figura 7‐A). Este desequilíbrio beneficia a repolarização com um acentuar da incisura mediada pela saída transitória de potássio48. O aumento da incisura pode também promover um prolongamento paradoxal da cúpula do potencial de ação nas células epicárdicas devido ao atraso na sua formação49, o que faz com que a repolarização epicárdica ocorra depois da endocárdica, resultando na inversão da onda T (ECG de configuração coved). Contudo, se o epicárdio continuar a repolarizar antes do endocárdio, a onda T permanece positiva (ECG de configuração saddleback)50. Estima‐se que o SBr seja causa de 5‐20% de MSI em autópsias negativas. Os eventos fatais, normalmente, estão relacionados com o repouso devido à hiperatividade vagal induzida pelo treino prolongado. O diagnóstico é feito através do ECG que, mais tipicamente, apresenta um padrão do tipo 1 (Figura 7‐B). Este pode ser bastante difícil, pois as alterações podem ser intermitentes, sendo necessário um teste de provocação com bloqueadores dos canais de sódio para despertar o padrão tipo 1. O único tratamento até ao momento é o CDI1,49,51–54 (Figura 5‐B6).
- 4)
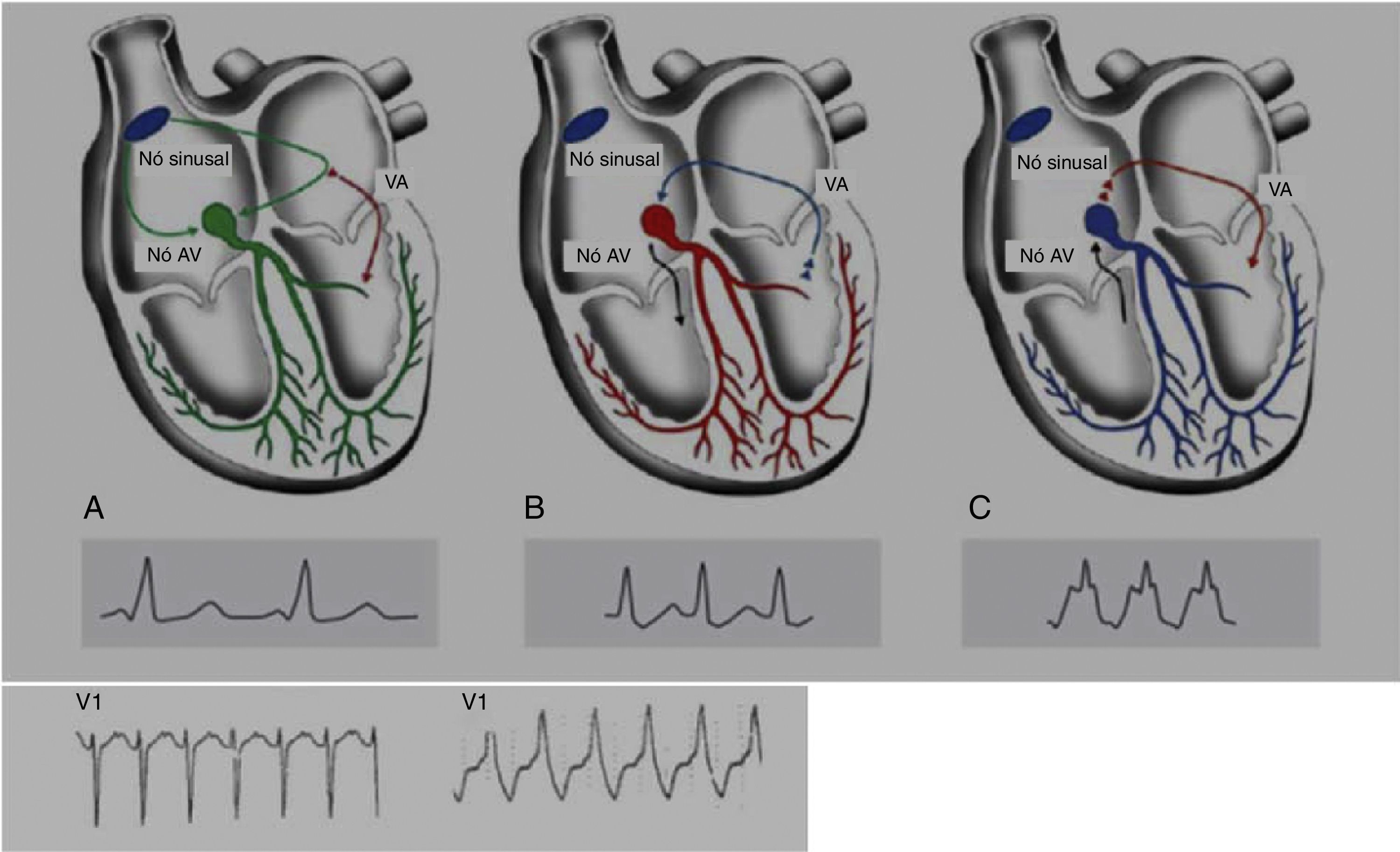
Padrão/síndrome de Wolff‐Parkinson‐White (WPW), com uma prevalência de 0,1‐0,3% na população geral e atletas, descreve uma pré‐excitação ventricular que acontece devido a uma via acessória (VA) anómala auriculoventricular (AV), que origina uma incompleta separação entre as aurículas e os ventrículos. A condução do impulso em ritmo sinusal pode seguir pelo nó AV ou pela VA (mais rapidamente), originando taquicardias de reentrada AV. A taquicardia de reentrada AV é a taquiarritmia mais comum nos pacientes portadores da síndrome de WPW (representa 95% das taquicardias de reentrada), mas outra arritmia que pode surgir nestes doentes (em cerca de 1/3) é a fibrilhação auricular, podendo degenerar em FV e causar morte súbita. Na Figura 8 pode ver‐se o mecanismo fisiopatológico de dois tipos de arritmias que se podem associar à síndrome de WPW: taquicardia de reentrada ortodrómica e taquicardia de reentrada antidrómica. Este distúrbio é diagnosticado pelo ECG e pode manifestar‐se através do aparecimento de uma onda delta, um intervalo PR curto, um aumento da duração do QRS e, por vezes, alterações da repolarização. A maioria dos indivíduos são assintomáticos (padrão WPW), enquanto outros podem sentir palpitações, síncopes e/ou arritmias, com ou sem repercussão hemodinâmica, e mesmo morte súbita (síndrome de WPW). É importante fazer uma prova de esforço a estes atletas, de forma a poder estratificar o risco de MSC e escolher o tratamento a seguir. Na estratificação do risco, considera‐se de baixo risco quando existe uma pré‐excitação intermitente durante o ritmo sinusal, ou uma perda completa e abrupta da pré‐excitação durante a prova de esforço. Por outro lado, avalia‐se o alto risco usando o intervalo mais pequeno RR medido após uma fibrilhação induzida. Se esse intervalo for <250ms (240bpm) é, então, considerado de alto risco. Neste momento, as recomendações indicam que apenas os doentes de alto risco devem ser tratados com ablação da VA por cateter, podendo voltar à prática desportiva três meses depois1,45,55,56 (Figura 5‐B7).
Figura 8.Mecanismos fisiopatológicos da síndrome de WPW. WPW com pré‐excitação em ritmo sinusal: condução anterógrada através do nó AV (verde) e da VA (vermelho). A condução rápida pela VA leva a uma despolarização precoce do miocárdio ventricular responsável pela onda delta. B: taquicardia de reentrada ortodrómica: VA tem um período refratário mais longo, pelo que a condução anterógrada é bloqueada. A condução para AV ocorre pelo nó AV (preto) e atinge a VA quando esta é capaz de conduzir (azul). C: taquicardia de reentrada antidrómica: o nó AV encontra‐se refratário ao contrário da VA, pelo que a condução anterógrada ocorre apenas pela VA (vermelho) e atinge o nó AV quando este é capaz de condução retrógrada (preto).
(0,34MB).
O ECG é uma ferramenta bem estabelecida, apesar de alguma controvérsia sobre a sua utilidade na avaliação dos atletas, fornecendo importante informação diagnóstica e prognóstica sobre uma variedade grande de patologias cardiovasculares que estão, claramente, associadas a um aumento do risco de MSC durante a prática de desporto. Urge assim, seguir determinados critérios padronizados internacionalmente, no sentido de classificar as potenciais alterações encontradas no ECG como normais/fisiológicas ou como patológicas. Os Critérios de Seattle10 são as guidelines mais recentes e respondem com clareza, face aos conhecimentos atuais, ao desafio de interpretar e classificar o ECG, e relacioná‐las com atitudes permissivas ou impeditivas da prática de desporto. Estas guidelines foram publicadas com o intuito de fornecer uma nova ferramenta de aprendizagem aos médicos, de forma a melhor distinguir as alterações do ECG relacionadas com as adaptações fisiológicas das alterações potencialmente fatais encontradas no ECG de um atleta10. Reduzir o número de falsos positivos era um dos principais objetivos, já que era a principal limitação das guidelines anteriores. Estudos comparativos indicam uma diminuição de quase 80% no número de ECG anormais, quando usados os Critérios de Seattle: prevalência de 26‐29,3% de ECG anormais segundo os critérios europeus versus 6‐11,2% segundo as guidelines mais recentes57,58. Asif et al. obtiveram uma percentagem de 1,7% de falsos positivos com o uso do ECG e a sua interpretação segundo os Critérios de Seattle59, valor que pode vir a ser melhorado se se excluirem algumas alterações do ECG consideradas ainda «patológicas», mesmo quando isoladas, como o desvio esquerdo do eixo ou o aumento da aurícula esquerda60,61.
A grande limitação destes novos Critérios de Seattle (2012) é a sua falta de validade externa, já que existe grande variabilidade entre géneros, raças e idades, e quase todos os estudos nesta área são feitos em homens, caucasianos e com uma idade entre 14‐35 anos. Assim, é importante ir adquirindo experiência na interpretação eletrocardiográfica, nomeadamente no contexto já mencionado (género, raça e idade) e promover estudos comparativos nas subpopulações apontadas, de forma a poderem surgir guidelines e recomendações focadas em determinados grupos, atendendo aos seus padrões eletrocardiográficos específicos.
Sexo femininoAlguns estudos mais antigos estimavam uma incidência de MSC em atletas do sexo feminino de 0‐1:1300000 atletas. Esse valor foi posteriormente contrariado por Harmon et al., que estimaram uma incidência de 1:77000 atletas, uma incidência 2,3 vezes menor no indivíduo do sexo feminino, comparativamente com os do sexo masculino62. Esta diferença tem sido explicada pelo facto de o sexo masculino ser fator de risco independente de MSC e não apenas relacionada com a doença coronária12. A maioria dos estudos em atletas do sexo feminino foca as alterações da repolarização e a diferença de prevalência destas, quando comparada com o que se verifica nos indivíduos do sexo masculino, e concluíram que estas alterações do ECG eram bastante menos prevalentes em mulheres do que em homens (5,9 versus 21%) existindo, por exemplo, diferenças estatisticamente significativas na prevalência de elevação ponto J (21,5 versus 35%) e elevação do ST (0,5 versus 3,3%)63. Rollin et al. demonstraram mesmo que, apesar de as alterações da repolarização serem menos prevalentes em atletas do sexo feminino, estas podem ser um fator de risco de morte por todas as causas e morte cardiovascular, com um hazard ratio de 4,77 e 7,11, respetivamente64.
Raça negraOs Critérios de Seattle foram a primeira guideline com uma especificação para os indivíduos de raça negra, conhecida neste contexto como indivíduos de origem africana/afro‐caribenha. Isto acontece devido ao reconhecimento de uma incidência de MSC especialmente alta neste grupo, na ordem dos 5.6:10000018 e, também, de uma série de padrões do ECG típicos, que se percebeu aparecerem como adaptações fisiológicas ao treino. Estas adaptações refletem‐se, principalmente, numa maior prevalência de critérios de voltagem de HVE (68 versus 40%), alterações da repolarização ao nível da elevação do ponto J com um segmento ST côncavo ou convexo (85 versus 62%) e da inversão de uma onda T profunda (12 versus 0%) em indivíduos negros, em comparação com indivíduos da raça branca1,22. Uma análise multivariável demonstrou que a etnicidade negra representava um fator preditor de anomalias do ECG (risco relativo de 2,3 quando comparado com os achados do ECG num não‐negro)22. A MCH, por exemplo, é cerca de dez vezes mais prevalente em negros do que em caucasianos, o que torna o ECG especialmente útil neste subgrupo1,65.
Idade pediátricaOs Critérios de Seattle não apresentam validade científica em atletas com idade inferior a 14 anos. Alguns aspetos característicos destas idades são a ausência de diferenças nos padrões no ECG relacionadas com o género (provavelmente, devido à falta de influência das hormonas sexuais)66, inversão da onda T nas derivações précordiais67, intervalos PR, QRS e QT mais curtos (em parte devido às altas frequências cardíacas características). De realçar, que estas alterações vão tendendo para o padrão do adulto com o passar dos anos, sem haver uma idade específica para tal, tornando difícil a diferenciação entre padrões juvenis persistentes e padrões associados a patologia cardíaca subjacente.
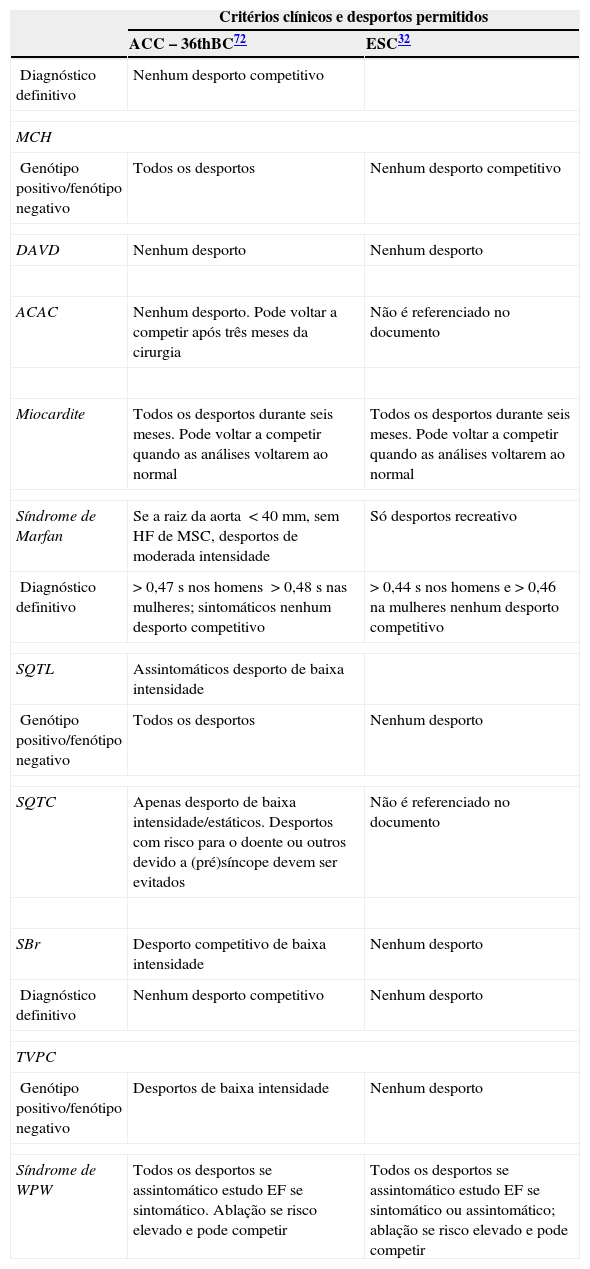
Recomendações para a prática desportivaAlém da falta de concordância quanto ao uso do ECG no rastreio pré‐desportivo, EUA e Europa voltam a discordar quanto às recomendações a dar aos atletas com alterações cardiovasculares. Na Tabela 5 estão resumidas as últimas recomendações por patologia, segundo as duas diferentes entidades (American College of Cardiology [ACC] e ESC)1,43.
Recomendações para a prática desportiva de atletas com alterações cardiovasculares segundo a ACC – BC#36 e a ESC
| Critérios clínicos e desportos permitidos | ||
|---|---|---|
| ACC – 36thBC72 | ESC32 | |
| Diagnóstico definitivo | Nenhum desporto competitivo | |
| MCH | ||
| Genótipo positivo/fenótipo negativo | Todos os desportos | Nenhum desporto competitivo |
| DAVD | Nenhum desporto | Nenhum desporto |
| ACAC | Nenhum desporto. Pode voltar a competir após três meses da cirurgia | Não é referenciado no documento |
| Miocardite | Todos os desportos durante seis meses. Pode voltar a competir quando as análises voltarem ao normal | Todos os desportos durante seis meses. Pode voltar a competir quando as análises voltarem ao normal |
| Síndrome de Marfan | Se a raiz da aorta <40mm, sem HF de MSC, desportos de moderada intensidade | Só desportos recreativo |
| Diagnóstico definitivo | >0,47s nos homens >0,48s nas mulheres; sintomáticos nenhum desporto competitivo | >0,44s nos homens e>0,46 na mulheres nenhum desporto competitivo |
| SQTL | Assintomáticos desporto de baixa intensidade | |
| Genótipo positivo/fenótipo negativo | Todos os desportos | Nenhum desporto |
| SQTC | Apenas desporto de baixa intensidade/estáticos. Desportos com risco para o doente ou outros devido a (pré)síncope devem ser evitados | Não é referenciado no documento |
| SBr | Desporto competitivo de baixa intensidade | Nenhum desporto |
| Diagnóstico definitivo | Nenhum desporto competitivo | Nenhum desporto |
| TVPC | ||
| Genótipo positivo/fenótipo negativo | Desportos de baixa intensidade | Nenhum desporto |
| Síndrome de WPW | Todos os desportos se assintomático estudo EF se sintomático. Ablação se risco elevado e pode competir | Todos os desportos se assintomático estudo EF se sintomático ou assintomático; ablação se risco elevado e pode competir |
ACAC: anomalia congénita das artérias coronárias; ACC CB#36: American College of Cardiology 36th Bethesda Conference; DAVD: displasia arritmogénica do ventrículo direito; EF: estudo electrofisiológico; ESC: European Society of Cardiology; HF: história familiar; MCH: miocardiopatia hipertrófica; MSC: morte súbita cardíaca; SBr: síndrome de Brugada; SQTL: síndrome do QT longo; TVPC: taquicardia ventricular polimórfica catecolaminergica; WPW: Wolff‐Parkinson‐White.
A melhor forma de diferenciar os atletas em risco de MSC continua a ser debatida, mantendo‐se a falta de consenso entre a ESC e a AHA. Os Critérios de Seattle vieram responder a um dos grandes entraves da implementação do ECG no rastreio pré‐desportivo, que era o alto número de falsos positivos, quando comparados com os critérios na guidelines anteriores57,58,68. Atingir um índice de falsos positivos de 1,7%59 levou a uma mudança de paradigma, pois a preocupação passou do número de falsos positivos para o de falsos negativos. Até ao momento, não existem razões que nos levem a crer que os Critérios de Seattle não sejam seguros, mas novos estudos prospetivos são necessários, de forma a perceber qual o outcome de todos os atletas avaliados.
Outra grande preocupação em relação ao uso do ECG tem sido o seu impacto financeiro e a fraca relação custo‐efetividade. Wheeler et al.69 afirmam que a adição do ECG ao rastreio pré‐desportivo salva 2,06 vidas por ano por 1000 atletas, a um custo de 89$ por atleta, obtendo‐se uma relação custo‐efetividade de 42900$ por vida salva, representando um custo muito menor do que algumas iniciativas de saúde pública, como a diálise (20000‐80000$) ou o acesso público a desfibrilhadores (55000‐162000$).
Asif et al.59 responderam, também, a uma questão muito interessante, a propósito da oposição à implementação do ECG no rastreio pré‐desportivo. Aqueles autores tentaram avaliar o impacto psicológico que a adição do ECG ao rastreio teria nos atletas, incluindo nos falsos positivos, e chegaram à conclusão que a diferença dos níveis de ansiedade com e sem ECG não era estatisticamente significativa, e ainda que, no grupo que incluía o ECG, os atletas sentiam‐se mais satisfeitos com o rastreio, mais tranquilos durante a prática desportiva e sentiam que tinha tido um impacto positivo no seu treino.
Outro estudo demonstrou o benefício da deteção precoce e tratamento ativo de doentes com SQTL para redução da MSC. Johnson et al.70 detetaram 353 indivíduos com SQTL, dos quais 130 eram atletas, que preferiram continuar a praticar desportos de competição. Esses receberam aconselhamento, bloqueadores beta, desnervação simpática cardíaca esquerda e CDI. No final de 5,1 anos, nenhum atleta tinha morrido e, dos 130 doentes, apenas um deles tinha necessitado do CDI. Ainda que estes resultados não possam ser transferidos para outras patologias, mostram‐nos a necessidade de novos estudos para que tanto a escolha do tratamento, como a elegibilidade de um atleta para a prática desportiva, sejam feitas com base em evidência científica.
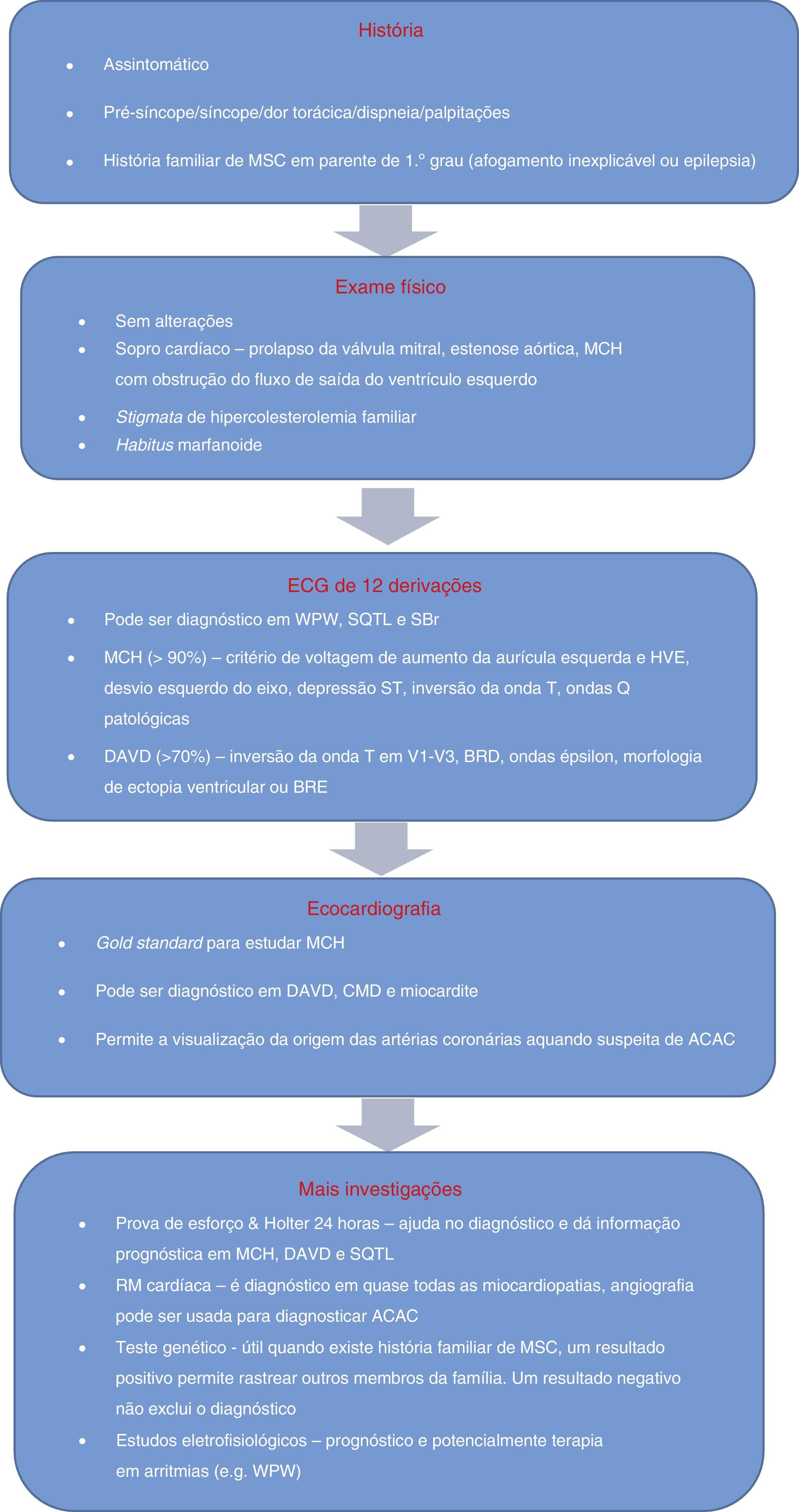
A evidência que apoia o uso do ECG como rastreio tem vindo a acumular‐se. No entanto, para que tal se demonstre eficaz, é necessário e urgente apostar na formação médica e desenvolvimento de uma ferramenta de auxílio à interpretação do ECG, pois, em última análise, o custo‐efetividade do uso do ECG como método de rastreio pré‐desportivo vai ser influenciado tanto pela competência do médico, como pela sua resposta estratégica a alterações anormais ou nos casos borderline. O algoritmo de avaliação de atletas (Figura 9) para identificação de possíveis causas cardiovasculares de morte súbita, proposto por Chandra et al.1, identifica bem o papel do ECG. O seguimento deste algoritmo e, em particular, a melhoria da educação ao nível dos cuidados de saúde primários, de especialistas em medicina desportiva e de cardiologistas é de crucial importância, antes da implementação deste exame no protocolo de rastreio pré‐desportivo, de forma a evitar números inaceitáveis de falsos positivos.
Algoritmo de avaliação de atletas com condições capazes de causar MSC. ACAC: anomalias congénitas das artérias coronárias; DAVD: displasia arritmogénica do ventrículo direito; HVE: hipertrofia ventricular esquerda; MCH: miocardiopatia hipertrófica; MSC: morte súbita cardíaca; SBr: síndrome de Brugada; SQTL: síndrome do QT longo; WPW: síndrome de Wolff‐Parkinson‐White. Adaptado de Estner et al.73.
O número de atletas tem vindo a aumentar substancialmente nos últimos anos e com uma idade de início da prática desportiva cada vez mais precoce. Desta forma, urge encontrarmos uma forma padronizada de avaliar esta população e prevenir qualquer desfecho fatal. Os estudos mais recentes têm vindo a demonstrar que o uso do ECG, com os critérios de interpretação apropriados, é um elemento valioso do rastreio pré‐desportivo. Os Critérios de Seattle foram um passo importante para a melhoria da eficácia diagnóstica do ECG, mas mostra‐nos, também, que ainda estamos longe de ter um ferramenta perfeita, já que é necessário perceber as diferenças de padrões eletrocardiográficos entre as diferentes subpopulações e, também, que reflexo patológico real podem elas ter.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.




 MSC em atletas nos
MSC em atletas nos 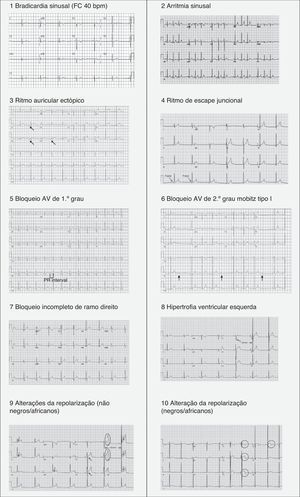
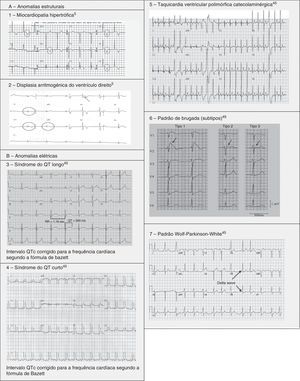 ECG ilustrativos e associados a algumas anomalias cardíacas estruturais e elétricas.' title='
ECG ilustrativos e associados a algumas anomalias cardíacas estruturais e elétricas.' title='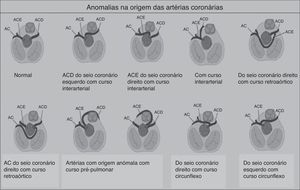 ACD: artéria coronária direita;
ACD: artéria coronária direita; 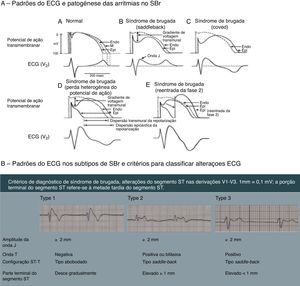 SBr: tipo 1 – elevação do segmento ST de configuração coved maior ou igual a 2mm, seguida por uma onda T negativa com separação isoelétrica mínima ou inexistente, presente em uma ou mais derivações precordiais direitas (V1‐V3); tipo 2 – elevação do segmento ST seguida por uma onda T positiva ou bifásica, resultando numa configuração do género addleback; tipo 3 – elevação do segmento ST nas derivações precordiais direitas menor ou igual a 1mm, podendo a configuração ser coved ou saddleback; critérios de
SBr: tipo 1 – elevação do segmento ST de configuração coved maior ou igual a 2mm, seguida por uma onda T negativa com separação isoelétrica mínima ou inexistente, presente em uma ou mais derivações precordiais direitas (V1‐V3); tipo 2 – elevação do segmento ST seguida por uma onda T positiva ou bifásica, resultando numa configuração do género addleback; tipo 3 – elevação do segmento ST nas derivações precordiais direitas menor ou igual a 1mm, podendo a configuração ser coved ou saddleback; critérios de 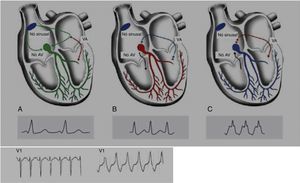 WPW.
WPW. 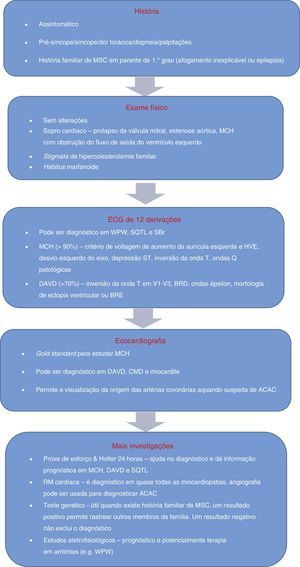 MSC.
MSC. 
